系统性红斑狼疮一旦并发糖尿病,病情会变得更加复杂,一定要重视血糖监测!
时间:2023-07-12 21:51:29 热度:37.1℃ 作者:网络
PART.1 温馨提示
现今社会,糖尿病已经人人皆知。我国是糖尿病患者最多的国家,对于蝶友们来说,糖尿病离我们并不遥远。三掌柜是一年监测一次血糖,但这位蝶友的经历提醒我们:一年一次的空腹血糖检测可能是不够的。
糖尿病虽然越来越普遍,但危害仍不容小觑
糖尿病是以代谢紊乱、血糖增高为主要临床特征的一组疾病,主要病因是不同程度的胰岛素分泌缺陷及胰岛素抵抗。糖尿病为慢性、不可逆性病症。
长期高血糖会对人的心、脑、肾、血管及周围神经等产生不可逆的损伤。糖尿病引发的心肌梗塞和血栓性静脉炎等心脏疾病,是造成死亡的重要原因。糖尿病脑梗死、糖尿病肾病、糖尿病视网膜病变、糖尿病神经病变、心脑血管病变等也会引发一些列后遗症。
此外、糖尿病引起的各种急性感染、高渗性或非低血糖症性糖尿病昏迷、糖尿病乳酸性酸中毒、低血糖昏迷、亚急性感染性休克等急症,若不积极抢救,会有生命危险。
SLE会增加糖尿病风险
三掌柜查到的文献显示国内有关 SLE 合并糖尿病患者的临床研究往往都是个案报道。但不可否认的是:SLE与糖尿病之间存在着密切的关系。补体C3主要储存在肝脏内,一旦疾病活动就会加重补体C3消耗,从而影响肝功能。肝脏是储存糖原的“仓库”。
当肝脏受损,无法进行正常代谢功能时,储存的糖原堆积就会导致糖耐量异常,甚至产生糖尿病。糖皮质激素的使用也会一定程度上影响肝脏功能,继发性糖尿病也就是类固醇性糖尿病,是糖皮质激素治疗SLE的常见副作用之一。此外,SLE患者本身存在胰岛素敏感性降低和胰岛细胞功能异常、狼疮累及胰腺、高龄、肥胖等也是SLE患者发生糖尿病的原因。
狼疮一旦并发糖尿病,病情会变得更加复杂,严重影响预后。糖尿病是导致血管硬化、脑卒中等心血管事件的传统危险因素,也是SLE 患者动脉粥样硬化危险因素。
空腹血糖正常并不能排除糖尿病,早期筛查还需做这些
糖尿病的典型症状是“三多一少”,多饮多食多尿,体重减轻。但是半数以上的糖尿病在疾病的早期无明显临床表现,有研究表明:早期2型糖尿病症状多隐匿,诊断常延迟4~7 年。《国家基本公共卫生服务规范(第三版)》建议社区≥ 35岁的糖尿病高危人群每年应进行 1次糖尿病筛查。
在糖尿病早期阶段,人体基础胰岛素分泌尚能满足空腹状态下糖代谢的需要,因此空腹血糖往往正常。此外,空腹、餐后及随机血糖会受到很多干扰因素影响,比如说运动、饮食、睡眠、情绪等等。科学的筛查应该是同时检测空腹血糖、口服葡萄糖耐量试验后的2小时血糖及糖化血红蛋白。美国糖尿病协会也建议选择糖化血红蛋白,再联合空腹或口服葡萄糖耐量试验后2小时血糖来做初筛。
1.口服葡萄糖耐量试验(OGTT)
是指在基础状态下摄入进定量的“糖”,在随后的2小时内采集多个时间点的血液来测定葡萄糖的浓度,动态观察血糖水平的变化,以此评估糖负荷下机体调节血糖的能力。常称“喝糖水”。
检测方法:早晨7-9时,空腹口服溶于250~300ml水中的无水葡萄糖75g,在5分钟内服用完毕。期间不再进食,喝糖水前测空腹血糖,从喝第一口糖水开始计时,服糖后的2小时静脉采血测定血糖。
参考指标:正常人空腹血糖<6.1mmol/L,OGTT 2h< 7.8mmol/L,提示人体对进食葡萄糖后的血糖调节能力正常,为糖耐量正常;6.1 mmol/L≤空腹血糖<7.0mmol/L,OGTT2h<7.8mmol/L,为空腹血糖受损;空腹血糖﹤7.0mmol/L,7.8 mmol/L≤OGTT2h< 11.1mmol/L称糖耐量减低。
2.糖化血红蛋白
血液中长期高浓度的葡萄糖可以跟血液中的血红蛋白发生不可逆的反应,缓慢生成糖基化的产物,即糖化血红蛋白。糖化血红蛋白在血液中能够稳定存在一段时间(6~8周),且浓度不受饮食运动等因素的影响,因此能够反映过去两个月的平均血糖水平。
不容忽视的糖尿病前期表现
尿病前期指已经出现了糖调节能力的缺陷,但还不足以确诊为糖尿病的状态。有两种表现:空腹血糖受损(IFG)及糖耐量减低(IGT)。国家基层糖尿病防治管理指南(2022)中对糖尿病前期和糖尿病诊断有明确的标准。
糖尿病前期
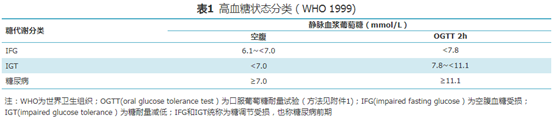
(图片来自文献截图)
糖尿病诊断
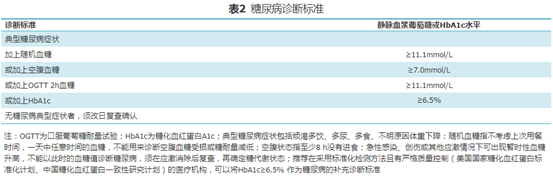
(图片来自文献截图)
文末提示
作为糖尿病高危人群,蝶友们在日常生活中要适量运动,合理饮食,控制血压、血脂、体重,预防糖尿病的发生。但更为重要的是:定期监测血糖,早期发现无症状性糖尿病。健康成年人每年要进行一次体检,高危风险的蝶友们最好应每半年监测一次相关指标。
参考文献:
[1]黎衍云,王思源,杨沁平,严青华,吴菲,程旻娜,施燕. 社区糖尿病不同筛查方法效果及可操作性比较[J]. 中国公共卫生,2022,38(08):1035-1038.
[2]周杰,李娇,汝林城,金倩玮,郭芸. 羟氯喹对系统性红斑狼疮患者血脂和血糖影响的研究进展[J]. 中国麻风皮肤病杂志,2022,38(06):405-408.
[3]靳永欣,徐萍,高彦青,刘铮,朱桂晋,赵冕,周蕾. 系统性红斑狼疮患者胰岛素抵抗情况及其与糖皮质激素的关系[J]. 天津医药,2017,45(12):1282-1285.
[4]康丽荣. 针对性护理在系统性红斑狼疮合并继发性糖尿病患者中的应用[J]. 糖尿病新世界,2017,20(21):151-152.
[5]王卓龙,陶怡. 系统性红斑狼疮并发类固醇糖尿病患者临床特点和危险因素分析[J]. 中华临床医师杂志(电子版),2014,8(22):3978-3981.
[6]中华医学会糖尿病学分会,国家基层糖尿病防治管理办公室.国家基层糖尿病防治管理指南(2022).中华内科杂志, 2022,61(3) : 249-262.


