卵巢卵黄囊瘤:150例病例及文献回顾
时间:2023-07-07 13:06:20 热度:37.1℃ 作者:网络
2022年3月哈佛医学院麻省总院研究团队在《美国外科病理学》杂志上发表题为“卵巢卵黄囊瘤”的研究。研究通过回顾性分析150例确诊发生于卵巢的卵黄囊瘤的临床病理特征、组织病理学、分子特征和预后,并对文献报道的相关病例进行回顾,旨在更进一步明确该类型肿瘤的详细临床病理特征、组织病理学及预后情况。

卵黄囊瘤是由丹麦Gunnar Teilum医生首次报道的,因Teilum医生注意到该肿瘤的乳头状结构与大鼠胚胎的内胚窦较为相似,将其命名为“内胚窦瘤”。后续研究发现这种乳头状结构只是该肿瘤众多结构模式中的一种,更确切的名称应该是卵黄囊瘤(YST)。
按照WHO分类的定义,它是一种恶性生殖细胞肿瘤,通常表现为多种模式的卵黄囊样分化,少数情况下呈现肠、肝脏和间充质等体细胞分化。因为卵巢的卵黄囊瘤较少见,相关组织学特征的报道较少、多数研究病例数较少(仅4篇文献,共20例)或集中在少见组织学特征(腺管型、体壁型或肝样),所以,作者结合文献和大量病例对肿瘤的临床-组织学特征进行研究,并强调了该肿瘤的鉴别诊断。
研究介绍
样本介绍
根据以下纳入标准和排除标准,选取了150例病例进行了回顾,绝大部分病例由Scully教授和第一作者的会诊病例。
纳入标准:肿瘤必须具有典型的Teilum模式的成分,即网状、囊状和乳头状的S-D小体;与皮样囊肿相关的卵黄囊肿瘤也纳入研究。
排除标准:含有卵黄囊瘤成分的恶性混合性生殖细胞肿瘤;具有性腺发育异常和背景为性腺母细胞瘤的病例;可能源自卵巢表面上皮的肿瘤。
研究方法
将这些病例按年龄划分为7组(10岁一组),从临床特征、大体和组织学特征三方面对肿瘤进行研究。
重点关注各种组织学特征的发生率;探讨卵黄囊瘤的鉴别诊断的难点。
研究结果
临床特征:
患者年龄从1岁到61岁(平均21.5岁),按十年分布如下:第一(11)、第二(67)、第三(46)、第四(16)、第五(9)、第六(0)和第七(1)。只有3名患者年龄在5岁以下,2名1岁,1名4岁。病人几乎都表现出典型的恶性卵巢肿瘤的腹部症状(腹痛和盆腔包块),但症状持续时间很短,2例患者有内分泌表现(多毛症),许多病例血清甲胎蛋白(AFP)水平升高,大多数患者接受手术时,肿瘤已发生播散。
YST均为单侧。在已知偏侧性的肿瘤中,右侧61例 ,左侧43例。在20例患者中,大体可见同侧成熟囊性畸胎瘤(皮样囊肿),6例患者在对侧卵巢中有皮样囊肿。一名患者患有粘液性囊腺瘤,另一名患者为对侧卵巢的成人颗粒细胞瘤。据报道,一名患者的姐姐患有高钙血症型小细胞癌。
大体特征:
其中137例YST的大小已知,70%≥15cm,其中 41%>20cm,最大记录尺寸为35cm。大多为实性和囊性(57%),25%是多囊的(其他切面可见小的实性区域)。实性的部分通常是棕褐色到粉红色或黄色,通常易碎并伴有出血和坏死。
组织学特征:
组织学模式主要是网状模式(至少占总体的68%,n=102),少数病例中有结节状生长。网状结构有时合并成小管(43%病例可见),中高倍镜下可发现病灶。
网状结构与圆形囊泡合并是一种更典型的特征。囊泡明显的占总体41%,多泡状结构占总体26%。32%的肿瘤中发现S-D小体,其特征是乳头的轴心具有血管,有时,瘤细胞从一个大的中央血管向外呈辐射状排列。8例肿瘤中,间质具局灶性粘液样,几乎所有病例都可以看见透明小体,有12例可以看到间质黄素化改变。
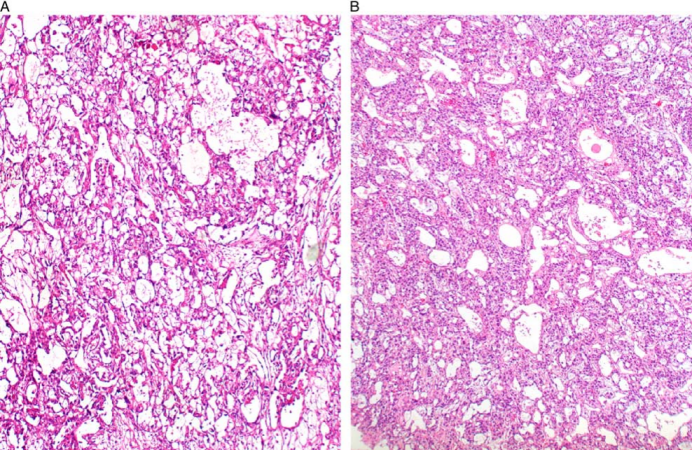
图1 A、B为网状模式,它的特点是松散不规则的间隙网络
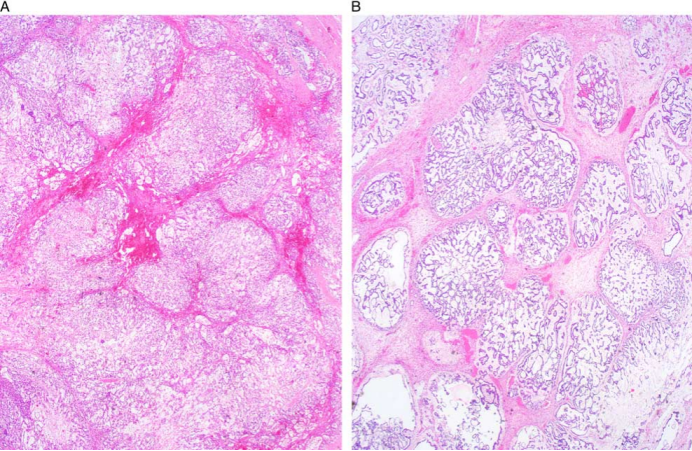
图2 结节状生长,A、网囊状模式。B、绳花模式
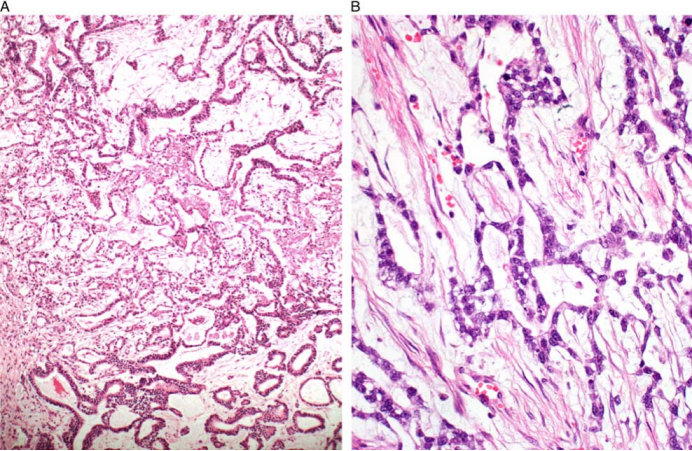
图3 网状结构(中心)与索和小管合并。另一个病例的梁状和小管状模式(B)
讨论
卵黄囊瘤约占卵巢所有恶性生殖细胞肿瘤的22%;好发于年轻人;患者多表现为腹痛和/或盆腔包块;大多数患者血清AFP水平升高,这也是该肿瘤的诊断线索和预后随访的重要指标;肿瘤对化疗敏感;患者预后与肿瘤密切相关,I-II期患者的5年生存率>95%。
组织学特征
肿瘤具有多种形态模式,但通常以1-2种为主。
(1)网状/微囊状是最常见也是最经典的组织结构。如图所示,图片1可见大小不一的疏松的网状或微囊,部分区域呈空泡样,囊腔内含有黏液样物质,囊壁衬覆单层扁平或立方细胞。高背镜下,肿瘤细胞的胞浆多苍白或粉染,胞核染色较深,具有不同程度异型性,核仁明显,核分裂象多少不等,胞浆内和间质内可见散在嗜酸性小体,也被称为透明小体,嗜酸性小体呈圆形、半透明小体,大小不等,具有强嗜酸性和折光性;通常成群或散在分布于网状结构腔隙或细胞内,抗淀粉酶PAS染色阳性。
(2)YST最为人所知的两个镜下的显著特征是在S-D小体中伴有乳头的血管周结构和被称为透明小球的嗜酸性小球。大约20%的病例可见迷宫样、乳头状或内胚窦结构,其中内胚窦模式是由多个S-D小体组成的,S-D小体也是该肿瘤最具有诊断意义的特征性改变。迷宫样结构中肿瘤细胞呈条索状,相互吻合;乳头状结构中乳头大小不一,具有纤维血管轴心,可伴有胶原变性。
经典型S-D小体是乳头状结构,肿瘤细胞围绕纤维血管轴心排列,乳头被覆被覆单层立方或矮柱状、鞋钉样、核分裂活跃的上皮细胞,细胞核大,呈空泡状,核仁明显,可见核分裂象,突向囊状腔隙,即(乳头突向囊腔)。透明小球也可以出现在其他肿瘤中,如透明细胞癌中,可以与YST进行鉴别诊断,可能会后者的误诊。
在一份报导中,73%的透明细胞癌具有透明小球,所有的恶性混合性苗勒氏管肿瘤中同样出现此类情况。后者由于肉瘤样梭形细胞成分更加突出,可以与恶性混合性生殖细胞肿瘤区分(可能具有畸胎瘤衍生的梭形细胞成分)。因此,透明小体基本上没有诊断价值,但当大量透明小体出现时是YST的诊断指征。
免疫表型
阳性的标记物包括:
AFP、AE1/AE3、Glypican 3、SALL4,CDX2在肠型成分中表达,Hep在肝样成分表达,TTF-1在前肠上皮阳性。
阴性的有:
OCT4、CD117、D2-40、CD30、hCG。
鉴别诊断
(1)卵巢透明细胞癌:
由于YST与透明细胞癌都具有网状结构的疏松外观,且两种肿瘤都可能是乳头状,并含有透明小体。可能会造成混淆二者。对于他们的鉴别诊断主要从年龄、大体、免疫组化和乳头四个方面入手,其中透明细胞癌的发病年龄一般为50-60岁,大体特征方面常与子宫内膜异位囊肿或腺纤维瘤相关,可表达CK7和EMA,且乳头轴心透明变性。
(2)卵巢支持-间质细胞瘤(SLCT):
虽然都通常在年轻人中发病,且具有类似的微囊结构。但二者的血清AFP升高程度不同,SLCT的乳头结构有玻璃化核心。
(3)幼年型颗粒细胞瘤(JGCT):
它们都可能具有囊性卵泡结构。但是,JGCT的囊壁通常至少在局灶上有2层或2层以上的细胞层;YST囊壁衬覆单层细胞。总的来说,这两种肿瘤与YST较容易区分。这里需要特别注意一种情况:如果两个性索间质肿瘤中的任何一个是在妊娠期被发现,由于细胞间水肿可能导致细胞排列松散,它们与YST的鉴别诊断可能特别具有挑战性。此时,应该使用免疫组化帮助诊断,性索-间质标记物(SF1、inhibin、calretinin)和YST标记物(AFP、Glypican 3、SALL4)。
(4)微囊性间质瘤:
它容易与YST的网状-囊性模式混淆。虽然部分微囊性间质瘤发生在年轻人,但患者平均年龄为45岁,比YST患者年龄大。微囊性间质瘤大多体积较小,切面均质;YST大体特征是易碎、可伴出血、坏死。微囊性间质瘤具有透明斑块、性索样结构,微囊性间质瘤β-catenin细胞核着色,生殖细胞肿瘤标记物阴性。
结语
Schiller文献之后首次报道认为YST属于血管源性的,但现今YST已不可能与血管肿瘤混淆,有些文献中偶尔提到YST的细胞质内空泡可能会形成脂肪肉瘤样改变,但作者认为:实际上误诊的可能性很小。卵巢高钙血症型小细胞癌在冰冻切片可能会与YST误诊,但在完全取样时容易区别。随着对YST研究的深入,本文作者认为“原始内胚层肿瘤”的名称更合适。
参考文献:
Young, Robert H. MD, FRCPath; Wong, Adele MB, FRCPath; Stall, Jennifer N. MD. Yolk Sac Tumor of the Ovary: A Report of 150 Cases and Review of the Literature. The American Journal of Surgical Pathology 46(3):p 309-325, March 2022.
DOI: 10.1097/PAS.0000000000001793.


