T细胞恶性肿瘤的CAR-T治疗
时间:2024-10-21 18:00:48 热度:37.1℃ 作者:网络
前言
嵌合抗原受体T细胞(CAR-T)疗法在治疗各种类型的复发性/难治性(R/R)B细胞恶性肿瘤方面已得到广泛应用,目前美国食品和药物管理局(FDA)已批准5种CAR-T产品。Tisagenelecluel、Axicabatagene ciloleucel和Liscabatagene Maraluel是三种治疗R/R弥漫性大B细胞淋巴瘤(DLBCL)的CAR-T产品,brexucabtagene autoleucel用于治疗套细胞淋巴瘤(MCL),此外,Idecabatagene Vicluel是靶向BCMA的最新CAR-T产品,已被FDA批准用于治疗某些多发性骨髓瘤(MM)。
然而,尽管取得了所有这些临床成功,但CAR-T疗法在某些类型的血液系统恶性肿瘤和实体瘤中依然反应有限,T细胞恶性肿瘤就是CAR-T治疗尚未产生良好结果的领域之一。T细胞肿瘤包括T细胞急性淋巴细胞白血病(T-ALL)、T细胞大颗粒淋巴细胞白血病(LGL)、成人T细胞白血病/淋巴瘤(ATL或ATLL)、T细胞前淋巴细胞白血病(T-PLL)和外周T细胞淋巴瘤(PTCLs)。
与B细胞恶性肿瘤相比,对T细胞恶性肿瘤患者使用一线癌症治疗方式(包括化疗)只能实现有限的临床反应,导致此类患者预后不良。考虑到CAR-T疗法在B细胞恶性肿瘤中取得的临床成功,人们期望CAR-T疗法也能改善T细胞恶性肿瘤患者的临床结果。然而,T细胞肿瘤的CAR-T治疗还是相当具有挑战性的。第一个挑战是缺乏T细胞肿瘤特异性CAR-T靶抗原,其次自相残杀、T细胞再生障碍和生产自体CAR-T时恶性T细胞的产物污染都是CAR-T治疗T细胞恶性肿瘤最重要的挑战,这些都需要进一步深入的研究。
目标抗原、自相残杀和解决方案
CD3
CD3是一种Pan-T表面抗原,与TCR形成复合物,与目标抗原识别并导致T细胞活化。所有成熟T细胞上都存在CD3使该抗原成为T细胞恶性肿瘤免疫治疗的有利靶点。然而,使用CD3作为T细胞恶性肿瘤的CAR-T治疗靶点,由于自相残杀,可能导致不良反应。
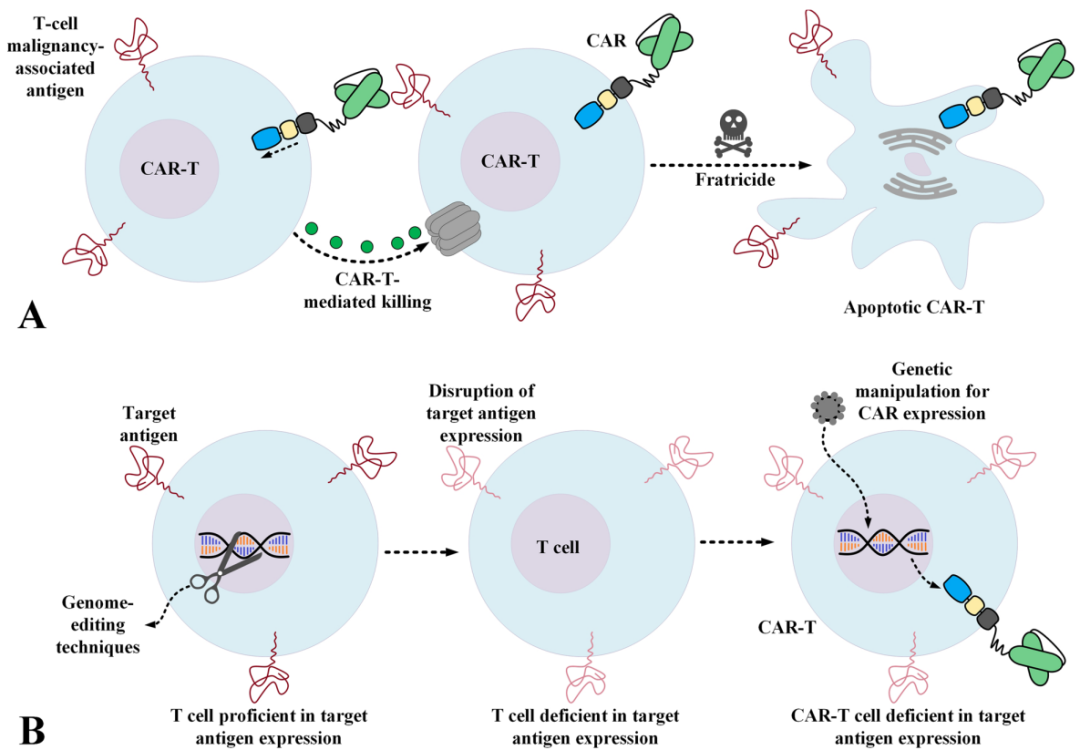
因此,人们尝试产生抗自相残杀的CAR-T细胞或使用其他类型的效应细胞,如NK细胞,可能会在某种程度上消除上述问题。基因组编辑方法可以提供多种途径来破坏引起自相残杀的抗原,这种改造后的CAR-T细胞对原代T细胞和儿童期T-ALL样本具有特异性和显著的杀瘤活性。
此外,其他研究人员还设计了第三代CD3靶向CARs,并在NK细胞系NK-92中表达它们。与T细胞相比,NK细胞缺乏CD3表达,生命周期更短,这些CAR-NKs对表达CD3的PTCL样本和各种T细胞白血病细胞系均表现出抗肿瘤活性。
CD5
CD5是一种跨膜糖蛋白,该抗原在人类淋巴细胞的存活中起作用,同时也是负性调节TCR信号的细胞成分。CD5的正常表达仅在胸腺细胞、外周T淋巴细胞和名为B-1a细胞的B淋巴细胞亚群中观察到。在包括T-ALL和PTCL在内的几种T细胞恶性肿瘤中检测到CD5的异常表达。
2015年,Mamonkin等人设计了CD5重定向的CAR-T,并报告这些细胞经历了部分和短暂的自相残杀,并且具有特异性抗肿瘤活性。研究人员还在NK-92细胞系中表达了第三代CAR,并证明,除了体外稳定扩增外,这些CAR-NK还介导了对人类T-ALL、PTCL和原代CD5+细胞的特异性和显著的杀瘤活性。此外,使用4-1BB或2B4的共刺激结构域,可以显著增强杀瘤活性。
CD7
CD7是来自Ig超家族的跨膜糖蛋白,通常在NK细胞和T淋巴细胞上表达。研究表明,高比例的T-ALL和T细胞淋巴瘤CD7过表达。
然而,靶向CD7的CAR-T的生产一直存在问题,因为T细胞本身表达CD7,这可能导致自相残杀和破坏CAR-T产品的扩增。2017年,GomesSilva及其同事使用CRISPR-Cas9在T细胞中破坏CD7表达,然后将其转化为CAR-T,这种方法不仅没有对这些CAR-T的杀肿瘤功能产生任何负面影响,而且还提高了它们的扩增效率。这些CAR-T对各种CD7表达细胞系和T-ALL具有独特的抗肿瘤活性。
在CD7靶向CAR-T的首次人体临床试验(NCT04004637)中,研究人员使用CD7特异性纳米体作为CAR-T的靶向结构域,此外,他们使用智能技术通过将抗原保留在内质网和/或高尔基体中来防止CD7表面表达和随后的自相残杀。结果显示,这些CAR T在2例患者(66%)中表现出强劲的扩增和可接受的持续性,并且在不到一个月的时间内,这些患者报告了最小残留病灶(MRD)阴性的CR,异常T细胞已检测不到。然而,在所有患者中均观察到细胞因子释放综合征(CRS)的不同水平以及IL-6水平的升高。其他临床试验(NCT04033302和NCT03690011)也在测试CD7靶向CAR-T在各种类型T细胞恶性肿瘤中的适用性和疗效。
CD1a
CD1a是存在于皮质T-ALL细胞上的细胞表面抗原,在发育中的皮质胸腺细胞中也观察到该抗原的特异性表达。T细胞和CD34+祖细胞造血细胞未显示CD1a表达。CD1a的这一特性使其成为一种合适的靶抗原,其靶向性可最大限度地降低靶向非肿瘤毒性发生的可能性。
一个研究小组探索了以CD1a为靶点的CAR-T,研究显示,除了具有自相残杀抗性外,这些CAR-T对表达CD1a的T-ALL细胞系和皮质T-ALL样本的原代细胞具有较强的杀瘤能力。此外,在PDX临床前模型中进行的体内评估表明,这些效应细胞在给药后表现出持久性和相当大的抗肿瘤活性。
CD4
CD4靶向的CAR-T已有多项研究。2016年,Pinz等人研究了第三代CD8+CD4靶向CAR-T,并报告这些细胞对表达CD4的细胞系和患者来源的PTCL细胞样本显示出独特的抗肿瘤活性,同时保留其记忆干细胞样表型。
此外,在2017年,Pinz等人利用NK-92细胞系产生了第三代CD4靶向CAR-NK细胞。在体内异种移植模型中,这种CD4靶向CAR-NKs介导针对恶性细胞的有效抗肿瘤活性,并延长了存活时间。
然而,一些研究人员指出,在T细胞恶性肿瘤中,CAR介导的CD4靶向可能导致T细胞再生障碍和随后的HIV/AIDS样综合征。在这方面,Ma等人使用alemtuzumab(一种CD52单抗)作为天然安全开关,以消除给药后的CD4靶向CAR-T,以防止T细胞再生障碍。然而,CD4靶向CAR-T治疗T细胞恶性肿瘤的安全性和有效性尚未在临床试验中确认,其中一些已经开始(NCT03829540)。
CD30
CD30,也称为TNFRSF8,在T细胞和B细胞收到靶抗原刺激的激活信号后表达。CD30也在各种T细胞恶性肿瘤中表达,包括T-ALL和间变性大细胞淋巴瘤(ALCL)。
目前,CD30靶向CAR-T正在临床试验的不同阶段进行研究。2017年,一项I期剂量递增临床试验(NCT01316146)报告,其中7名R/R HL和2名ALCL患者接受了CD30靶向的第二代CAR-T细胞。研究中未报告与CAR-T相关的毒性,此外,在本研究的7例HL患者中,有2例CR(一例持续时间超过2.5年,另一例持续时间约2年),3例SD。此外,2名ALCL患者中有一名经历了持续9个月的CR。同年,另一项临床试验(NCT02259556)的报告涉及18名进行性R/R HL患者,该报告显示,只有2名患者出现严重毒性,其余患者对CAR-T输注耐受性良好。就疗效而言,7名患者部分缓解,6名患者病情稳定。
CD37
CD37是一种四肽白细胞特异性表面抗原,在成熟的正常和转化的B细胞上表达。CD37在T细胞增殖中也具有调节作用。CTCL和PTCL是检测到CD37表达的T细胞恶性肿瘤。
2018年,Scarfò等人研究了CD37靶向CAR-T,并报告这些细胞在体外介导了针对T细胞淋巴瘤的靶抗原依赖性激活、细胞因子分泌和杀瘤活性,而没有任何明显的自相残杀迹象。本研究的体外评估涉及Hut78和Fedp等细胞系以及PTCL患者来源的细胞样本,所有这些细胞都具有不同水平的CD37表达。然而,研究也指出,由于并非所有PTCL细胞系或患者来源的样本都是CD37+,因此在未来的临床前和临床研究中可能需要筛选该抗原的表达。
CCR4
CCR4是一种由正常T细胞亚群表达的趋化因子受体,包括调节性T细胞(Treg)、Th2和Th17细胞。此外,在ATLL、PTCL和CTCL患者的恶性T细胞中检测到这种趋化因子受体的过表达,包括蕈样肉芽肿(MF)和Sézary综合征(SS)。
2017年,Perera等人研究了CCR4靶向的CAR-T,可以介导了针对表达CCR4的患者来源肿瘤细胞系产生有效的靶抗原依赖性抗肿瘤反应。此外,在成人T细胞白血病的异种移植模型中也表现出杀瘤活性。然而,CCR4在正常T细胞亚群上的表达可能导致意外的毒性,这可能需要进一步的深入评估。
TRBC1和TRBC2
大多数PTCL是TCR+,TCR有α链和β链,T细胞受体β恒定区1(TRBC1)和T细胞受体β恒定区2(TRBC2)基因负责TCRβ链恒定区区的表达。在正常的T细胞群中,存在表达TRBC1的细胞和表达TRBC2的细胞的混合物。相反,整个恶性T细胞群将只表达TRBC1或TRBC2。因此靶向TRBC1(在TRBC1表达T细胞恶性肿瘤的情况下)或靶向TRBC2(在TRBC2表达T细胞恶性肿瘤的情况下),可以消除肿瘤T细胞和部分表达靶β链恒定区的正常T细胞,但不会对大部分正常T细胞产生任何杀瘤作用。
Maciocia等人研究了TRBC1靶向的CAR-T,这些细胞在体外介导了针对恶性TRBC1+而非TRBC2+细胞的特异性抗肿瘤反应。目前正在进行的一项临床试验(NCT03590574)正在测试名为AUTO4的TRBC1靶向CAR-T疗法对TRBC1+T细胞非霍奇金淋巴瘤(T-NHL)、PTCL、血管免疫母细胞T细胞淋巴瘤(AITL)和ALCL患者的安全性和有效性。
T细胞再生障碍及其解决方案
T细胞再生障碍性贫血是CAR-T靶向正常T细胞的结果,T细胞再生障碍显著增加了各种威胁生命的感染的风险。因此,预防这种不良事件对于T细胞恶性肿瘤患者成功的CAR-T治疗是非常必要的。
T细胞再生障碍症的发生可以通过各种策略来预防。一种策略是选择目标抗原,在CAR-T治疗期间,靶向正常T细胞上缺失的抗原或在部分T细胞上表达的抗原可能会使至少一定比例的正常T细胞保持完整。另一种策略是使用具有有限或可控寿命或活性的CAR-T,其有限的抗肿瘤作用有助于预防T细胞再生障碍性贫血的发生。此外,CAR-T治疗后进行异基因造血干细胞移植(HSCT)也可能是缓解CAR-T相关T细胞再生障碍的另一种选择。
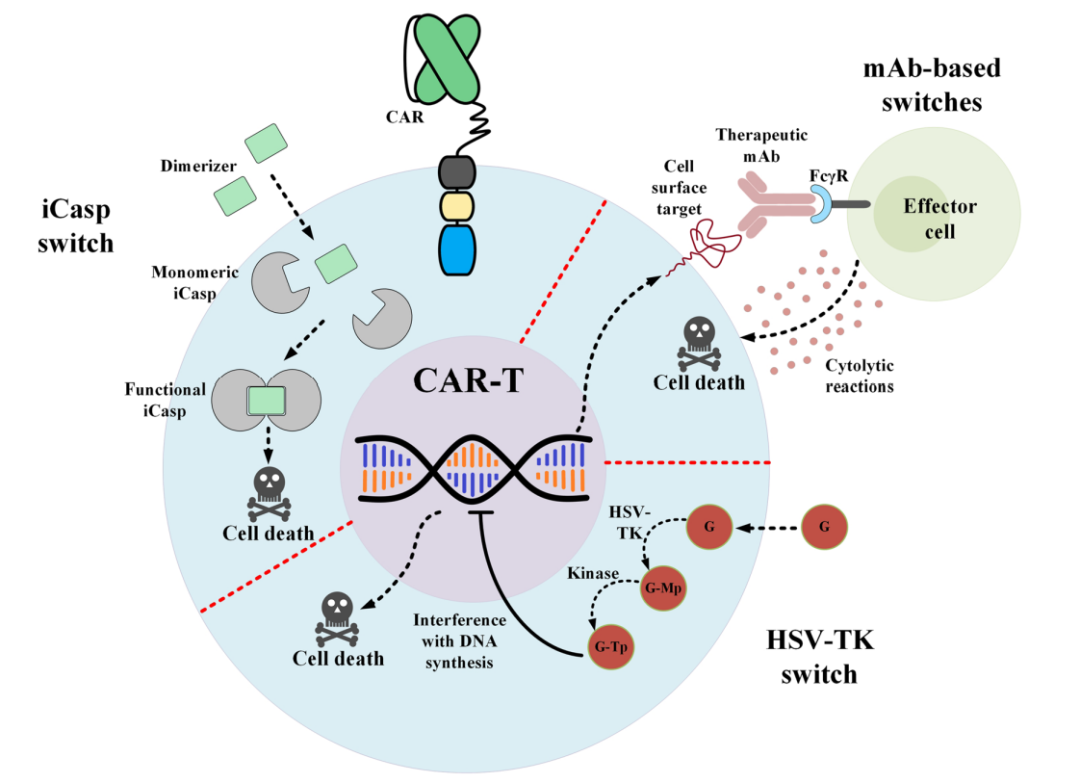
预防T细胞再生障碍的另一个适用策略是为CART配备安全开关(也称为自杀开关),使其能够在给患者服用后控制过继转移的T细胞。到目前为止,已经引入了不同的安全开关平台,包括代谢开关、单克隆抗体依赖性开关和诱导型半胱天冬酶(iCasp)开关。目前,多个研究团队目前正在调查这些安全开关在临床环境中的适用性(NCT02028455、NCT03016377或NCT01815749)。
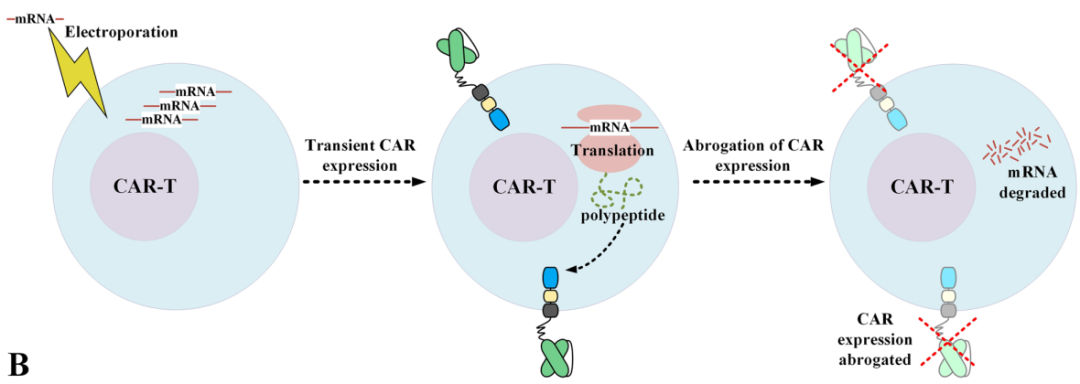
使用病毒载体转导产生CAR-T,可使CAR在转导的T细胞中稳定表达。这些转导的T细胞可以在维持CAR表达的同时在体内扩增,CAR表达的这种开放性持续时间可能导致靶向非肿瘤毒性,如T细胞再生障碍。使用电穿孔到T细胞中的CARmRNA生成的CAR-T在给药后表现出有限的持久性。两项临床试验(NCT02277522和NCT02624258)调查了非病毒mRNA电穿孔CD19靶向CAR T在R/R HL患者中的应用。根据该报告,在这些试验期间,未观察到反应和严重毒性迹象。考虑到该方法可能有助于降低T细胞恶性肿瘤患者CAR-T治疗的靶向非肿瘤毒性,推测可能需要连续CAR-T给药才能获得稳定可靠的抗肿瘤反应。
恶性T细胞的污染及其解决方案
由于在T细胞分离过程中,正常和恶性T细胞都被分离出来,因此从T细胞恶性肿瘤患者中产生自体T细胞具有挑战性。T细胞恶性肿瘤患者(尤其是循环恶性T细胞数量高的T细胞白血病患者)产生自体CAR-T时,其发生的可能性更高。
在这种情况下,从健康的第三方供体生成同种异体CAR-T可能被认为是一个合适的解决方案。然而,异基因CAR-T也有他们的问题,例如,它们可能介导危及生命的GvHD,以及它们可能会被宿主的免疫系统迅速攻击和消灭。这两个障碍都显著削弱了CAR-Ts的杀瘤活性。在这方面,研究人员开发了异基因CAR-T,以使用各种策略解决上述限制。重要的是,与自体CAR-Ts相比,异基因CAR-Ts在输注到患者体内后具有更短的体内持久性,这一特性有助于预防T细胞再生障碍。
以CS1和CD22为靶点的α和β敲除异基因CAR-T目前正在临床研究中,分别用于治疗MM(NCT04142619)和B-ALL(NCT04150497)。使用这些方法有助于生成现成的同种异体CAR-T,这些CAR-T可以安全地用于临床治疗T细胞恶性肿瘤患者。
另一种策略是使用多病毒特异性T(multiVST)细胞作为CAR表达的效应细胞。通过基因工程使这些细胞缺乏CAR靶抗原的表达,从而使它们具有抗自相残杀的能力。一项临床研究(NCT01570283)表明,多重VST细胞是安全的,能够在同种异体移植免疫功能低下的受者中介导临床反应。使用这些T细胞可能是产生现成CAR-T的合适方法。
γδT细胞占循环淋巴细胞的1%至5%,这些细胞是皮肤、生殖系统和肠道中普遍存在的淋巴细胞。γδT细胞的这种特性在过继性细胞治疗中非常有益,因为αβT细胞很难进入这些部位。此外,γδT细胞表达与肿瘤细胞分泌的趋化因子相互作用的趋化因子受体,这一特性有助于γδT细胞更容易迁移到肿瘤部位,因此,这些特性使γδT细胞成为CAR表达和异基因过继细胞治疗的合适平台。
此外,NK细胞可以作为可靠的效应细胞用于CAR表达,以减少或消除自相残杀的可能性。另一方面,表达NK的CAR不如传统的CAR-T持久,这种特性可以最小化T细胞再生障碍的可能性。最重要的是,基于NK的表达CAR的效应细胞不具有TCR, 不会引起GvHD。
小结
T细胞恶性肿瘤的CAR-T治疗是癌症免疫治疗中最复杂和最具挑战性的领域之一。与B细胞恶性肿瘤的CAR-T疗法相比,这一领域由于抗原选择、自相残杀、T细胞再生障碍和恶性T细胞污染问题而困难重重。
然而,人们已经开发出多种方法去解决这些问题,包括基因编辑,异基因CAR-T和CAR-NK的应用将使我们有机会在T细胞恶性肿瘤的细胞治疗方面取得突破,同时,也需要更多的临床前和临床数据来验证这些方法的安全性和有效性。
参考文献:
1.CAR-T cell therapy in T-cellmalignancies: Is success a low-hanging fruit? Stem Cell Res Ther. 2021;12: 527.

