OCCCM 2024 | 袁方教授:急性心力衰竭的NT-proBNP和高强度治疗——STRONG-HF研究解读
时间:2024-07-22 18:01:50 热度:37.1℃ 作者:网络
7月18日~21日,由上海市医学会、上海市医学会危重病专科分会主办的“第八届东方重症医学学术会议(OCCCM)”在上海国际会议中心隆重召开。本次会议共设置42个版块,邀请百余名国内专家及多位国际知名专家分享重症领域的前沿进展。本次会议将延续东方会开拓创新的鲜明特色,以更丰富多彩的形式,展现国内外重症医学领域的新技术、新理念和新进展。
在本届大会上,来自上海交通大学医学院附属同仁医院袁方教授对“急性心力衰竭的NT-proBNP和高强度治疗——STRONG-HF研究解读”进行了精彩讲解,本文梳理重点内容,以分享各位同道。

一、心力衰竭诊疗现状
中国心衰的流行状况反映了心血管疾病负担的严峻性。心衰不仅影响患者的生活质量,还伴随着高死亡率和再住院率,给患者家庭及社会带来沉重的经济和医疗负担。根据2017年中国6个直辖市5000万城镇职工医疗保险数据,人均住院费用29746元/年,住院≥3次患者占40.5%,平均住院9.7天,心衰门诊人均费用6023元/年。
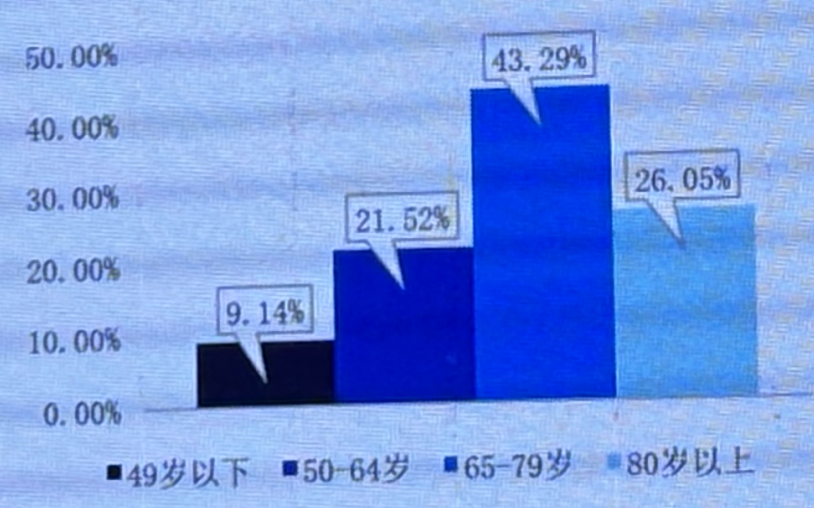
心衰患者以男性居多,男性患者占58.56%,女性患者占41.44%。心衰患者中≥65岁的患者高达70%,≥80岁的患者占26%。住院心衰患者主要病因包括冠心病(59.9%)、高血压(58.3%)、扩张性心肌病(12.2%)、瓣膜性心脏病(9.3%),心衰患者最常见的类型为HFpEF占44%,HFrEF占36%,HFmrEF占20%。
2022 AHA/ACC心衰指南推荐疑似心衰患者的诊断流程
2022 AHA/ACC心衰指南推荐疑似心衰患者的诊断流程提供了综合性的建议,指南强调,诊断流程应个体化,考虑到患者的临床表现、合并症以及可获得的医疗资源。此外,早期诊断和及时治疗对于改善患者预后至关重要。
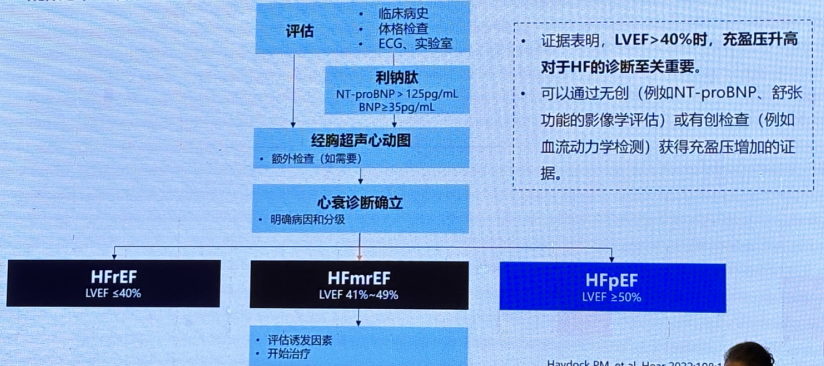
证据表明,LVEF>40%,充盈压升高对于HF的诊断至关重要,可以通过无创(NT-proBNP、舒张功能的影像学评估等)或有创检查(例如血流动力学检测)获得充盈压增加的证据。
使用生物标志物进行预防,初始诊断和风险分层
NT-proBNP可用于心衰的辅助诊断和风险筛查。

心衰中心心衰患者诊疗现状
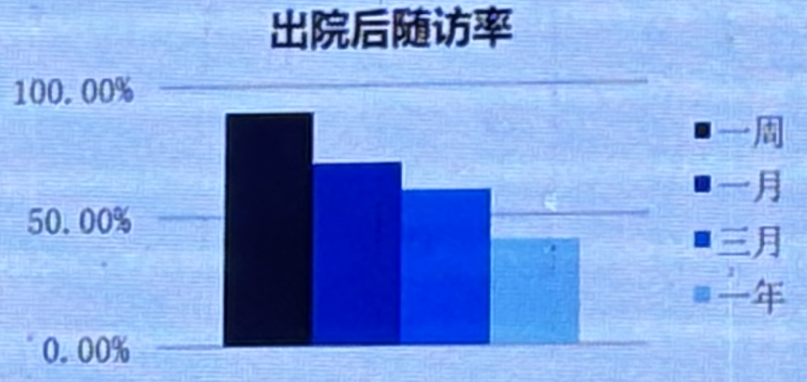
目前,BNP/NT-proBNP在诊断心衰中使用率已超过90%。指南推荐用药ARNI/ACEI/ARB,β阻滞剂和MRA药物使用超过80%。此外,出院随访率随着时间延长下降,一年随访不到50%。
心衰中心GDMT药物使用现状
心衰中心在管理心衰时,遵循的是指南指导的药物治疗(GDMT)。当前挑战包括如何提高GDMT药物的使用率和达标率,特别是在基层医疗机构和不同地域之间,以及如何更好地管理药物副作用,这些都是临床实践中需要重点关注的问题。
目前药物使用剂量≥50%指南推荐目标剂量。整体随访期间药物达标率不足30%,远远低于指南推荐水平。随访时间越久,药物达标率升高不明显,药物调整还有很大空间。
二、GDMT剂量达标是治疗关键
2022 AHA/ACC心衰指南推荐C期治疗:HFrEF的GDMT
2022 AHA/ACC心衰指南针对C期心衰患者的治疗,特别是HFrEF患者。指南强调了优化药物的剂量,提倡逐步调整至最大耐受剂量或目标剂量,以最大化临床获益。

GDMT药物可有效预防心衰死亡
一项荟萃分析显示,心衰综合治疗对心衰全因死亡率的影响。ARNi联合MRA联合β-blocker+SGLT2i四联疗法可降低全因死亡率高达61%,相比于传统治疗,全因死亡率大幅度降低。因此,尽早开始GDMT治疗是关键,可显著增加生存时间并降低全因死亡率。
CHAMP-HF极少数患者在使用目标剂量的GDMT
当使用GDMT时,它倾向于以较低的剂量使用,大多数患者使用低靶标剂量的ACEI/ARB/ARNI和BBs。具体而言,小于25%的患者同时使用ACEI/ARB/ARNI、BBs和MRA三联疗法。只有1%的患者的ACEI/ARB/ARNI、BBs和MRA三联疗法能达到目标剂量。
CHAMP-HF GDMT减药/停药增加全因死亡风险
CHAMP-HF研究显示,ACEi/ARB、ARNI、β受体抑制剂和MRA减药/停药都增加心衰患者出院后的全因死亡风险:
- ACEi/ARB:3.82 (95% C1: 2.42至6.03)
- ARNI:4.76 (95% C1: 2.06至11.03)
- β受体抑制剂:2.94(95%C1:2.04至4.25)
- MRA:4.81 (95% C1: 2.61至8.87)
BIOSTAT-CHF研究纳入了2516名有明显临床症状的心衰患者。ACEI/ARB和β受体阻滞剂剂量达不到推荐剂量50%的患者,死亡和/或心力衰竭住院风险增加。ACEI/ARB和β受体阻滞剂剂量50-99%的患者与达到>100%的患者相比,死亡和/或心力衰竭住院的风险相当。
接受少于推荐剂量50%的ACEi/ARB/β-blocker的患者,与达到100%剂量的患者相比,有更大的死亡和/或心力衰竭住院风险。
三、如何提高GDMT治疗的达标率,改善心衰患者的治疗结局?STRONG-HF研究
《柳叶刀》一项研究“Safety, tolerability and efficacy of up-titration of guideline-directed medical therapies for acute heart failure (STRONG-HF): a multinational, open-label, randomised, trial”探讨了关于急性心力衰竭指南指导的药物治疗剂量上调的安全性、耐受性和有效性。
研究背景:最新心衰指南患者推荐出院后,GDMT应尽快达到推荐目标剂量。但临床大部分急性心衰患者出院后并没有达到推荐目标剂量。
研究目标:Strong-HF研究通过对比强化治疗组(临床指标,NT-proBNP水平)与常规治疗组,评估快速增加GDMT剂量的安全性与疗效性。
研究亮点:STRONG-HF研究是模拟癌症化疗模式治疗心衰患者。
- 迅速给予患者GDMT最大目标剂量的治疗方案
- 密切监测药物副作用
该研究是多中心、开放标签、随机试验,纳入14个国家87家医院。
STRONG-HF:研究设计
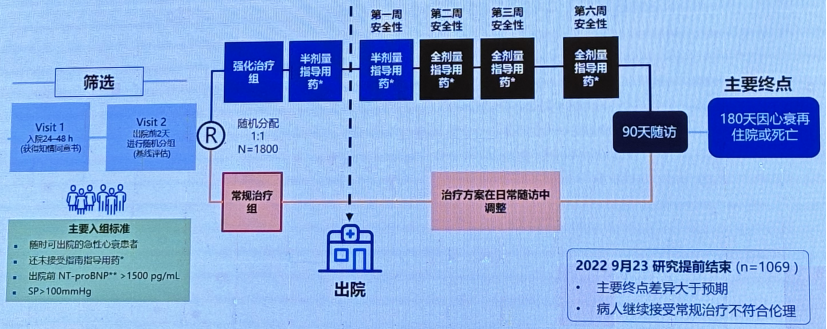
STRONG-HF: 随访方案
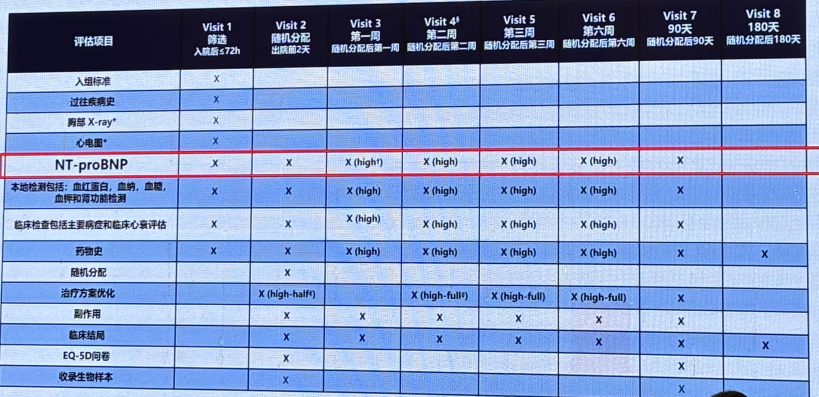
利尿剂剂量调整
STRONG-HF研究显示NT-proBNP用于指导利尿剂的剂量调整。但同时注意安全用药>10%的阈值仅适用于NT-proBNP。
囗服GDMT剂量调整
STRONG-HF研究显示NT-proBNP可用于指导患者GDMT剂量调整。

口服药物剂量对比
强化治疗组达到GDMT推荐目标剂量的人数更多,且达到50%以上GDMT推荐目标剂量的人数更多。此外,GDMT 剂量的调整与年龄无关。
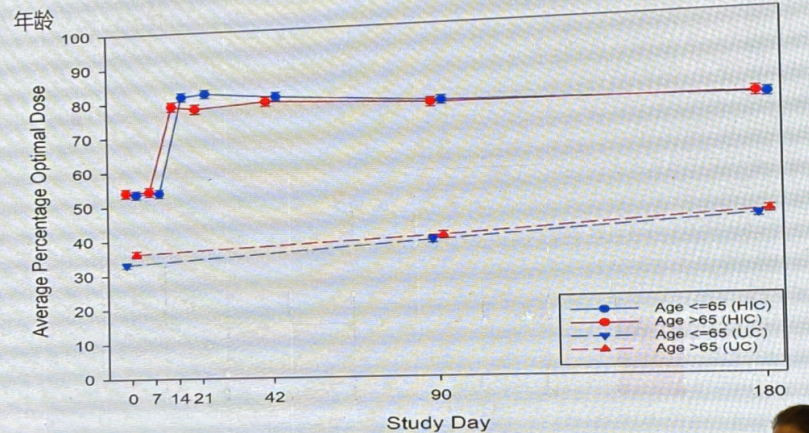
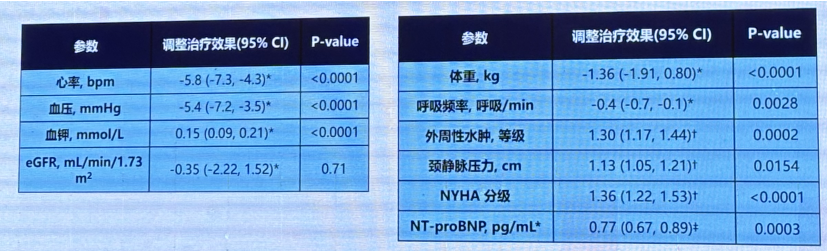
心衰临床症状和体征
强化治疗组与常规治疗组的对比,第90天强化组的血液动力学得到更好的改善,90天后强化组的充血指标得到更好的改善。
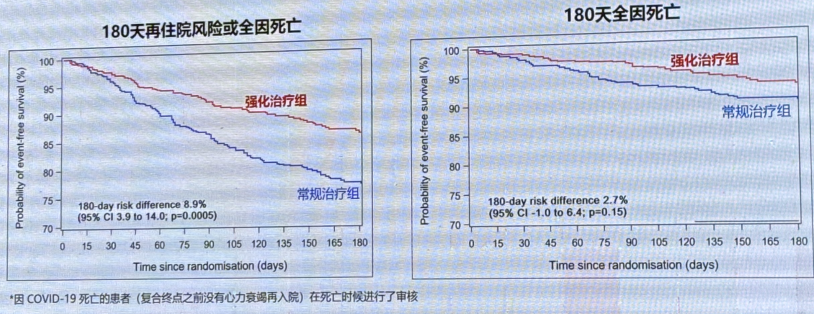
STRONG-HF主要终点:180天心力衰竭再入院或死亡
强化治疗组180天心衰再入院或死亡的风险较常规治疗组显著降低。
次要终点:180 天心衰再入院或死亡
EQ-5D VAS从基线到第90天的变化和180天全因死亡。
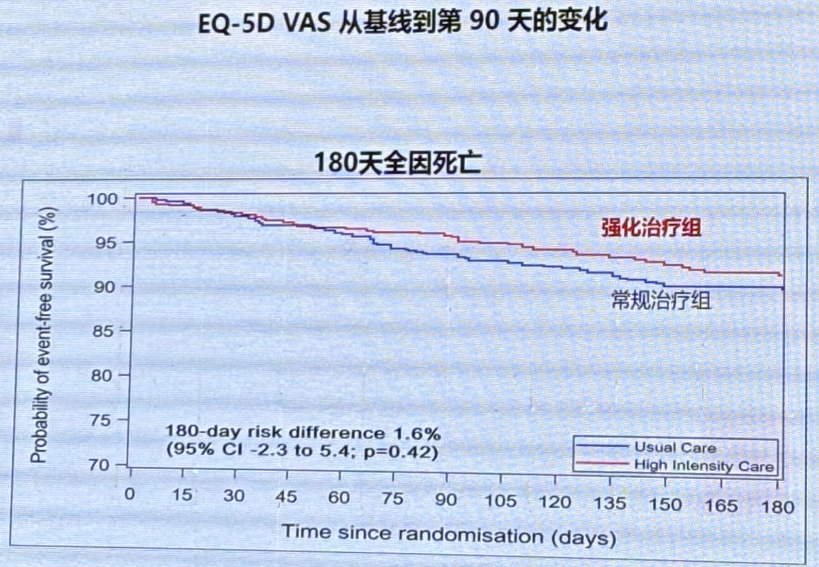
主要和次要终点(不包括COVID-19死亡)显示,强化治疗组治疗效果仍优于常规治疗组。
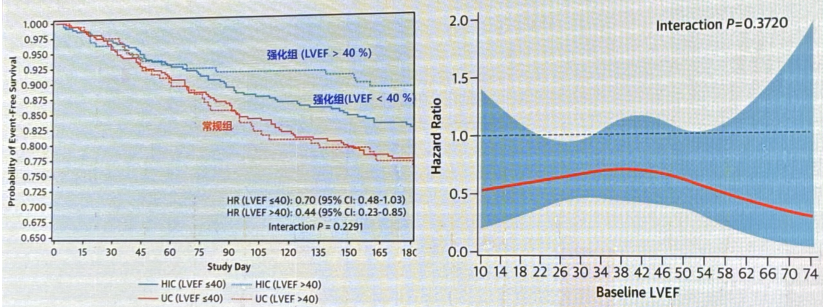
基线LVEF对全因死亡率或心衰住院率影响,无论患者基线LVEF如何,强化治疗都有效降低心衰住院或死亡风险。
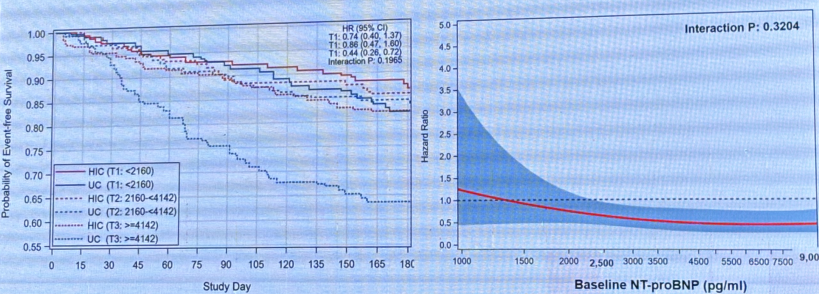
基线NT-proBNP对全因死亡或心衰住院率的影响,无论基线NT-PrOBNP水平,强化治疗组都能有效降低心衰再住院或全因死亡风险。
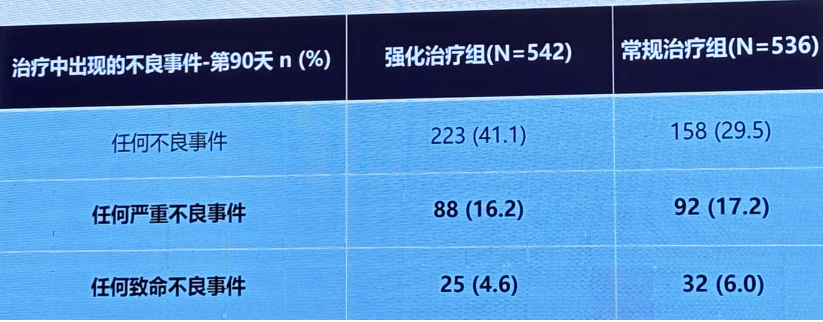
STRONG-HF研究安全性,两组的严重不良事件,致命不良事件发生率相当。
2023 ESC急性和慢性心力衰竭指南更新急性心衰患者管理,指南推荐STRONG-HF研究对急性心衰患者的管理思路。

研究显示,在STRONG-HF研究参与者中,尽管利尿剂使用剂量较低,但在第90天(所有分析指标)时,神经节内分泌药的强化滴定与更有效的充血减轻相关;成功减轻充血与较低的全因死亡率和心衰住院风险相关。
研究局限性
1、因事件发生率低,主要终点的观察期限进行了修改,从90天到180天。180天复合终点(心衰再住院或全因死亡)有下降,但全因死亡无差异。
2.未设盲,次要终点、生活质量评分可能有偏倚。
3.纳入的AHF患者包含全射血分数,但未使用SGLT2i,“金三角”治疗的策略侧重于抑制急性心衰时神经内分泌的激活。
总结
1、心衰发病率和再入院率高,医疗负担沉重。
2、满足目标剂量的GDMT治疗可以让心衰患者更多获益,降低死亡率和心衰再住院率。
3、STRONG-HF研究提示急性心衰出院后,在NT-proBNP指导的密切随访下,快速增加GDMT剂量是安全的,对比常规治疗,并没有增加严重不良事件发生率。强化治疗方案在180天内可显著地减少34%心衰再住院或全因死亡风险;并且在强化治疗组中,心衰患者自我评价状态和NYHA有更明显地改善,且充血状态也有显著地好转。
4、2023 ESC急性和慢性心力衰竭指南根据STRONG-HF研究对急性心衰患者提供了新的管理思路。

