真菌性肺炎诊断路径:以感染性疾病视角
时间:2024-06-09 06:00:52 热度:37.1℃ 作者:网络
缩写:
ALC:绝对淋巴细胞计数
BAL:支气管肺泡灌洗
NGS:二代测序
PCR:聚合酶链反应
PCP:肺孢子虫肺炎(肺囊虫肺炎)
ROS:活性氧物质
摘要:
虽然细菌已经明显超过真菌成为下呼吸道感染最常见的原因,但由于免疫受损人群增加以及人为全球变暖和环境破坏,真菌性肺炎的发病率正在逐步上升。当患者出现肺炎的临床症状时,必须考虑一系列因素以确定真菌性肺炎的可能性,包括宿主因素、流行病学暴露、放射学特征以及未缓解肺炎的存在等。此外,了解临床上重要的真菌病原体、流行病学和相关临床症状对指导适当的诊断测试、结果解释以及最终做出正确的真菌性肺炎诊断至关重要。本文旨在为疑似真菌性肺炎患者的评估和适当的诊断测试提供框架。
1. 案例
55岁女性,因糖尿病致终末期肾脏病于4年前进行肾移植,他克莫司、麦考酚酯和低剂量泼尼松维持免疫抑制治疗,3周前开开始出现干咳、乏力和持续低热。4个月前,她因移植肾发生急性细胞排斥反应接受了高剂量类固醇脉冲疗法治疗。6周前,她在南加州塔波峡谷地区公园进行为期3天的徒步旅行。体温38.1°C(口温),体格检查未见明显异常。实验室检查示淋巴细胞绝对计数低(ALC:0.6/μL),其余正常。胸部CT示多发肺结节,包括左上肺叶3cm结节。痰细菌、真菌、诺卡菌和分枝杆菌染色及培养在入院第3天仍为阴性。血清半乳甘露聚糖抗原检测为阴性,血清(1→3)-β-d-葡聚糖检测为阳性(297pg/mL)。予其静脉注射哌拉西林-他唑巴坦,但至入院第三天其临床症状无明显改善。
本病例强调了在评估患者真菌性肺炎时必须考虑的一系列因素,包括1)宿主因素,2)流行病学暴露,3)放射影像学特征和4)无其他传染性或非传染性病因的未治愈性肺炎。此外,对临床重要真菌病原体、其流行病学和相关临床症状的了解是指导选择恰当的诊断检测、结果解释和最终正确诊断真菌性肺炎的关键。
2. 临床上重要的真菌性肺炎病原体
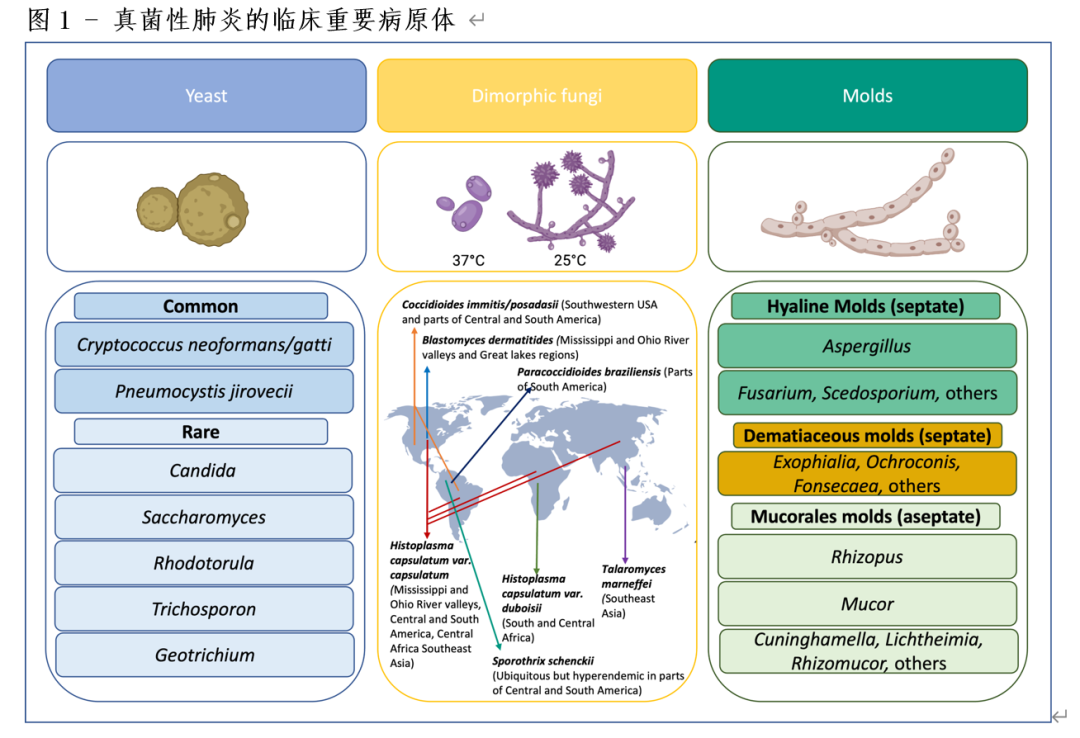
现存的真菌多达510万种,但已知只有大约300种真菌对人类具有致病性。这些临床上重要的真菌可以根据其形态分为三大类(图1),这一分类对临床微生物学实验室的检查和临床评估都很有用。这些包括1)单细胞酵母和酵母类生物,2)以菌丝形式存在的多细胞霉菌(菌丝网络),3)形态取决于环境温度的双相真菌(在37°C时为酵母,在25°C时为霉菌)。许多真菌,特别是双相真菌,是特定地理区域特有的,在那里可以被当地居民或旅行者所感染;而其他真菌,如曲霉、隐球菌和肺孢子菌则是普遍存在的。人类将环境真菌孢子或节肢孢子吸入末梢肺泡是许多临床重要真菌生命周期的重要部分(图2),其中许多主要表现为肺炎。
3. 何时怀疑真菌性肺炎
尽管细菌明显超过真菌成为下呼吸道感染最常见的原因,但当患者出现肺炎症状时,必须进一步评估是否存在真菌感染,特别是在出现一些宿主、流行病学、放射学和临床相关因素时。下面将详细讨论每个因素。
3.1 宿主因素
3.1.1 免疫缺陷宿主
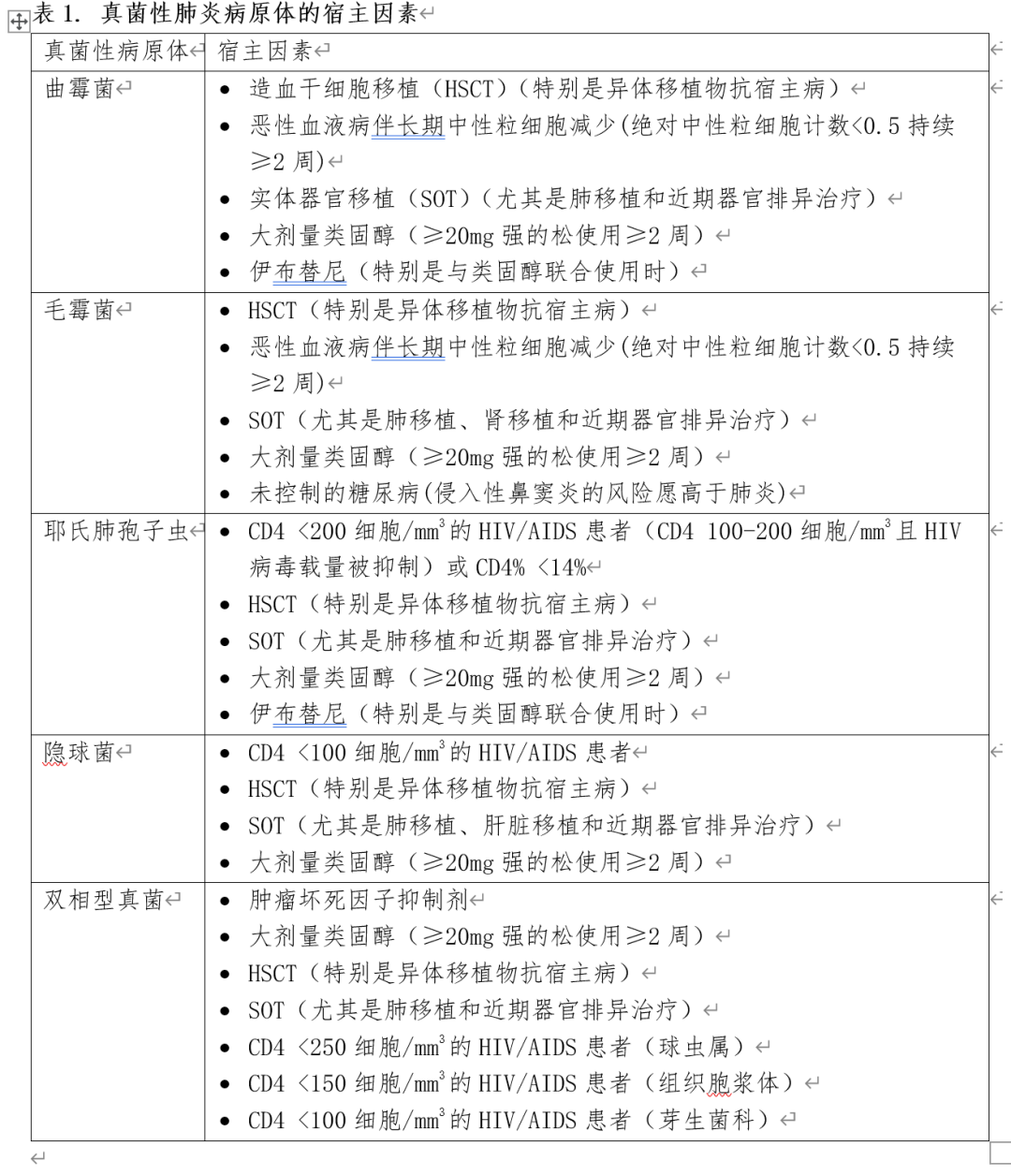
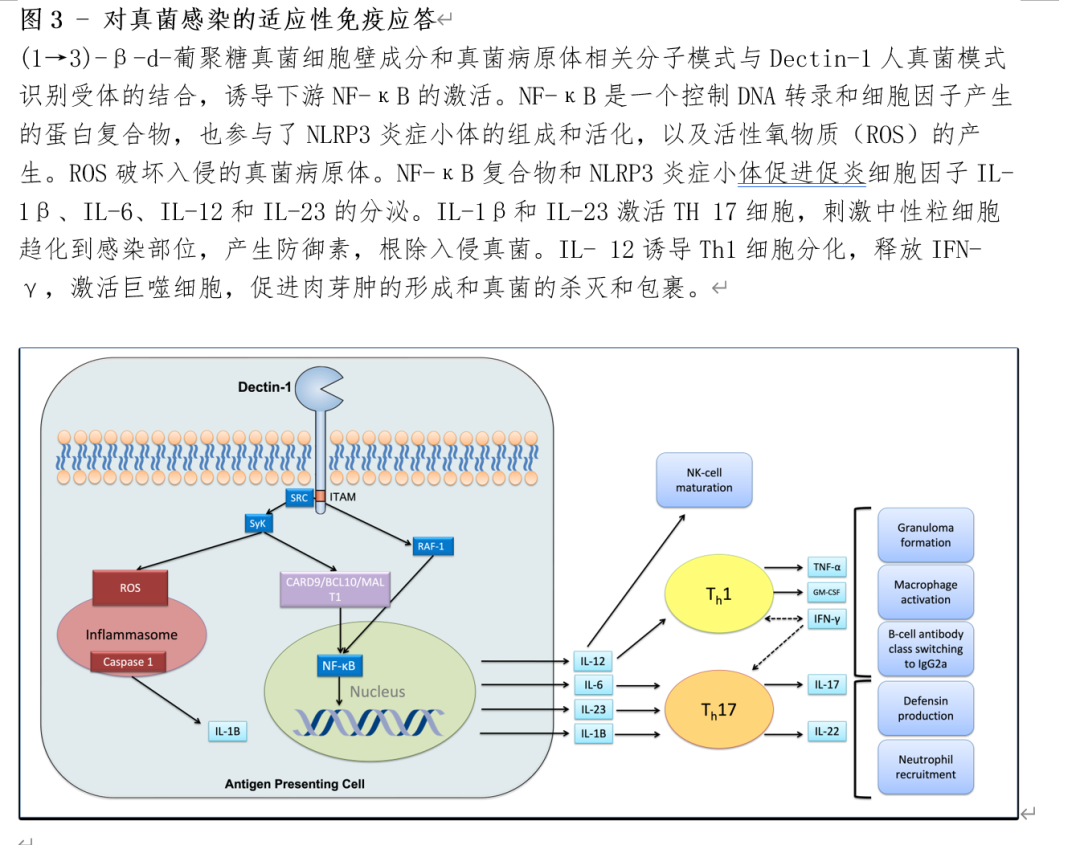
大多数真菌性肺炎发生于长期和严重的中性粒细胞减少和/或细胞免疫功能受损的人群,如艾滋病毒/艾滋病患者、血液科恶性疾病、骨髓或器官移植、长期皮质类固醇治疗和需要免疫抑制治疗的自身免疫性疾病(表1)。CD4+T细胞对控制真菌病原体尤为重要。Th1 CD4细胞分泌TNF-α、GM-CSF和IFN-γ,这些细胞因子将炎症细胞召集到感染部位,促进肉芽肿的形成,从而限制真菌的传播(图3)4。Th17细胞分泌IL-1和IL-17,导致中性粒细胞趋化,释放活性氧物质、中性粒细胞胞外诱捕网和防御素,诱捕和破坏真菌(图3),特别是黏膜表面。对于特定真菌病原体的感染风险在免疫受损人群中并不一致,取决于中性粒细胞和T细胞损伤的强度和数量、共病的发生(特别是肺部疾病和肝脏疾病)、高龄(导致T细胞免疫老化)、免疫损伤发生后的时间,以及预防性抗菌素的使用等。在移植患者中,低ALC与真菌和其他机会性感染(包括肺孢子菌肺炎(PCP))的风险增加有关。类似地,在CD4计数低于200/μL的HIV/AIDS患者中,包括PCP、隐球菌病和组织胞浆菌病在内的真菌感染的发病率增加。
3.1.2 合并慢性器官功能障碍的宿主
有慢性器官功能障碍的宿主感染某些真菌的风险增加。由肺气肿、支气管扩张、结节病或既往肺结核引起的慢性肺病与慢性肺曲霉病和曲霉瘤以及慢性肺组织胞浆菌病的风险增加相关。肝硬化是公认的感染新型隐球菌的危险因素,而糖尿病患者和糖尿病酮症酸中毒患者特别容易患毛霉病,尤其是侵袭性鼻窦炎和肺炎,这是因为酸性pH值环境下游离铁水平升高,支持毛霉的生长。
3.1.3 免疫功能正常的宿主
虽然大多数真菌需要在一定程度的潜在免疫缺陷或慢性疾病情况下才能引起肺炎,但有些微生物可能导致具免疫正常宿主的全面感染。双相真菌感染,包括芽孢菌病、球孢子菌病、组织胞浆菌病、副球孢子菌病、孢子丝菌病和较小程度的青徽菌病(talaromycosis),在正常宿主中很常见,如果感染真菌的接种量高,可能会严重。加拿大新埃蒙斯菌是一种新兴的二相型真菌病原体,已被报道在正常宿主中引起肺炎。格特隐球菌感染在免疫功能良好的患者中频发,可能表现为肺部隐球菌病。
3.2 流行病学因素
某些流行病学危险因素增加了真菌性肺炎的风险。有严重流感病史或SARS-CoV-2感染与侵袭性曲霉菌病和毛霉病的风险增加有关,而溺水事件与尖端赛多孢子菌肺炎有关。注射药物(毒品)的个体患上念珠菌血症的风险增加,并可能导致继发性血行播散到肺部(败血性栓塞),而念珠菌脓胸则与来自腹腔或胸腔内源、食管破裂和胸腔间隙操作等有关。值得注意的是,原发性念珠菌肺炎在免疫正常和免疫低下的患者中都极为罕见,在尸检研究中仅占已证实的肺炎病例的约1%。呼吸道培养中念珠菌的生长几乎总是代表定植而不是感染。大麻和烟草叶可能藏有多种真菌,包括曲霉、其他霉菌和隐球菌;吸入这些产品与继发于这些微生物引起的肺炎的风险增加有关。接触鸟类和蝙蝠粪便,包括在含有高浓度新鲜粪便的洞穴内,是引起组织胞浆菌病和隐球菌病的危险因素。一些双相型真菌(组织胞浆菌、芽生菌、球孢子菌、副球孢子菌、青徽菌(Talaromyces)和其他)是世界某些地理区域的地方病,应考虑这些地区的居民或旅行者是否患有肺炎。(见图1)。
3.3 影像学特征
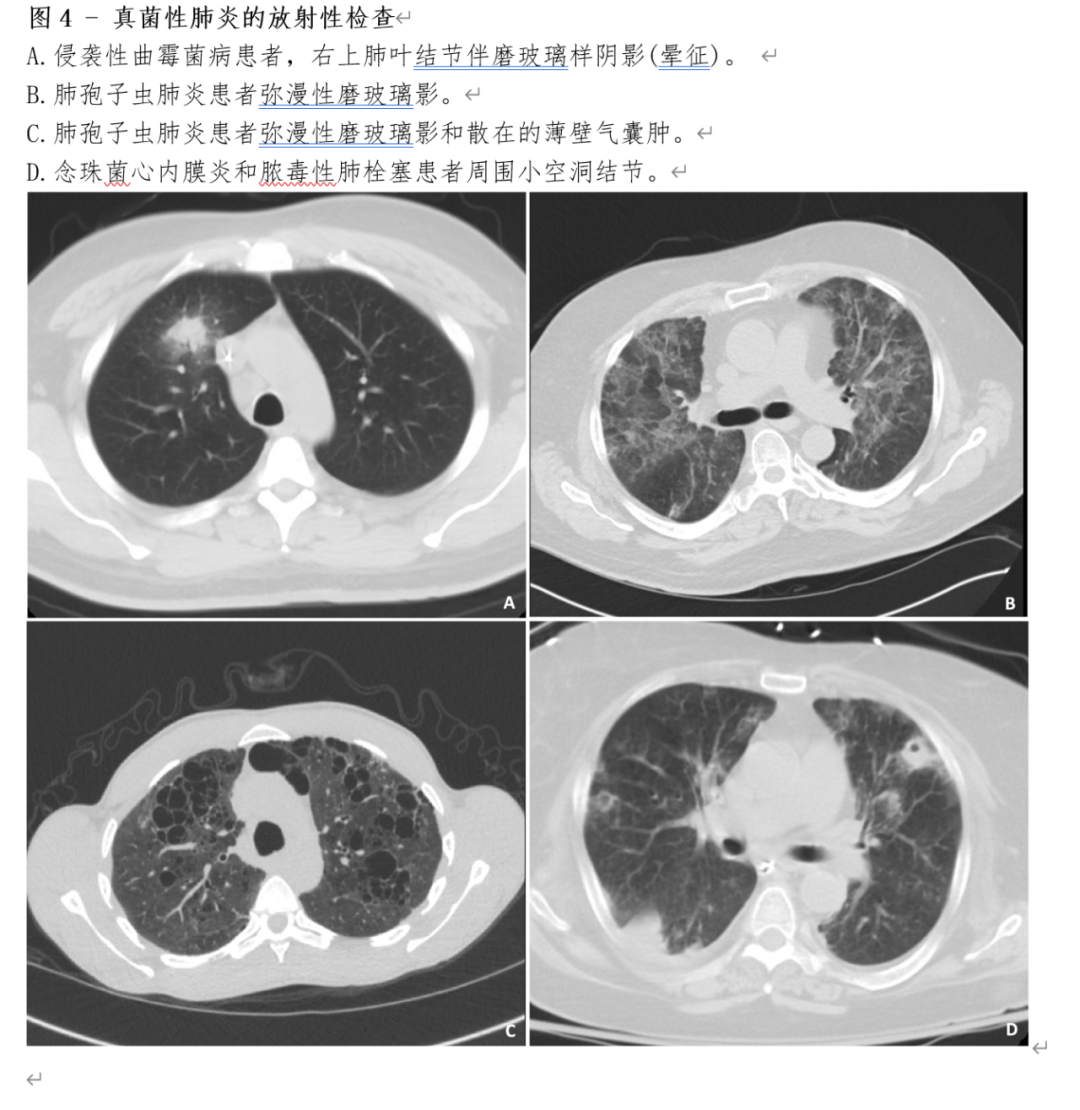
虽然胸部X光片和CT上的肺炎放射学表现很少是特异性的,但某些特征暗示了真菌感染。真菌性肺炎通常累及肺上叶,但肺部任何部位都可能受累。影像学表现各不相同,但肺结节是真菌感染的常见征象。有几个X线征象提示有血管侵袭性霉菌感染。在结节周围有毛玻璃浸润,称为“晕征”(图4A),以及“血管闭塞征”,CT肺血管造影发现动脉血管中断可能是侵袭性曲霉菌病或更少见的其他血管侵袭性霉菌或非真菌病原体感染的指标。“反晕征”是一个圆形的磨玻璃不透明区域,周围环绕着一圈实变,以及“鸟巢征” (反光环征,具有不规则且交叉的肺间质纹理),大多提示血管侵袭性毛霉病,但也可能存在其他传染性(包括侵袭性霉菌)和非传染性(特别是隐源性组织性肺炎)。此外,多发性肺结节,伴发鼻窦炎、空洞和胸腔积液增加毛霉病的可能性。纵隔淋巴结病增加肉芽肿性真菌感染的可能性,特别是组织胞浆菌病和球孢子菌病(在芽孢菌病中不常见)。弥漫性、双侧、间质浸润(图4B),常以肺门周围为主,是肺孢子虫肺炎的特征;不常见的X线表现包括肺囊泡(图4C)、气胸和较少见的结节。尽管非特异性,但周围空洞病变可能与念珠菌性心内膜炎引起的败血性栓塞有关(图4D)。
3.4 无其他解释的未治愈的肺炎
在经过似乎适当的抗生素或抗病毒治疗后,肺炎仍然进展或持续,应考虑存在非典型过程的可能性,包括真菌性肺炎。球孢子菌病、组织胞浆菌病和芽生菌病即使在流行地区也经常被误诊为社区获得性肺炎,导致肺炎难以治愈。医疗服务提供者应考虑这些病因,特别是在流行地区居住或旅行的患者。呼吸道和全身性细菌感染的诊断测试结果为阴性降低了细菌性肺炎的验后概率,增加了其他病因的可能性。值得注意的是,细菌检测的结果,特别是基于培养的方法,在先前接受抗生素治疗的患者中显著下降。其他非典型感染,如肺结核和诺卡菌病也应考虑在内。非感染性的情况,如结节病,恶性肿瘤,隐源性组织性肺炎也应进行调查。无其他感染性或非感染性原因的持续不愈的肺炎应进行真菌感染检测。在某些情况下,真菌性肺炎可急性发作,包括肺毛霉病、HIV阴性免疫缺陷患者的PCP和急性组织胞浆菌病、芽生菌病、球孢子菌病和其他地方性真菌继发的ARDS。
4. 真菌性肺炎的诊断性检测
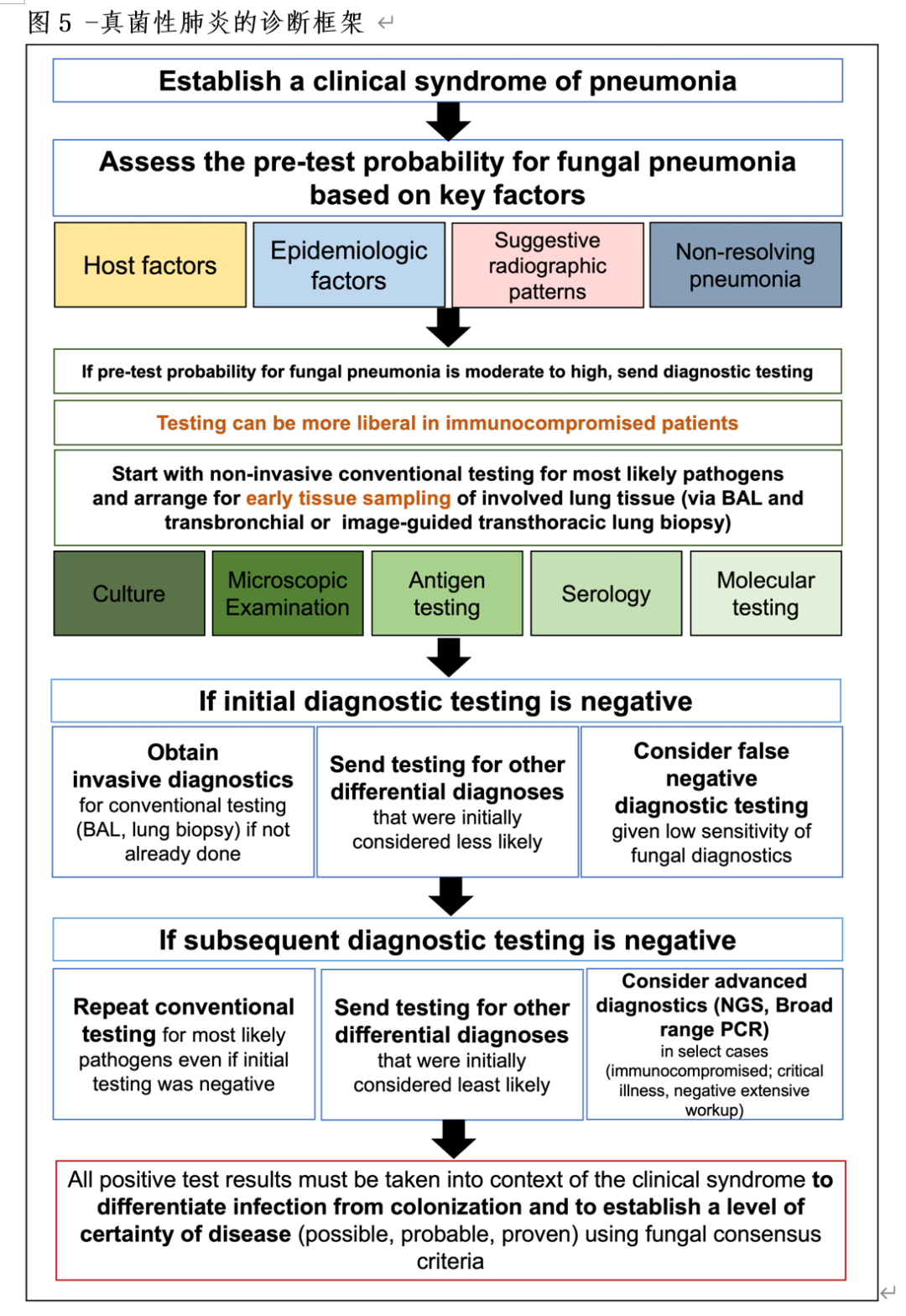
一旦考虑到宿主、流行病学、放射学和临床因素,就可以建立真菌性肺炎的先验概率。真菌感染(如曲霉菌病、组织胞浆菌病、肺孢子虫病等)的鉴别诊断应基于这些因素。当特定病原体的先验概率是中等或较高时,应进行诊断性检测。对于危重症和免疫缺陷患者的检测指征可以更宽松一些。真菌感染的常规检测包括对呼吸道和/或非呼吸道标本进行的培养、显微镜检查、抗原测试、血清学和分子检测等(表2)。应首先进行无创性检查。如果初步诊断检测结果为阴性,则应进行侵入性诊断检查,包括支气管镜/支气管肺泡灌洗和经皮支气管或经胸壁活检组织采样,并应考虑扩大鉴别诊断。如果检测结果仍为阴性但仍然高度怀疑是真菌感染,可以考虑进行进一步检测,如二代测序。尽管真菌诊断技术取得了进展,包括外周生物标志物,但其灵敏度仍不理想,组织采样仍然是诊断的基石。真菌性肺炎的诊断方法和路径已被提出(表2和图5)。
无论何种特定的检测方法,高质量的样本,尤其是呼吸道样本(口腔漱洗液、痰液、气管内液和支气管肺泡灌洗液),是获得准确和最佳结果的关键。一些常规的实验室检查可能提供真菌感染的线索。血清乳酸脱氢酶升高(≥300IU/mL)可作为PCP和组织胞浆菌病的辅助标志物。有研究报道在播散性组织胞浆菌病中,天冬氨酸转氨酶与丙氨酸转氨酶比值升高,但在芽生菌病或球孢子菌病中未见升高。外周血、BAL液和肺组织中嗜酸性粒细胞增多可在多达50%的球虫肺炎病例中看到,其他真菌感染很少出现嗜酸性粒细胞增多。
4.1 常规检查
4.1.1 显微镜检查
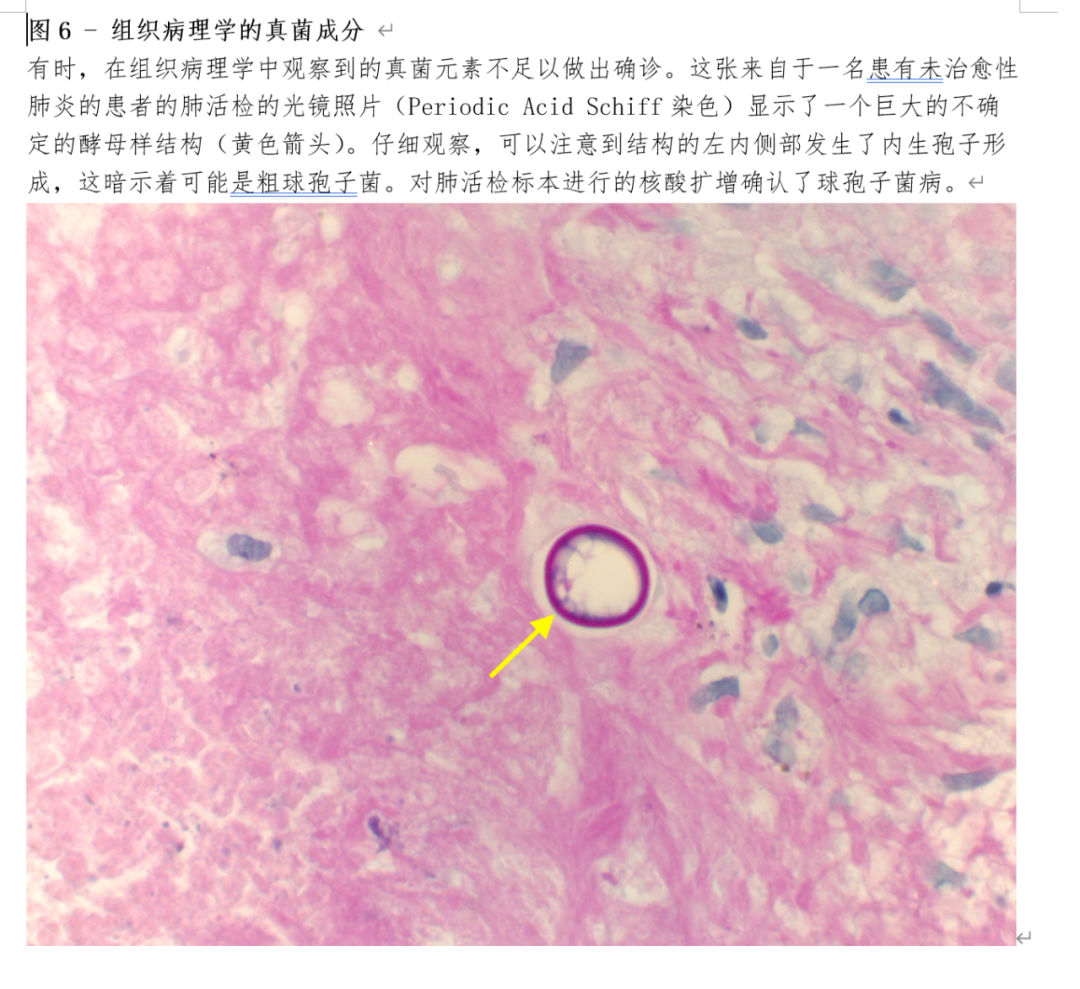
通过临床标本的显微镜评估,可以从直接微生物学染色、细胞病理学和/或组织病理学中获取真菌形态信息。用于真菌性肺炎诊断的标本包括痰液、口腔漱洗液、支气管肺泡灌洗液和肺组织活检标本。显微镜下可见真菌的特征通常可以提供感染真菌的初步诊断,在某些情况下(如可见典型的球孢子球粒)可以确定诊断。当观察到单细胞酵母时,芽孢的大小、结构和类型(窄芽vs宽芽)、细胞壁厚度、荚膜的存在和假菌丝的存在可以帮助缩小鉴别诊断范围。例如,一个中等大小(8-40µm)的宽基出芽酵母细胞,壁厚,很可能是芽生菌。同样,当看到菌丝结构时,菌丝的宽度、着色、粘稠度(带状与坚固)、分枝角度和隔膜特征,可以提供初步的识别。宽大无隔菌丝,直角分枝,扭曲成带状,最有可能是毛霉菌。需要注意的是,仅用显微镜评价进行霉菌种属的鉴定是不可靠的。专用染色剂可增加对某些病原体的诊断(如染色真菌细胞壁中的几丁质的钙氟白色染色剂,检测隐球菌荚膜的粘液胭脂红染色剂,以及用于检测肺孢子虫的直接和间接荧光抗体染色剂)。有时,可以看到真菌结构,但不够完整或特征不足以作出可靠的诊断(图6)。与培养一样,阴性微生物染色、细胞病理学和/或组织病理学通常不能排除真菌感染,因为这些方法灵敏度较低。
4.1.2 培养
培养仍然是诊断真菌性肺炎的金标准。在正确的临床场景中,从临床标本中培养出真菌是感染的有力证据。当临床症状不相符时,阳性真菌培养反映的是气道定植或较少见的标本污染。真菌培养还提供了对具有抗真菌药物抗药性潜力的真菌(如念珠菌和曲霉)的重要抗菌敏感信息。各种真菌病原体的生长速度不同,从1-3天(假丝酵母属、隐球菌属、毛霉目属)到3-7天(曲霉属、大多数透明菌和黑色徽霉菌、球孢子菌属)到2-3周(组织胞浆菌、芽生菌属、生长缓慢的黑色徽霉菌)不等。这对临床诊断有影响,因为可能需要其他诊断方法来更迅速地诊断生长缓慢的真菌。虽然真菌培养阳性是有用的,但真菌培养通常非常不敏感。例如,呼吸道培养对急性肺曲霉菌病、球孢子菌病和组织胞浆菌病的敏感性均<30%。肺孢子虫不能在培养物上生长。因此,培养阴性不能排除真菌性肺炎的可能性。
4.1.3 抗原检测
在血液、尿液以及某些情况下还有支气管肺泡灌洗液标本中检测真菌细胞壁抗原是诊断某些真菌性肺炎(包括隐球菌病、曲霉病、肺孢子虫病和双相真菌感染)的一种非侵入性方法,有时还很快速。一些抗原检测方法非常敏感(隐球菌抗原:80-100%),而其他一些则较低(血清曲霉半乳甘露聚糖抗原:20-90%)。(1→3)-β-d-葡聚糖法是一种泛真菌抗原,可在大多数真菌感染中检测到,但在隐球菌病、芽生菌病和毛霉菌病中的检出率较低或为阴性。该方法对肺孢子虫肺炎的非侵入性诊断特别有用。在具有适当临床和影像学特征(通常为弥漫性间质性肺炎)的患者中,(1→3)-β-d-葡聚糖升高的阳性预测值大于90%,而阴性预测值为95%。值得注意的是,在HIV阳性个体中,检测效果更佳。将(1→3)-β-d-葡聚糖与肺孢子菌PCR联用可使BAL诊断PCP的特异性提高至100%。血清(1→3)-β-d-葡聚糖和半乳甘露聚糖曲霉抗原在免疫功能低下且伴有持续性中性粒细胞减少症的患者中最为敏感,应主要用于该人群,在其他人群中敏感性较低或未知。与血清相比,尿液中抗原测试的敏感性通常更高,如果可获得的话在BAL中的抗原测试敏感性高于尿液/血清(曲霉菌、组织胞浆菌),在有较高感染负担的免疫缺陷者(特别是长期中性粒细胞减少症患者)中敏感性更高。在当地实验室进行抗原检测时可在短时间内出结果供临床参考。可能会出现假阳性抗原检测结果。(1→3)-β-d-葡聚糖检测在使用纱布、血液制品、白蛋白、静脉注射免疫球蛋白、诺卡氏菌感染等原因时可能呈假阳性,而半乳甘露聚糖曲霉在使用电解质溶液和食用某些食物时可能呈假阳性。与β-内酰胺类抗生素的交叉反应不再是假阳性的常见原因。双相型真菌感染的抗原检测与其他双相型感染有显著交叉反应;例如,组织胞浆菌抗原试验与芽生菌病的交叉反应接近100%。
4.1.4 血清学
抗体检测对真菌性肺炎的效用是有限的,但有一些例外。球孢子菌属血清学检测被推荐用于诊断肺球孢子菌病。补体结合试验可提供定量滴度,对于诊断(甚至1:2的低滴度也被认为是显著的)、评估疾病严重程度(滴度≥1:16与播散性疾病相关)和治疗反应都是有用的。可能会与其他双相型真菌感染发生交叉反应。荚膜组织胞浆菌血清学检测可帮助诊断急性和慢性肺组织胞浆菌病,而芽生菌血清学检测敏感性和特异性较低,应用较少。当临床表现一致且其他诊断为阴性时,曲霉抗体检测可提供证据,帮助诊断慢性肺曲霉病和过敏性支气管肺曲霉病等过敏性表现,因为它提供了曲霉暴露的证据。在轻度疾病患者、免疫受损患者,特别是接受B细胞清除治疗的患者以及感染后的前两周,血清学检测的敏感性较低。
4.1.5 分子检测
分子检测在某些真菌感染的诊断中发挥着重要作用。肺孢子虫PCR(聚合酶链反应)检测呼吸道标本对于检测该病原体具有很高的敏感性,并可帮助诊断肺孢子虫肺炎。然而,在缺乏适当的临床和影像学背景下,肺孢子菌PCR阳性结果表明是定植,而不是感染。肺孢子虫PCR结合血清(1→3)-β-d-葡聚糖检测可提高对PCP的特异性。呼吸道标本和血液中的曲霉PCR检测对于侵袭性曲霉病的检测具有敏感性和特异性;一些试验提供了基因型耐药数据,对于发病率高的氟康唑耐药曲霉病地区是有用的。一项研究表明试验性毛霉菌定量PCR血清检测方法对于诊断血液肿瘤患者中已证实或可能的毛霉菌病具有85.2%的敏感性和89.9%的特异性,并且有望在实际临床中使用。其他真菌的实验室自行开发的分子检测方法已经存在,但其性能特性尚未完全确定。
4.1.6 进阶检查
广谱PCR检测是一种针对真菌DNA的保守区域,如26s rRNA或内部转录间隔子1和2的方法,可以应用于新鲜或固定的组织或体液。当微生物在显微镜染色剂上可见时,灵敏度最高;因此,当真菌染色呈阳性,但培养物和其他诊断为阴性时,广谱PCR最有用。采用广谱PCR对临床标本进行常规检测,诊断价值小,不具有成本效益。二代测序(NGS),即提取临床标本中的核酸,然后进行无偏(通用引物)或定向(特定引物)测序,对真菌性肺炎的诊断具有显著潜力。与广谱PCR一样,当染色剂上可见真菌时,NGS最敏感。然而,目前的NGS检测方法在真菌感染(包括肺炎)方面的临床实用性非常低,仅为0.5%至3.7%。免疫缺陷患者在标准诊断方法均为阴性,但仍高度怀疑侵袭性真菌性肺炎时,应考虑使用NGS进行诊断。目前有几种诊断真菌性肺炎的技术正在研究中。其中一种方法是气相色谱-质谱法,它检测呼出气中感染真菌代谢产生的挥发性有机化合物。该方法对侵袭性肺曲霉病的诊断具有很高的敏感性和特异性。
5. 真菌诊断的缺陷
即使在理想的情况下,真菌诊断试验的敏感性通常也较差,因此阴性结果并不能排除真菌感染的可能性。因此,欧洲癌症治疗研究组织(EORTC)制定了共识性标准,考虑了临床、放射学、宿主和微生物因素等,以协助在不同程度上(确诊、可能、可疑)诊断侵袭性真菌感染。当对真菌病原体的初步诊断不明确时,应进行额外的诊断检测,如果尚未获得组织取样,最好是通过组织取样进行。应考虑假阴性检测结果的原因,并应考虑进阶诊断方法(广谱PCR, NGS)。
6. 结论
尽管真菌性肺炎不如细菌性肺炎常见,但由于免疫受损人群数量的不断增加,以及人为因素导致的全球变暖和环境破坏,真菌性肺炎的发病率正在上升。案例中,对患者最大的肺结节进行经支气管活检,组织病理学显示为典型的球囊体,最终诊断为肺球孢子菌病。球孢子的血清学和尿液抗原检测均为阴性,说明了这些方法的低敏感性,组织取样的重要性,以及在宿主、流行病学、临床和影像学等特征均提示真菌性肺炎可能时,尽管最初的检测为阴性,也仍需要保持高度怀疑。