感染性疾病中的真相揭露
时间:2024-05-28 22:02:28 热度:37.1℃ 作者:网络
【摘要】
抗生素在现代医学中发挥着关键作用,大大降低了细菌感染性疾病的死亡率。尽管抗生素做出了重大贡献,但耐药性的出现已成为一项艰巨的挑战,需重新评估抗生素的临床实践。
临床实践中普遍认为杀菌抗生素本质上优于抑菌抗生素,但缺乏随机对照试验 (RCT) 的证据支持。
根据最新的证据所显示,在某些感染性疾病中使用抑菌剂与杀菌剂具有同等的治疗效果,抑菌剂疗效甚至更优。
此外,在临床实践中,会不加区别的对所有发热患者进行尿培养,即便是可能存在其他病因情况下,尽管没有临床指征来证明这种治疗是正确的,但在获得阳性尿培养结果后患者也会被接受抗生素的处方。
此外,医生普遍认为延长抗生素治疗的持续时间会带来潜在的益处,且会减少耐药性的出现。相反的是经验性证据反驳了这种说法。本文旨在解决感染性疾病领域内的普遍谬论和误解。
【引言及背景】
抗生素通过抗击细菌感染挽救了无数生命并彻底改变了现代医学,
几十年前,即使是处理轻微的感染也是一项巨大的挑战,并往往会因感染导致致命的后果。尽管自抗生素自问世以来取得了长足的进步,但因细菌对抗生素耐药性的增加,细菌感染又再次成为人们关注的焦点。
然而,在抗生素发挥显著疗效的同时,围绕抗生素的使用也出现了许多“神话”和误解。比如,即使是在没有临床必要性、抗菌谱不合适或剂量不合适的情况下大多数患者在出院时都会因感染而接受抗生素的处方。
尽管存在几十年的经验,抗生素的临床优化始仍然是一个不断探索的课题。传统的医学观点认为杀菌剂比抑菌剂更有效。
直觉上,人们可能会认为抑菌抗生素只是阻止细菌生长,而杀菌剂则会主动杀死或消灭细菌。在逻辑上人们往往倾向于认为杀菌剂在根除细菌感染方面具有更强的功效。
考虑到在感染性疾病领域有大量的误解,本文的目的是根据目前的证据阐明围绕“感染”及其各个分支的误解。
【回顾】
杀菌剂与抑菌剂
在医学领域,人们普遍信奉“杀菌剂比抑菌剂具有更强的效力”的理论。这一理论是基于“杀菌剂”可以消灭细菌,而“抑菌剂”只能抑制细菌生长这样一种认识。
人们更倾向于优先使用杀菌剂,因为他们认为杀菌剂具有更强的根除细菌的效果。然而,必须认识到这些关于抑菌剂和杀菌剂定义的广泛假设可能并不完全符合科学原则。
尽管与杀菌剂相比,抑菌剂需要更高的血药浓度才能达到最小抑菌浓度(MIC)标准,但在实验室条件下所有属于抑菌剂的抗生素都能消灭细菌。
有两个重要的定义需要说明。首先,最小抑菌浓度是指在温度和二氧化碳水平等特定条件下经历24 小时后阻止肉眼可见的细菌生长所需的药物的量。其次,最低杀菌浓度(MBC)是指将细菌密度降低 1000 倍所需要的药物量。
杀菌抗生素的MBC与MIC 比率为 4 或更低,而抑菌剂的比率则大于 4。在临床环境中,对各种感染进行大量的 RCT 研究,对杀菌抗生素和抑菌抗生素进行了广泛的比较。令人惊讶的是,这些研究未能确定这两类抗生素在临床上的区别。
事实上,在某些感染中,如皮肤和软组织感染(SSTIs),在 “利奈唑胺(抑菌)与万古霉素(杀菌) ”的比较中,抑菌剂表现出了明显的优势,抑菌剂的疗效甚至高于杀菌剂。
根据一项涉及56项随机对照试验的meta分析显示,杀菌剂并不比抑菌剂本身更有效。
大多数试验是针对各种感染进行的,如SSTI、医院获得性肺炎、社区获得性肺炎(CAP)、吸入性肺炎、伤寒、复杂性腹腔内感染、革兰氏染色阳性菌血症、生殖道沙眼衣原体感染和细菌性阴道病,结果显示抑菌剂和杀菌剂之间在治疗效果上无显著差异。
在7项确定在临床结局存在统计学显著差异的试验中,6项试验表明抑菌剂具有显著疗效。这些试验包括在治疗肺炎球菌性肺炎中对比利奈唑胺(抑菌)与头孢曲松或头孢泊肟,在肺炎及SSTI中对比利奈唑胺(抑菌)和万古霉素。
只有一项试验表明杀菌剂(亚胺培南)效果更佳,但该试验中与之相对照的抑菌剂(替加环素)并没有用到最佳剂量。
因此,根据RCT研究证据,在临床环境中杀菌剂并不比抑菌剂疗效更好。然而,在脑膜炎或心内膜炎中没有随机对照试验来比较“杀菌剂”和“抑菌剂”,因此,前面提到的meta分析结果可能不适用于脑膜炎和心内膜炎。
抗生素的疗程
在医院环境中,抗生素的需求量很大,缩短抗生素的疗程是减少不必要的抗生素使用的关键策略。
缩短抗生素疗程的做法在优化患者治疗和抗生素管理方面发挥了关键作用,可以缩短住院时间、减少抗菌药物耐药性产生、最大限度地减少与药物相关不良反应发生以及预防真菌和艰难梭菌感染等二重感染。
传统的抗生素疗程通常基于一周七天的概念,这一概念是罗马皇帝君士坦丁大帝在两千年前确立的。因此,许多标准的抗生素治疗方案从7天到14天不等。然而,仅仅依靠这个古老的定义似乎不足以指导现代的医学实践。在疗效方面,大量研究证实短期使用抗生素治疗方案的疗效与长期应用抗生素相当。
不幸的是,因为一个没有依据的想法:“过早结束抗生素治疗会增加耐药”,使得长程使用抗生素的信念愈加牢固。然而,随着抗生素疗程的延长,耐药性明显更容易发生。
幸运的是近年来有超过120项的RCT比较了抗生素的较短疗程与传统的长疗程的效果。
这些研究显示,对于社区获得性肺炎和医院获得性肺炎、慢性支气管炎和鼻窦炎急性发作、复杂的泌尿系和腹腔内感染、革兰氏阴性菌血症、急性细菌性皮肤感染、骨髓炎、脓毒性关节炎,甚至中心粒细胞减少性发热这些疾病来说短期疗程疗效并不差。
值得注意的是,研究的短程方案通常不遵守Constantine所定义的一周七天的传统概念。此外,Kasparian等人发起的一项综合的mata分析,对急性胆管炎抗菌药物治疗的短疗程和长疗程进行了比较,分析纳入了1313名患者,
结果发现使用2 - 3天的抗生素治疗方案与持续更长时间的方案之间的死亡率并没有显著差异,而且所有研究队列的疾病复发率和住院时间均无差异。
因此,研究结果显示,治疗成人急性胆管炎时,抗菌药物长、短疗程在死亡率和复发率方面的疗效相当。表 1列出了对常见感染进行研究的临床试验的meta分析概要,对短期和长期抗生素疗程进行了比较。

抗菌药物的口服与静脉给药
与口服抗生素相比,静脉注射抗生素的生物利用度更高,因此通常建议入院患者使用静脉注射抗生素以迅速达到峰浓度。
但是,入院后常规使用静脉注射抗生素并无必要。决定给药途径时需要考虑的因素包括口服药物的生物利用度、患者吞咽能力或口服药物的吸收能力、病情严重程度、病情是否稳定、确定的病原体和感染部位。
虽然口服给药被认为是一种低成本的方法,但人们认为口服用药并不能达到与静脉用药相同的治疗效果,因此阻碍了这种用药途径的使用。
不过,随着更有效的口服药物的不断出现,人们对这种方法的接受度也在转变。
使用口服抗生素有以下几个优点:方便患者出院 、降低静脉导管感染和相关并发症的发生、降低成本和减少工作量。
与以往的临床实践不同的是,最近的证据表明,在某些严重感染,包括感染性心内膜炎、骨髓炎和尿路感染(UTI)所引起的菌血症,应用生物利用度高的口服抗生素治疗效果良好。
此外,一项主要的临床试验“OVIVA试验”表明,在前六周内,口服抗生素治疗并不劣效于静脉治疗,二者在一年内治疗骨或关节感染的成年人的成功率相当。
一项Cochrane综述 评估了口服与静脉注射抗生素治疗发热性中性粒细胞减少症患者的有效性。
结论是,癌症和发热性中性粒细胞减少症的患者 (不包括急性白血病) 口服治疗可作为静脉抗生素治疗的合理替代方案,前提是这些患者血流动力学是稳定的,并且没有器官衰竭、肺炎、中心静脉导管感染或严重SSTI。
头孢唑林治疗中枢神经系统感染
头孢唑啉是第一代头孢菌素类抗生素,抗菌谱广,对链球菌和葡萄球菌尤为有效。
作为第一代头孢菌素类抗生素,头孢唑啉因其可靠的药代动力学特征和广谱抗菌活性,在中枢神经系统的感染治疗中一直发挥着重要的作用。
然而,关于头孢唑啉的一个常见误解是认为它不适合治疗细菌性脑膜炎。
据报道,在先锋霉素治疗侵袭性链球菌感染的系列病例中,有患者出现了阴性结果,这可能与先锋霉素血脑屏障穿透性较差相关。
虽然没有证据表明头孢唑啉治疗脑膜炎会导致病情加重,但由于头孢唑啉与先锋霉素同属于一代头孢菌素,因此很可能对中枢神经系统感染无效。
一份病例报告显示,持续输注头孢唑啉可脑脊液中的药物浓度达到治疗水平从而有助于根除脑脊液中的细菌。
该病例报告的是一名甲氧西林敏感金黄色葡萄球菌(MSSA)脑室炎的患者,报告显示当每天连续输注至少 8 克头孢唑啉时,可在开始头孢唑啉治疗后 48 小时内实现脑脊液灭菌。
一项回顾性研究通过研究头孢唑林对脑膜的穿透性来评价其治疗MSSA相关性脑膜炎的疗效。该研究共纳入17名患者,接受头孢唑啉连续静脉输注的患者占47%,脑脊液头孢唑啉浓度中位数为2.8mg/L。
结果显示,头孢唑啉在 CSF 中可以达到治疗浓度,因此有可能成为治疗 MSSA 脑膜炎的一种可行的方法。
此外,我们还进行了一项前瞻性的药代动力学研究,以评估头孢唑啉在成人重症神经系统损伤患者脑脊液中的分布情况。研究收集了 15 名接受头孢唑啉静脉注射以预防颅内感染的脑室外引流 (EVD)患者的血液和脑脊液的样本。
研究显示,CSF 中头孢唑啉的峰浓度中位数为 2.97 mg/L,谷浓度中位数为 1.59 mcg/L,提示头孢唑啉是治疗 MSSA 引起的脑膜炎或脑室炎的可行方案。这一发现需要通过临床试验研究进一步证实。
抗生素的不良反应和禁忌症
多西环素和儿童
抗生素与儿童人群的牙齿变色有关。四环素类抗生素曾被广泛用于治疗儿童的各种感染,并且在这段时间里,临床医生经常在服用四环素类抗生素后的年轻患者牙齿上观察到黄色色素沉着,这与早期在一些有四环素暴露史患者中发现的骨骼色素沉积相关。
历史上对8岁以下儿童牙齿变色的担心与早期的四环素类药物有关,与新型药物如多西环素相比,早期的四环素类药物更容易与钙结合。
2013年,Todd等人进行了一项盲法研究,在落基山斑疹高发区给8岁以下儿童服用多西环素,以评估牙齿变色的情况。这项研究涉及58名8岁以下儿童,接受多西环素的平均持续时间为7.3天,平均剂量为2.3mg/kg,而从未接受多西环素治疗的儿童为213名。
研究发现,服用多西环素和不服用多西环素的儿童在牙齿变色方面没有显著差异。此外,美国儿科学会红皮书指出,无论年龄大小,多西环素都可以安全使用21天。
利奈唑胺与5-羟色胺综合征
在过去的15年里,5-羟色胺中毒,也被称为5-羟色胺综合征,已经成为医学领域更普遍和更需要关注的临床问题。这与大量新型抗抑郁药物的使用相吻合,这些药物能够增加中枢神经系统中的5-羟色胺(5-HT)的水平。
恶唑烷酮类化合物在结构上与单胺氧化酶(MAO)抑制剂托洛沙酮相似。利奈唑胺是一种合成的恶唑烷酮类抗生素,对MAO-A和MAO-B都表现出较弱的可逆性抑制作用。
在人类群体中,MAO以A型和B型两种形式存在,这些酶在代谢单胺类神经递质如肾上腺素、去甲肾上腺素、5-羟色胺和多巴胺方面起着至关重要的作用。
MAO-A主要代谢肾上腺素、去甲肾上腺素和5-羟色胺。使用非选择性MAO抑制剂(如苯乙肼)和选择性5-羟色胺再摄取抑制剂(SSRI)可诱发5-羟色胺综合征。然而,一项涉及1,743名患者的回顾性研究的真实数据确定,同时服用利奈唑胺和5-羟色胺能药物的患者5-羟色胺综合征的发生率较低,根据Sternbach标准评估为0.06%,根据Hunter标准记录为0。
此外,在另一项历时六年、涉及1134名服用利奈唑胺的患者的回顾研究中,215名患者同时服用抗抑郁药,整个队列中5-羟色胺综合征的发生率不到0.5%。
呋喃妥因和肌酐清除率
呋喃妥因是治疗非复杂性膀胱炎的一线抗生素。然而,在肌酐清除率(CrCl)低于60ml/min的患者中使用是受限的。
肾功能不全患者中与呋喃妥因相关的不良事件主要是由于治疗超过了美国传染病学会(IDSA)所建议的5天疗程。
1988年关于Macrodantin(主要成分为呋喃妥因大晶体)的产品信息明确规定只能用于CrCl 40ml/min以上的患者,而2003年的Macrobid(含有呋喃妥因一水合物)产品信息中规定了最新的标准,CrCl低于60ml/min为禁忌证。
在CrCl值低于60ml/min的患者中避免使用呋喃妥因的决定似乎源于20世纪50年代和60年代的研究,该研究调查了不同程度肾功能患者的尿中呋喃妥因的排泄情况。
这些研究因样本量小、统计学缺乏严谨性、方法不一致,包括对CrCl和肾功能损害的定义不明确以及使用的剂量和治疗持续时间不同而受到了质疑。
大多数的数据是在使用单剂量呋喃妥因后收集的,使用的是生物利用度较低的过时的配方。
不管怎样,他们未能在 CrCl 数值与尿呋喃妥因浓度或是临床结局之间建立明确的因果关系。重要的是,他们只是报告了尿液样本中呋喃妥因的含量而没有测量尿液里的药物浓度。
相比之下,有三项回顾性研究调查了呋喃妥因在肾功能损害的患者中的使用情况,结果显示肾功能损害的患者使用呋喃妥因是安全有效的。
2009 年的一项加拿大住院患者的研究中,发现 CrCl > 50 mL/min 的患者和 CrCl ≤ 50 mL/min 的患者的临床治愈率相似。各组之间的不良事件很少且发生率相似。
2013 年的另一项针对丹麦门诊就诊的女性患者的研究发现,呋喃妥因与甲氧苄啶 (TMP) 之间治疗无效的发生率不存在显着差异,但在肾功能受损的患者中(中位 CrCl = 38 mL/分钟)呋喃妥因的不良反应更常见。
同样,对 65 岁或以上加拿大女性的回顾性研究发现,虽然肾功能受损的患者(中位 CrCl = 38 mL/min)呋喃妥因组更频繁地使用第二种抗生素,但与中位CrCl 为 69 mL/min 的患者相比,治疗失败的风险并未增加。
此外, 2015年更新了老年人潜在用药不当比尔斯标准,对肾功能损害患者使用硝基呋喃妥因的建议进行了修订。
修订后的标准将肾功能阈值降低至 CrCl <30 mL/min。因此,没有必要将CrCl <60 mL/min 的患者使用呋喃妥因作为禁忌。
尿路感染
UTI是一种常见的感染性疾病;尽管如此,临床医生经常在没有明确指征的情况下给患者进行尿培养,并导致抗生素使用不当。
根据疾病控制和预防中心(CDC)的数据,院内应避免的抗生素不当处方高达40%。重症监护室(ICU)中的无症状菌尿(ASB)的患者和意识模糊的老年患者更有可能接受抗菌治疗。
对明确缺乏适应症的ASB患者使用抗生素会显著增加耐药性的产生。不能仅靠尿液的颜色、气味以及是否存在脓尿(或白细胞酯酶阳性)或菌尿等因素单独作为诊断感染的依据。
如果尿液样本中含有5个鳞状上皮细胞,则应怀疑存在污染,需要采取恰当的收集程序。值得注意的是,并不是所有从导管内获取的尿液样本中发现的细菌都被视为UTI,89%的长期插管患者会出现菌尿。
此外,没有确凿的证据表明ASB患者将来会出现UTI或长期并发症,如肾盂肾炎、败血症、高血压或肾功能衰竭。出现意识模糊和跌倒的老年人并不总是患有UTI,我们更应去关注导致精神状态改变的病因。
最后,在置入尿管患者的尿液样本中存在念珠菌,并不一定表明存在念珠菌UTI或需要抗菌药物处方,除非患者处于高风险状态,例如使用免疫抑制剂或接受器官移植。因此,医生应综合临床症状和检查结果制定治疗方案,防止过度治疗和不必要的抗菌药物使用。
无菌脓尿的特征是尿样中每立方毫米有10个或更多的白细胞(WBC)。研究表明,13.9%的女性和2.6%的男性在尿样中白细胞计数阳性。并不是所有无菌脓尿的出现都意味着感染;
一系列潜在因素可导致尿样中白细胞计数升高。这些因素包括性传播疾病、泌尿道生殖道结核、真菌感染以及各种炎症和自身免疫性疾病。
此外,泌尿道以外的炎症和各种泌尿系统疾病也可能会出现无菌性脓尿,如肺炎、尿路结石、放射性膀胱炎和多囊病。当务之急是进行完整的评估,以查找无菌性脓尿确切的病因,由此为指导制定有效的管理措施。
这一策略有助于减少抗生素的错误使用,确保治疗与潜在疾病一致。
建议对孕妇和接受侵入性泌尿外科手术的患者筛查和治疗ASB。然而对健康女性、老年人、儿童、男性或糖尿病患者、非肾脏器官移植患者、留置导管患者、泌尿系统装置植入患者或脊髓损伤患者,强烈建议不要筛查和治疗。
此外,接受非泌尿外科手术的患者不需要抗生素治疗UTI,但他们应该在手术前30-60分钟接受标准抗生素预防。在这些人群中筛查和治疗ASB的潜在益处不大于相关风险。
根据IDSA的最新指南,对肾移植后一个月以上的患者或中性粒细胞减少的患者进行ASB常规筛查或治疗的证据不足。
甲氧嘧啶/磺胺甲恶唑对化脓性链球菌的疗效观察
一些体外研究表明,甲氧苄啶/磺胺甲噁唑(TMP-SMX)对化脓性链球菌(S. pyogenes)的活性并不可靠,强调了其对 TMP-SMX 的耐药。
这些体外研究的发现与高胸腺嘧啶含量有关,已知这种高含量会抑制TMP-SMX的活性,这与低胸腺嘧啶含量的Mueller Hinton肉汤形成对比。
这次初步体外试验使人们认为TMP-SMX对S. pyogenes治疗无效,导致它在临床上多年来一直不受欢迎。此外,IDSA最新的临床实践指南不建议在SSTI的初步经验性治疗中使用TMP-SMX来覆盖S. pyogenes。
相反,最近一项涉及49例S. pyogenes分离株的研究表明,当使用肉汤微量稀释法(BMD)这一金标准进行评估时,所有分离株对TMP-SMX均敏感。其他几项体外研究也为TMP-SMX对S. pyogenes的治疗活性提供了有利的数据。
大多数关于TMP-SMX的临床试验都集中在SSTI(皮肤软组织感染)上,主要病原体为金黄色葡萄球菌(S. aureus)。然而,最近针对脓疱病和蜂窝织炎的试验明确显示,TMP-SMX在治疗这些疾病方面并不亚于标准治疗。
Bowen等人进行的一项试验在508名3个月至13岁患有脓性或结痂性非大疱性脓疱病的患儿中比较短期口服复方新诺明与标准治疗(肌肉注射苄星青霉素)的效果。
受试者被随机分配为苄星青霉素治疗组和复方新诺明治疗组。结果显示,复方新诺明治疗由S. aureus和S. pyogenes引起的非大疱性脓疱病疗效不劣效于苄星青霉素。
另一项试验纳入了524名诊断为SSTIs的患者,其中53.4%的病人(280名)患有蜂窝织炎,他们被随机分为接受为期10天的克林霉素治疗或TMP-SMX治疗两组。
研究发现,无论年龄或感染类型如何,从临床治愈率来说克林霉素组和TMP-SMX组之间没有显著差异。
抗生素耐药
医学治疗领域最重大的进步之一就是抗生素的引入,它被誉为一种强效的化学疗法。1928年亚历山大·弗莱明爵士发现了青霉素,这标志着抗生素时代的到来。最初,抗生素因对抗有害细菌的显著疗效而备受赞誉,早期的乐观主义情绪甚至让人
们认为感染性疾病可能会被根除。
然而,近几十年来,耐药病原体,特别是多重耐药细菌的出现和扩散,凸显了一个严峻的挑战。这一现象揭示了我们对微生物生态系统中复杂的生态和进化动态的基本理论产生了误解。
现在发现,微生物群落广泛显示出其代谢的多样性,使它们能够部署各种防御机制来对抗来自环境和人为干预(如抗生素)的选择性压力。
组合疗法并不永远是最佳方案
使用多于一种的抗菌药物来阻碍耐药性的发展并非在所有情况下都有效。这一方法起源于使用多种抗菌药物在防止结核分枝杆菌耐药性的出现,早期观察结果证明这是有效的。
然而,将这种策略应用于存在中等复杂或复杂耐药的细菌则面临挑战。中度复杂细
菌普遍存在多重耐药性,高度复杂细菌在治疗过程中也出现了这种耐药性。
这表明,增加抗生素的数量可能会导致抗药性升级。
例如,使用头孢菌素选择出了屎肠球菌对万古霉素耐药性,使用氟喹诺酮选择出了铜绿假单胞菌(P. aeruginosa)对亚胺培南的耐药性,这些都是共同选择的实例。事实上,任何物种都可能产生对任何抗生素的耐药性。
现实情况是,耐药模式因生物体和抗生素的不同而不同。某些细菌种类,比如铜绿假单胞菌(P. aeruginosa)、普罗威登斯菌(Providencia stuartii)和粘质沙雷氏菌(S. marcescens),以其多样的耐药能力而著称,这表明耐药性是特定生物体的特性。
这些物种具有固有的耐药特征,这些特征通过其遗传适应能力得到进一步增强,
这使得它们能够从各种来源获取和维持耐药性。
同样,革兰氏阳性菌中的金黄色葡萄球菌(S. haemolyticus)和肠球菌也面临着与铜绿假单胞菌、普罗威登斯菌和粘质沙雷氏菌类似的挑战。
另一方面,某些物种在产生耐药性方面似乎面临挑战。非粪链球菌和梭菌目前仅对有限范围的抗生素显示出耐药性。
抗生素的筛选。特定抗生素如链霉素和利福平的耐药性会迅速出现。具体而言,短期利福平单药治疗非结核性疾病并不总是导致耐药性。而相反的是,存在着少数很少遇到耐药的抗生素。呋喃妥因和多烯类抗真菌药物就是这样。
仅在接触抗生素后才会产生获得性耐药性
与普遍观点相反,即使耐药生物体从未接触过特定的抗生素,也可能对该抗菌剂产生耐药性。例如,在氟胞嘧啶引入后进行的一项体外研究显示,尽管白色念珠菌和光滑念珠菌菌株从未接触过这种抗生素,但仍有相当大比例的菌株对氟胞嘧啶具有耐药性。
同样,肠球菌(Enterococcus casseliflavus)对万古霉素具有固有的耐药性。
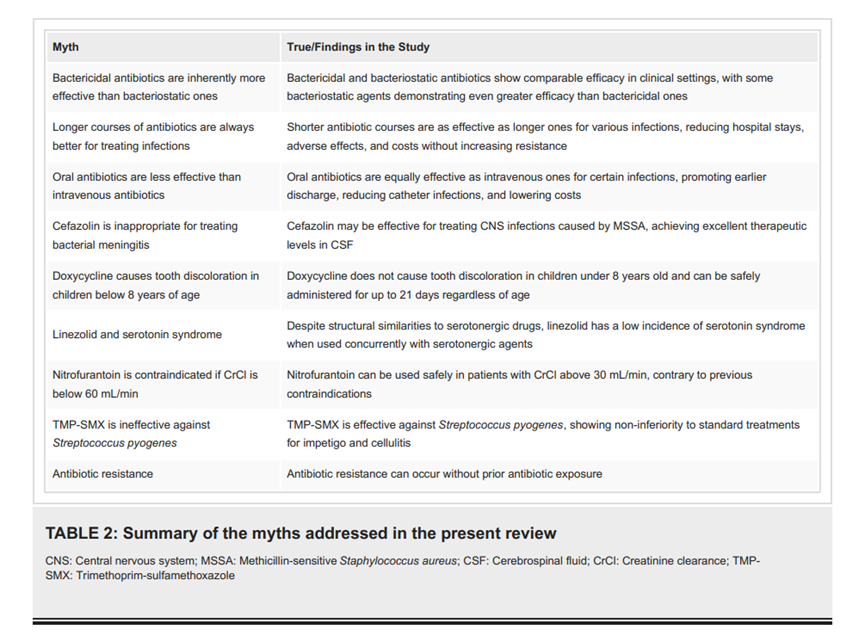
表2总结了本综述中讨论的一些误区。
【结论】
总之,审视抗生素使用相关的真相和误解为现代临床实践提供了关键的见解。通过解决普遍的误解,我们可以在抗击抗菌素耐药性不断上升导致的威胁的同时,优化患者治疗和管理方面的工作。
首先,从临床疗效上来说,杀菌剂和抑菌剂之间没有显著的差别。证据表明,各种感染中两者的疗效相当,这挑战了长期以来对杀菌剂的偏爱。此外,较短的抗生素疗程已成为不次于较长疗程的替代方案,挑战了历史的实践,并在减轻耐药性方面提供了潜在益处。
此外,我们解决了关于特定抗生素的一些误解,例如不应在8岁以下儿童中使用多西环素的观念、关于利奈唑胺和5-羟色胺综合征的担忧、当CrCl低于60 mL/min时关于使用呋喃妥因的禁忌证的误解,并探讨了头孢唑林在脑脊液中达到优异浓度的潜力,表明其在治疗中枢神经系统感染方面的潜在作用。
从本质上讲,采纳基于证据的实践和消除根深蒂固的误解是优化抗生素使用的关键步骤。需要将临床实践与当前证据保持一致才能保障患者健康并为后代保留抗生素的效力。


