人体局部:胸部影像(小白篇)
时间:2023-01-11 18:01:20 热度:37.1℃ 作者:网络
呼吸系统疾病常见且种类繁多,影像检查在呼吸系统疾病的诊断中具有重要价值。肺与纵隔解剖关系密切,一些肺部病变常累及纵隔,如中央型肺癌的纵隔侵犯,而纵隔病变如胸腺瘤也可突入肺内,还有一些病变如结节病可同时累及肺与纵隔,影像检查均可确切显示。因此,纵隔部分也纳入本章内介绍,但不包括纵隔内心脏和大血管。
X线检查:X线胸片经济简便、应用广泛、整体感强,是胸部疾病诊断的基本方法。X线检查可大致明确胸部是正常还是异常;随访复查可对肺部病变进行动态观察或判断疗效,了解术后改变或术后病变的复发情况;健康查体还可早期发现症状不明显的疾病。但X线检查对肺内微细病灶或隐匿性病灶易漏诊,对病变的定位及定性诊断均有一定困难。超声检查:由于含气的肺组织和胸部骨骼可将入射超声波全反射,所以超声检查在胸部的应用受到较大的限制,仅可检查胸壁肿瘤、胸壁感染、胸膜病变及浅表的肺肿物等,但很少应用。
CT检查:CT检查易于发现胸部病变和显示病变特征,还可显示胸片上心影后及后肋膈角等处隐匿性病灶,提高了病变的检出率和诊断准确率,已成为呼吸系统疾病的主要检查方法;MSCT的低辐射剂量扫描则可用于肺癌的普查,效果明显优于X线胸片;应用CT动态增强扫描还可了解病变的血供情况,提高了鉴别病变良恶性的准确率。但常规CT检查的辐射剂量较高,选用时需注意。
MRI检查:胸部MRI常用于检查纵隔病变;还可了解肺部病变对纵隔的侵犯、纵隔病变对心脏大血管的侵犯等;鉴别纵隔或肺门病变是血管性还是非血管性;即使不使用对比剂也可显示纵隔或(和)肺门的淋巴结增大。然而肺部MRI信号较弱,难以显示肺的微细结构;显示病灶的钙化也不敏感。
X线、超声、CT和MRI检查在胸部的应用各有其优势和限度,彼此间可互相补充、互相印证,进行胸部影像检查时应根据临床拟诊疾病优选成像技术和检查方法。
肺不发育和肺发育不全
肺发育不全分为先天性的和后天性的,先天性的一般在胚胎时,因为肺芽发育障碍导致肺部有缺陷。肺发育不全症状较轻的时候,可以不做任何治疗,但如果病情无法控制,严重的可能还会导致患儿死亡,所以一定要引起重视,那肺发育不全有哪些症状呢?
1.呼吸困难:一般患者前来就诊的原因就是因为反复的呼吸感染,而一般单侧肺部发 育不完全的患者,可能会有比较轻微的呼吸困难。同时患者的体力相较于正常人而言也比较差,部分患者可能还会出现咯血,以及呼吸音粗。此外生长发育也比较缓慢,心脏或者其他器官的畸形。
2.呼吸功能差:一般肺发育不全的患者胸廓是正常的,表面上看没有特别之处,但呼吸功能比较弱,叩诊的时候可以听到实音,没有特异性。但如果胸廓出现畸形的话,可能就会出现比较明显的呼吸音减。
3.呼吸音异常:如果是肺叶缺损的患者,症状一般比较少,可能只在偶然做x线检查时候才会诊断出该疾病,如果是这类疾病的患者,在肺部出现感染的时候,可能会有呼吸音比较粗躁或者啰音。
病例:女,64 岁, 胸闷 2 个月, 咳嗽、咳痰伴发热 3 天。
影像所见:
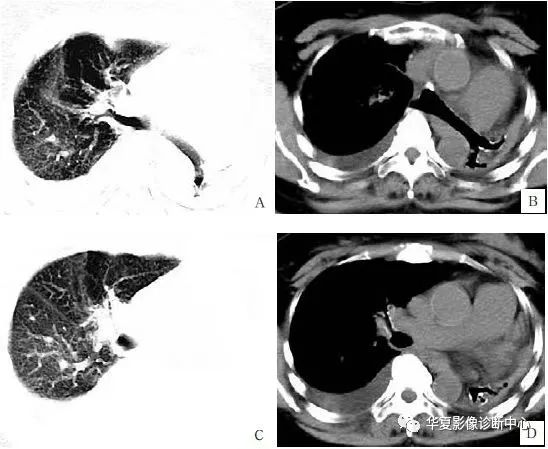
诊断:左肺发育不全, 伴纵隔疝形成, 右肺部分代偿性肺气肿, 并右肺少许炎症, 右侧胸腔积液。
术后病理 (图 E) 证实为:左肺发育不全及肺不张。

病例二:简要病史,男,50 岁,咳嗽、咳痰 1 周。
影像所见:
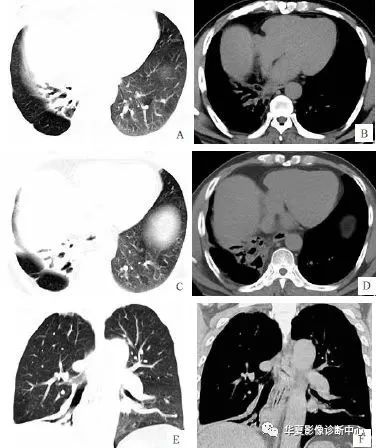
影像初步诊断:右中、下肺发育不全, 继发支气管扩张、右下肺部分代偿性肺气肿。
病理诊断:术后病理证实为: 右中、下肺发育不全
【概述】
肺不发育和肺发育不全 (agenesis and hypoplasia of the lung) 系胚胎发育过程中某个阶段肺芽发育障碍所致, 是一种少见的先天性畸形, 大多同时并发其他发育缺陷, 较常见的有肺动脉的发育不全和缺如, 心血管发育畸形, 先天性膈疝和脊椎发育异常等。
肺不发育或肺发育不全可分为以下病理类型:
①肺不发育;②肺发育不全;③肺叶发育不全。不明原因反复出现的呼吸道感染就应考虑是否存在先天性肺发育不全, 诊断需非常慎重, 首选 X 线检查, 不能确诊者可行 MSCT 及肺动脉灌注扫描一般均能明确病因。
肺不发育和肺发育不全的影像学表现如下:
X 线:
①一侧肺不发育: 在 X 线胸片上见患侧胸腔密度均匀致密, 其内缺乏充气的肺组织以及支气管影和血管纹理的痕迹, 心脏和纵隔结构均移向患侧, 患侧的横膈面显示不清, 对侧正常肺呈不同程度的代偿性肺气肿, 以致横膈下降, 膈面变平, 过度膨胀的肺可形成纵隔疝。如果同时见到脊椎有半椎体畸形则很有助于诊断。
②一侧肺发育不全: 患侧肺组织充气不良或均匀的致密阴影, 纵隔向患侧移位, 健侧可见肺野透亮度增高。支气造影检查显示患侧支气管分支数目少、管径小, 末端可有囊状扩张。
③肺叶发育不全: 肺体积缩小、密度高, 邻近肺野出现代偿性肺气肿。支气管造影见肺叶支气管细小或闭塞, 可见支气管囊状或柱状扩张。
CT:
①一侧肺不发育: 患侧胸腔内无充气的肺组织以及支气管影、血管纹理, 健侧肺呈不同程度的代偿性肺气肿凸向患侧, 形成纵隔疝。CT 检查可发现患侧肺动脉缺如。
②一侧肺发育不全: 患侧肺组织充气不良, 主支气管细小, 增强扫描可见患侧肺动脉细小, 有时可见静脉回流异常。
③肺叶发育不全: 肺体积缩小、密度高, 呈三角形或类圆形软组织密度影, 通常位于肺的纵隔面, 病灶尖端指向肺门, 增强扫描病灶内见多发大小不等、形态各异的囊样结构。
新生儿肺透明膜病
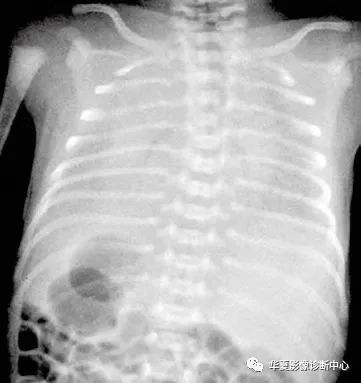
新生儿肺透明膜病 (neonatal hyaline membrane disease,NHMD)
简要病史:男,10 小时, 呼吸困难伴活动减少 3 小时。
影像所见
影像初步诊断: 双肺改变考虑新生儿肺透明膜病
概述
新生儿肺透明膜病又称新生儿呼吸窘迫综合征 (neonatal respiratory distress syndrome,NRDS), 指出生后不久即出现进行性呼吸困难、青紫、呼气性呻吟、吸气性三凹征和呼吸衰竭, 是新生儿的主要死亡原因之一。本病主要见于早产儿、刮宫产儿, 或有窒息史、孕母有糖尿病、妊娠高血压综合征等。其发病与肺泡表面活性物质缺乏有密切关系。
新生儿肺透明膜病的影像学表现为:
(1) 磨玻璃阴影: 由于肺泡萎缩、肺泡间隔和气腔内充填富含血浆蛋白的液体造成气腔充气减少、肺结构变形及间隔间质增厚, 从而致肺密度增高, 当肺泡未被液体完全充填或完全塌陷时, 肺密度仅轻度增高而表现为磨玻璃影, 是本病的主要征象。
(2) 微小结节、小结节、腺泡结节: 由于肺泡腔、初级小叶、腺泡的塌陷或液体的完全充填, 可以使肺泡腔、初级小叶、腺泡水平的肺密度增高而表现为相应大小的结节状影, 同时间质的增厚在其轴位像上表现为微小结节, 主要分布于肺的外围部。
(3) 细网结节影: 是因为肺泡间隔内富含血浆蛋白的液体以及肺泡壁上纤维性透明膜致肺泡间隔增厚, 当这些增厚的间质存在于磨玻璃影中而未被实变或塌陷的肺组织所掩盖时, 则表现为细网结节影, 因而亦反映了肺部轻至中度的损害程度。
(4) 斑片状、片状、大片状影: 可见斑片状、片状、大片状影, 甚至 「 白肺 」 改变, 并按肺叶肺段分布, 反映了肺泡塌陷和 (或) 富含血浆蛋白完全充填肺泡, 发生于肺小叶、肺亚段、肺段、肺叶甚至整个肺部水平。
(5) 支气管扩张: 可见发生于肺外围或终末细支气管以下支气管扩张, 呈短尖细状或短秃树枝状,CT 上表现为囊泡状和不规则扩张的支气管影, 是因为肺泡的萎缩或被液体充填是机体气体交换功能降低, 为维持正常的气体交换, 具有气体交换功能的小气道代偿性过度充气, 因而被动性扩张。所以多数学者认为充气支气管征是本病特征性影像学征象。同时发生于小叶水平的细支气管扩张还可见于小叶性肺炎、结缔组织性肺病、非特异性间质性肺炎、病毒性肺炎等肺疾病。
先天性囊性腺瘤样畸形
简要病史:男,1 岁 4 个月, 反复咳嗽、咳痰 1 个月余

影像初步诊断:右下肺多发囊状透亮影, 考虑为先天性囊性腺瘤样畸形。
概述
先天性囊性腺瘤样畸形 (congenital cystic adenomatoid malformation,CCAM) 系胚胎7 ~10 周由于胎儿肺芽发育过程中受未知因素影响而致细支气管发育停滞, 肺泡不发育并引起的肺间质大量增生, 形成一团与正常支气管相交通且有单独供血动脉和引流静脉的杂乱无章的肺组织。
按病理组织学分为 3 型:
①Ⅰ型 (大囊肿型): 存在直径 >2 cm 的大厚壁囊腔, 周围可有小囊腔; 囊腔内衬假复层纤毛柱状上皮, 囊壁周围可有平滑肌和弹力纤维, 大囊之间或邻近大囊肿内有肺泡样结构。
②Ⅱ型 (多发小囊肿型): 病变以多发分隔的囊腔为主, 最大囊腔直径多小于 l cm, 囊肿内衬立方或高柱状纤毛上皮, 很少为假复层上皮。
③Ⅲ型 (实质性肿块型): 病变大体上类似肺组织肿块, 主要表现为实性占位,无肉眼可分辨的囊腔。
基于其病理分型的影像学表现主要有 3 种:
①大囊型: 可有两种表现形式, 一种为 X 线平片上气胸样改变, 占据大部胸腔的单个含气大囊; 另一种为 X 线表现大小不等的多发囊状改变。
②小囊型: 表现为大小相近的多发蜂窝状小囊样改变, 多数为薄壁含气囊腔, 伴发感染时囊壁增厚。
③实性型: 表现为类似肺肿块、肺不张的改变,X 线表现为双下肺多发致密实变影。
肺奇叶
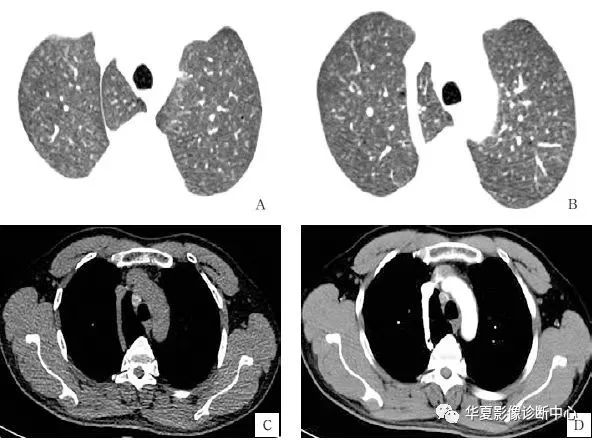
简要病史:男性,47 岁, 主诉无不适, 常规体检。
影像初步诊断: 右上肺奇叶畸形。
概述
肺奇叶 (pulmonary azygos lobe) 为肺解剖变异的少见类型, 男性多于女性。奇叶多发生于右肺上叶纵隔侧。肺奇叶发生的根本原因目前仍不十分清楚, 多数学者认为胚胎时期奇静脉弓不随心脏大血管在纵隔内下降, 而是游离于肺内并连同胸膜下行所致, 此时奇静脉连同胸膜在肺叶内侧形成一条深的切迹, 称之为奇静脉裂。
由于奇静脉位于壁层胸膜之外, 所以奇静脉裂是由两层壁层及两层脏层胸膜组成。右肺上叶的内侧部分与右肺上叶被胸膜分开, 由于奇静脉位置异常而称为奇叶, 其血供来自于右肺上叶尖后段。
正位胸部 X 线片上可见奇裂呈弧形细条索状影, 起始于右肺尖锁骨内缘 2 ~3 cm 处, 在右肺尖起点胸膜反折处可显示一个小的三角形尖状突起, 由肺尖部向内、下走行达肺门上方, 终点止于右肺根部, 呈倒置逗点状影 (或称 「 泪滴状影 」), 此逗点状影系奇静脉断面的垂直投影。
·END·
先天性胸廓畸形(漏斗胸、鸡胸)
简要病史:男性,5 岁, 主诉: 发现胸廓剑突处凹陷性畸形 3 年余。
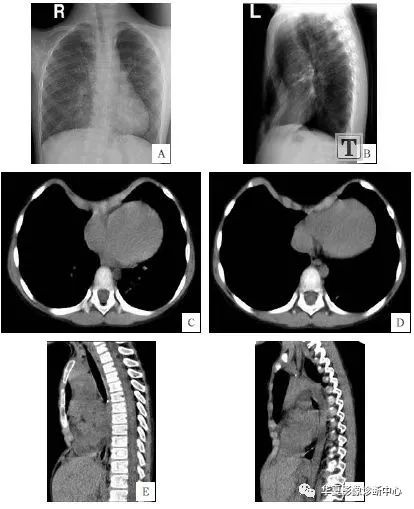
影像初步诊断: 先天性漏斗胸。
概述
先天性胸壁畸形 (congenital wall deformities) 是胸壁先天性发育障碍, 引起部分胸壁外形及解剖结构异常, 包括漏斗胸、鸡胸、Paland 综合征、胸骨裂等。其他骨骼性疾病也可以引起胸壁畸形, 是全身性疾病在胸部的局部性改变。
1. 漏斗胸 (pectus excavatum or funnel chest) 是胸壁畸形中最常见的一种, 占胸壁畸形的 90% 以上, 发病率可达 0.1%~0.3%。漏斗胸为先天性疾病, 可同时合并有其他先天性畸形, 其发病与 「 缺钙 」 无关,10%~20% 患儿有明确家族史, 男多于女, 约为 4 :1,90% 在出生后 1 年内被发现, 一般随着患儿的生长发育而加重。漏斗胸的具体病因迄今尚不完全清楚。漏斗胸的特点是胸骨的下部分及其相应的肋软骨向脊柱方向凹陷, 形成以剑突为中心的前胸壁呈漏斗状下陷。
2. 鸡胸 (pectus carinatum) 约占胸壁畸形的 6%, 男: 女发病率约为 3 :1, 一般多见于年长儿及青少年。与漏斗胸相反, 一般而言, 鸡胸发病多与钙、磷代谢有关, 但在临床上也发现有家族中并存漏斗胸和鸡胸的患者。鸡胸常可以伴有肋缘外翻, 严重者也可以继发脊柱侧弯。
直背综合征
简要病史:男,14 岁, 贫血。

影像初步诊断: 胸廓改变, 请结合临床以除外直背综合征。
概述
直背综合征 (straight back syndrome,SBS) 又称为扁胸综合征。由于胸椎生理弯曲度消失, 胸廓前后径变窄, 使心脏置于狭小的胸骨与胸椎之间, 从而产生一系列症状。Rawlings 称之为 「 假性心脏病 」。患者在胸骨左缘 2 ~3 肋间可听到 1 ~4 级收缩期杂音,P2 亢进。有的患者有活动后心慌、胸闷、头昏、乏力等症状, 有的则无自觉症状。心脏杂音的产生是由于胸廓前后径变窄, 使右心室流出道紧贴前胸壁, 以致使正常的生理喷射性音响易于传导出来。此时心电图、超声心动图检查大多正常。
肺体表投影
肺占据了胸腔的大部分,表面覆有胸膜,分左、右两个,呈圆锥形。两侧肺外形相似,仅于左侧前胸部有心脏占据。肺上部为肺尖,下部为肺底。右肺分上、中、下三叶,左肺分上、下两叶,气管和支气管及其分支形成类似倒置的树形结构。气管由颈前部正中下行进入胸廓,在胸骨角平面,即第4、5胸椎水平处,分为左、右主支气管分别进入左、右肺内。
右主支气管形态粗短而陡直,左主支气管形态细长而倾斜。右主支气管分为三支,分别进入右肺上、中、下三个肺叶;左主支气管则分为两支,分别进入左肺上、下两个肺叶。
从前面观,右侧胸腔主要由右上肺叶和右中肺叶占据,左侧胸腔则大部分被左肺上叶占据,两侧胸腔下部外侧很小部分为两肺下叶.从后面观,两侧胸腔的大部分被两肺下叶占据,仅胸腔上部一小块为肺上叶。从胸部X线平片来看,很容易误将上肺野病灶简单归结为肺上叶病变,而忽视了可能为肺下叶背段的病灶。所以,了解每个肺叶在胸部的投影,对疾病的定位具有重要意义。
1.支气管分叉 位于平胸骨角位置,即第4、5胸椎水平处。
2.肺尖(apex of lung)在前胸部位于锁骨上3~4cm处,背部位于相当于第6~7颈椎平面。
3.肺上界 在前胸壁的投影为一向上凸起的弧线,其内侧起始于胸锁关节,向上至第1胸椎水平,然后转折向外下方至锁骨中1/3和内1/3的交界处。4~6cm
4.肺外侧界 两侧肺外侧界由肺上界下行形成,与同侧胸壁内侧相贴。
5.肺内侧界 两侧肺内侧界由肺上界自胸锁关节处下行,沿前正中线两旁向下,右侧自第6肋软骨水平处转折向右下,与右侧肺下界相连。左侧于第4肋软骨水平处向左至第4肋骨前端,沿第4~6肋骨前面向下,至第6肋软骨水平处再转折向左下,再与左侧肺下界相连。
6下界下处的下方行。取基本相同,在锁骨中线处位于第6肋间隙,在腋中线处位于第8肋间隙。左、右肺下界在后胸壁呈一水平线,在肩胛线处位于第10肋骨水平。
7.肺叶间隙两肺的肺叶和肺叶之间由脏层胸膜分开,之间的间隙称为叶间隙。右肺上叶与中叶的分界的肺裂呈水平位,称为水平裂,起自右侧腋后线第4肋骨处,止于右侧第3肋间隙的胸骨右缘。右肺上、中叶与下叶分界的肺裂称为右侧斜裂,起自后胸壁右侧第3胸椎,向外下方斜行,在右腋中线处达第5肋骨处,再向前内方向延伸,止于右侧第6肋骨与肋软骨连接处。左肺上、下叶分界的肺裂称为左侧斜裂,起自后胸壁左侧第3胸椎,向外下方斜行,在左腋中线处达第5肋骨处,再向前向内方向延伸,止于左侧第6肋骨与肋软骨连接处。
8.胸膜(pleura)分为两层,覆盖于胸廓内侧、膈上面以及纵隔上的为壁层胸膜(parietal pleura);覆盖于肺表面的为脏层胸膜(visceral pleura),壁层胸膜和脏层胸膜在肺根部互相返折延续,围成左、右两个完全封闭的胸膜腔,腔内为负压。两层胸膜紧密相贴构成一个潜在的无气空腔。胸膜腔内仅有量的浆液,可减少呼吸时两层胸膜之间的摩擦。两侧的肋胸膜与膈胸膜转折处为肋膈窦(sinusphrenicocostalis),有2~3个肋间隙的高度,其位置最低,即使深吸气也不能完全被肺充满。
胸部骨骼标志
1.胸骨上切迹(suprasternal notch)中后方。为胸骨柄上端的小切迹。正常时气管位于胸骨上切迹的正中后方。
2.胸骨角(sternal angle)胸骨体的连接部分微向前突起形成。胸骨角两侧 分别与左右第②肋软骨相连,通常以此作为标记来计数前胸部的肋骨和肋间隙。胸骨角的作用还在于其是胸廓内位于同一水平的重要器官结构的标志,包括:①主动脉弓水平。②支气管分叉。③心房上缘。④第4胸椎下缘。⑤上纵隔与下纵隔的交界。
3.胸骨下角(infrasternal angle)又称腹上角(upper abdominal angle),为两侧肋弓在胸骨下端会合形成的夹角,正常角度为70°~110°.体型瘦长者角度较小,矮胖者角度较大,深吸气时此角可增宽。胸骨下角相当于膈的穹隆部,其后方为肝左叶、胃及胰腺所在的区域。
4.肋骨(rib)共12对,左右对称,在背部与相应的胸椎相连,由背部至前胸部为自后上方向前下方倾斜。第1~7对肋骨在前胸部借各自的肋软骨与胸骨相连;第8~10对肋骨则与融合在一起的三个肋软骨相连后,再与胸骨相连,形成肋弓。第11和12两对肋骨前端不与胸骨相连,呈游离状,为浮肋(free ribs).第1对肋骨由于其前部与锁骨重叠,在体表常不易触及,其余肋骨在胸部均可触及。
5.肋间隙(intercostal space)为上、下两根肋骨之间的空隙,可用来标记病变的水平位置。第1肋骨和第2肋骨之间的间隙为第1肋间隙,第2肋骨和第3肋骨之间的间隙为第2肋间隙,以此类推。
6.肩胛下角(inferior angle of scapula) 肩胛骨(scapula)是位于背部第2~8肋骨之间的三角形骨,其最下端为肩胛下角。被检查者直立,两上肢自然下垂时,肩胛下角位于第7或第8肋骨水平,相当于第8胸椎水平,可作为背部计数肋骨的标记。
7.脊柱棘突(spinous process)是后正中线的标记。第7颈椎的棘突位于后颈根部,最为突出,低头时更加明显,在体表很容易触及,其下方即为第一胸椎棘突,可用来辅助定位胸椎及计数背部肋骨。
8.肋脊角(costal spinal angle)为第12肋骨与脊柱构成的夹角,其前方为肾和输尿管上端所在的区域。


