危重病人静脉输液:越少越好
时间:2023-07-24 23:20:45 热度:37.1℃ 作者:网络
虽然静脉输液传统上是大多数危重病人的常规治疗方法,但许多严重的病理现在表明保守液体治疗优于自由液体治疗。
引言
静脉输液复苏始于1832年霍乱大流行期间,改善了因严重腹泻脱水而继发严重低血容量性休克患者的血管内容量和电解质平衡。在危重患者中,静脉输液治疗的目的是增加心输出量,以改善宏观和微循环以及向组织输送氧气(DO2)。然而,容量状态只是DO2的决定因素之一。矛盾的是,除了多种不良反应外,液体过载还会稀释氧气。因此,重要的是确定静脉输液的给药对象、给药时间和给药量。因为常规和过度使用静脉输液与不良结局相关,如死亡率增加、机械通气(MV)日和急性肾损伤(AKI)。
在这篇综述中,我们将讨论在不同情况下静脉输液治疗的各个方面,以促进合理使用。这样做涉及减少不必要资源的使用,从而降低晶体液的支出和由于其可能的并发症而导致的成本降低。
败血症和感染性休克中的液体
脓毒症生存运动对脓毒症休克的建议是在复苏的前三个小时内给予至少30ml / kg的静脉输液。然而,支持这种做法的证据质量很低。充足的液体反应通常被定义为液体输注引起的前负荷增加,导致每搏输出量(SV)增加,从而心输出量(CO)增加10-15%以上,主要限制之一是缺乏对所有危重患者连续的CO测量装置。
最初,研究表明,只有约50%的危重患者对静脉输液治疗有充分反应,而根据ANDROMEDA SHOCK研究的事后分析,在那些最初对输液有反应的脓毒症患者中,在复苏开始后的前8小时内,有益反应的概率迅速下降到不到5%。不能充分耐受液体的患者可能会出现充血和超负荷。
近年来,对脓毒症的液体疗法进行了重要的研究。
CLOVERS随机对照试验比较了限制性液体复苏策略(500至2300ml) 合并使用血管加压药与开始使用血管加压药前的自由液体策略(2000至4500毫升)。限制性组在最初24小时内总液体给药量较低,90天死亡率无差异。
因此,较高的静脉液体摄入量与更好的结果无关,但与晶体溶液的使用增加有关。建议进行成本分析,以评估液体治疗自由实践的经济影响。
与延迟启动血管加压剂相比,早期输注去甲肾上腺素以达到平均动脉压(MAP) >65 mmHg可能与更好的结果相关,包括提高生存率和减少静脉液体输入。
在液体偏好方面,尽管理论上使用平衡溶液可能会降低高氯血症和代谢性酸中毒的发生率,但在过去几年的多项研究中,当比较0.9%氯化钠溶液与不同类型的平衡溶液时,未能证明在死亡率或AKI发展等重要结局方面的优势,后者的成本通常更高。
另一个需要考虑的情况是感染源。例如,患有腹部脓毒症并伴有恶心、呕吐和入院前液体摄入不足的患者更可能对静脉输液有反应。而患有严重病毒性肺炎的患者则不太可能从中获益,并且更容易发生局部损伤。
总之,在过去的十年中,对脓毒症和脓毒性休克患者进行大量静脉输液的益处一直受到质疑,并且该策略的推荐已经失去了力度。我们建议,考虑到患者的合并症、血流动力学状态和感染源,应权衡每位患者液体治疗的临床益处。
急性呼吸窘迫综合征中的液体治疗
急性呼吸窘迫综合征(ARDS)发展过程中的一个重要病理生理特征是肺泡-毛细血管膜通透性增加,使血管内液体渗漏到间质和肺泡间隙,导致肺水肿和气体交换障碍。这些患者的一个共同问题是,一些引起ARDS的原因常伴有低血压和休克(如严重肺炎、感染性休克、严重胰腺炎、胸部创伤等),这意味着在某些情况下需要使用大量静脉输液来恢复血管内容量,但其继发性影响是血管外肺水(EVLW)增加和低氧血症恶化。
在ARDS患者中,使用呋塞米与自由治疗相比,采用保守液体治疗方法可改善肺功能并减少机械通气和ICU天数。保守治疗组的死亡率或器官衰竭发生率无差异。累积体液平衡与ARDS患者死亡率和ICU住院时间呈正相关。目前对ARDS患者液体管理的建议是提供保守治疗。
急性胰腺炎的液体治疗
急性胰腺炎的特点是局部和全身大量释放促炎细胞因子,导致内皮损伤引起微循环损伤。最初,它表现为CO升高,但在其进展过程中,由于细胞因子介导的血管舒张,可能会出现低血压和休克。多种因素可导致胰腺炎的液体丢失,包括呕吐、进食困难、腹痛、全身性炎症和发热,这些因素与血管通透性增加和血管内液体向间隙和浆膜(胸膜、腹膜)流出有关,导致低血容量成分的分布性休克。这种循环障碍导致组织灌注不足,可导致器官衰竭。
研究人员在20年前假设,积极的静脉输液治疗可以改善轻度和中度胰腺炎患者的胰腺灌注并防止坏死。然而,这一理论无法得到证实。根据最新的研究,我们有强有力的证据反对这种管理方式。
十年前,急性胰腺炎的治疗指南建议在最初的12至24小时内,每小时使用250至500毫升晶体溶液进行积极的静脉输液治疗。最近的一些建议建议使用液体疗法并监测患者液体超载的迹象,而不指定最初72小时内的输注剂量。重点是替换由于口腔路径不耐受和第二或第三间隙渗漏而造成的液体损失。
然而,在胰腺炎患者中,过多的液体摄入可增加腹内压升高(IAP)的风险,并引起腹腔隔室综合征,从而加重心血管、肾脏、肠道和肺功能障碍,增加死亡风险。最新提出的胰腺炎患者复苏建议是目标引导复苏,使用超声检查识别静脉充血的证据可能是有用的。
最近发表的一项随机对照试验评估了在急性胰腺炎患者护理的最初几个小时内,保守液体治疗与积极液体治疗的比较,但未能证明积极液体摄入对预防疾病严重程度进展的益处。然而,它确实表明了随着静脉注射的溶液量增加,啰音的发生率增加了。
其他研究也报告了类似的结果。一项随机对照试验的荟萃分析和系统综述发现,与保守的液体治疗相比,接受积极液体治疗的急性胰腺炎患者,无论其严重程度如何,由于液体超载引起的死亡率和并发症都有所增加。
糖尿病酮症酸中毒的液体治疗
糖尿病酮症酸中毒(DKA)是一种严重的糖尿病并发症。在急性应激和ICU治疗期间,作为一种获取能量的方式,血清酮增加导致胰岛素水平显著降低。无论是胰腺还是由于治疗不当,最终导致代谢性酸中毒、持续高血糖、渗透性利尿脱水、恶心和呕吐。指南推荐的治疗包括积极静脉输液、电解质替代和胰岛素治疗。目前的建议是输注500 mL 0.9%氯化钠溶液,使收缩压>90 mmHg,然后在1小时内输注1000 mL,然后在2小时内输注1000 mL,最后在4小时内输注1000 mL,同时补钾。这是根据流失液体的补给量计算的,估计为100ml/kg,这是一个完全任意的测量方法。
值得一提的是,尽管这一建议得到了普遍认可,并没有研究支持这一建议。我们必须记住,DKA患者并不能避免与体液超载相关的并发症,如肺水肿。
一项针对18岁以下DKA患者的随机对照试验的系统综述,比较了自由和快速静脉输液与保守和缓慢液体治疗,发现任一种治疗方法并没有明显优于另一种治疗方法,也没有增加脑水肿或肺水肿等主要副作用的发生率。然而,自由组高氯血症性酸中毒和低钙血症的发生率较高。尚未对成年患者进行过类似的研究。
关于使用的溶液类型,与氯化钠溶液相比,平衡溶液对DKA患者产生更大的益处。SKOPE-DKA研究表明,当平衡溶液与生理盐水溶液相比时,酮症酸中毒症状的消退时间缩短,而并发症无显著差异。最近一项比较生理盐水和平衡晶体的随机对照试验的系统综述显示,DKA的消退时间更短,住院时间更短,血清氯化物水平更低,碳酸氢盐水平更高。
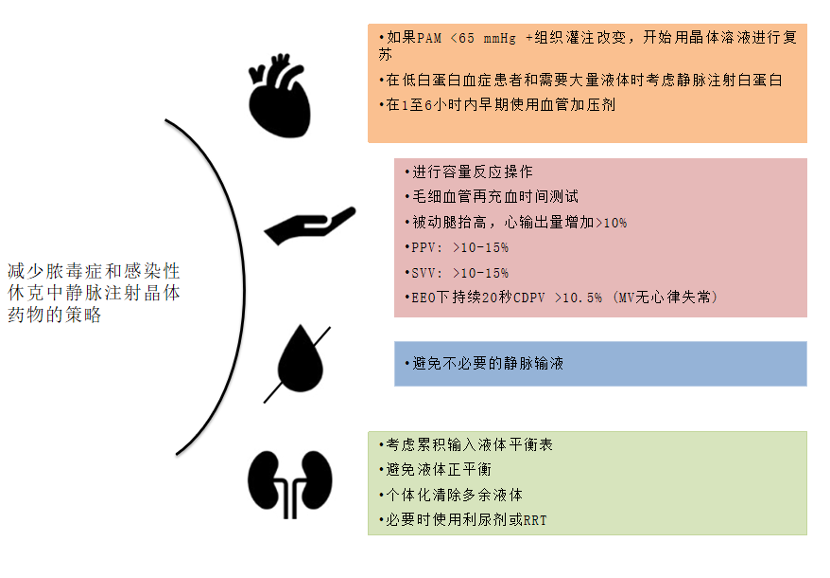
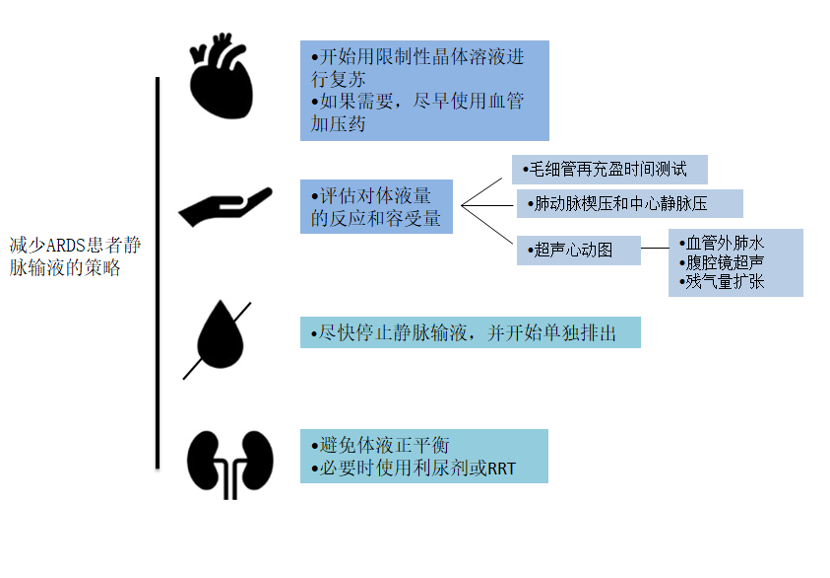
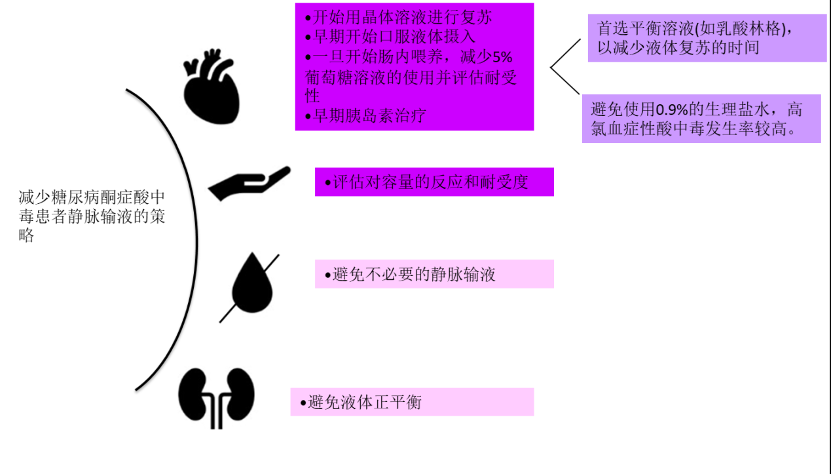
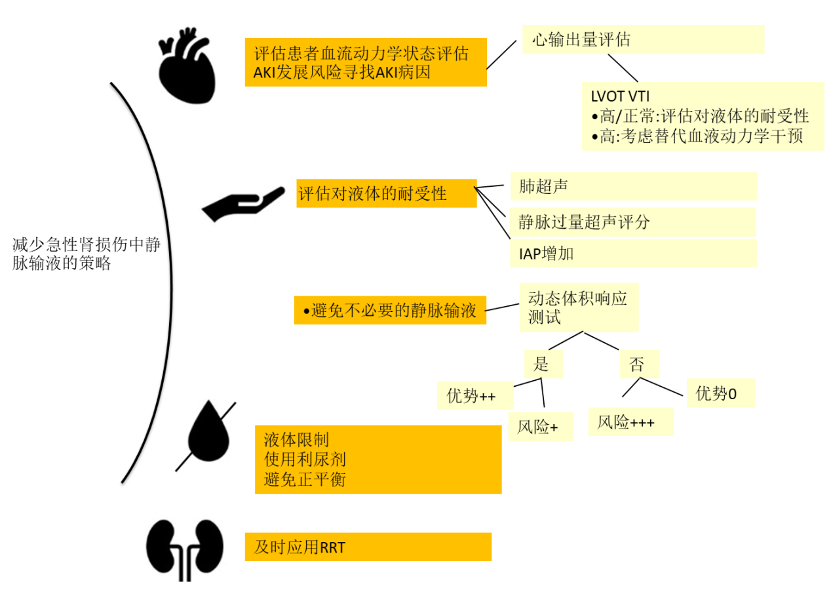
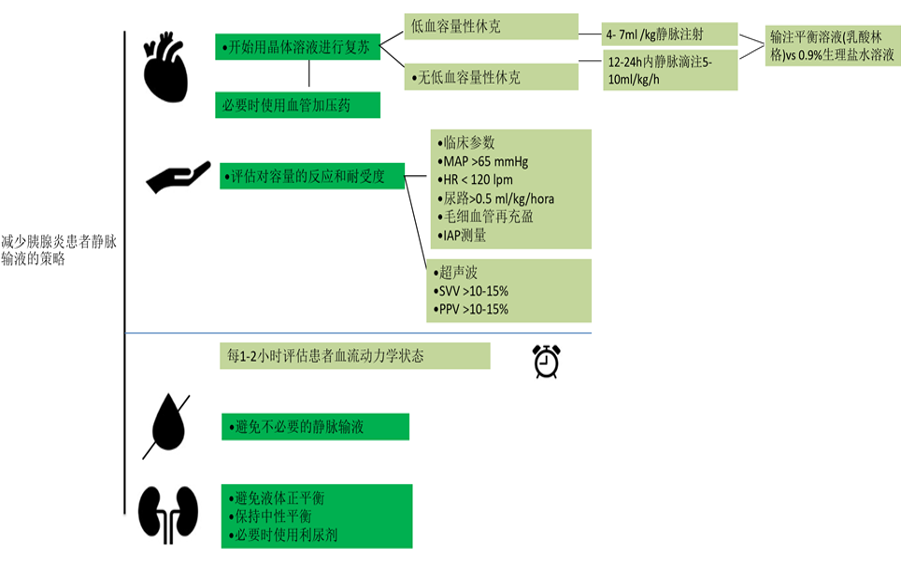
图1所示 危重病人常见情况静脉输液治疗的管理建议
急性肾损伤中的液体治疗
急性肾损伤(AKI)常见于危重患者,是死亡率的一个独立因素,特别是当表现为少尿或无尿时。根据跨国AKI EPI研究,57.3%的ICU患者在住院期间会出现AKI症状,其中23.5%的患者需要肾替代治疗(RRT)。主要原因包括败血症、低血容量、使用肾毒性药物、心源性休克、肝肾综合征和梗阻性尿路问题。
病理生理学上,当AKI是由绝对或相对低血容量引起时,它可能随着口服、肠内或静脉输液而改善。然而,其他原因的AKI可以通过静脉输液治疗的想法导致了这些患者的错误实践和预后恶化,特别是那些对静脉输液无反应或不能耐受的患者。此外,体液超载可通过以下机制加重或导致AKI:
a)激活球管反馈:输注生理盐水和随后给予大量氯可激活致密斑,其从传入小动脉分泌血管收缩物质。这会减少肾血流量,进而降低肾小球滤过率。
b)血管内渗透压升高:这是由渗透活性物质引起的。
c)渗透性肾病:这种疾病的特征是近端肾小管细胞空泡化和水肿。
最相关的致病物质是甘露醇和羟乙基淀粉(一种合成胶体,目前不推荐使用)。
d)肾实质水肿:使氧在肾单位内扩散所需的距离增加,促进肾缺血。
结论
研究表明,给危重患者大量静脉输液没有任何益处,而且通常与不良反应有关,如急性肾损伤、机械通气天数延长、在ICU和住院时间延长以及死亡率增加。
然而,低血容量性休克和严重脱水的患者可能受益于静脉输液。
对于急性呼吸窘迫综合征、急性胰腺炎和AKI患者,应采取保守的静脉输液方法。
在感染性休克和其他危重疾病中也应慎重考虑,不仅可以改善预后,还可以减少因不必要的干预而造成的消费和支出。在图1中,我们提出了在危重病人的常见情况下静脉输液治疗的管理建议。


