三例少见疟原虫感染案例实验室诊断分析
时间:2022-11-18 20:53:43 热度:37.1℃ 作者:网络
前 言
疟疾(Malaria)是一种由疟原虫(Plasmodium)所引起的严重危害人类健康的寄生虫病,传播媒介为雌性按蚊,其广泛流行于全球90多个国家和地区,也是我国主要的寄生虫病之一。疟原虫的种类很多,大约有130多种,主要寄生于人和哺乳类动物,其中寄生于人体的疟原虫主要有恶性疟原虫(P.falciparum)、间日疟原虫(P.vivax)、卵形疟原虫(P.ovale)和三日疟原虫(P.malariae)这四种。
2018年1月至2020年12月,河南省传染病医院检验科通过血常规、镜检等辅助检查共查出疟原虫阳性确诊病例137例,其中恶性疟94例(占68.61%)、间日疟9例(占6.57%)、卵形疟25例(占18.25%)、三日疟8例(占5.84%),恶性疟混合卵形疟感染1例(占0.73%)。
从我院统计的四种疟原虫阳性数所占比例看出,恶性疟感染阳性病例(含混合感染)明显高于其他三种之一和三种之和;从初诊确诊病人疟原虫密度观察,恶性疟患者虫密度往往高于其他虫种很多,所以恶性疟镜检相对更易找到、更好判断,相比之下其他三种在原虫查找、虫种鉴定难度及误诊风险方面明显提高。鉴于此,现就工作中遇到的除恶性疟外的三种少见疟原虫感染病例做以回顾分析,希望能给临床和同行提供参考和帮助。
案例一 卵形疟原虫感染案例
患者男,42岁,平顶山市郏县人,2016年6月至尼日利亚从事采矿工作,2019年3月28日回国,自述在国外共患“疟疾”6次,均在当地输液及口服药物治疗后好转。
2019年7月24日凌晨5点来我院就诊于急诊科,患者自述1周前无名显诱因出现发热,反复发热至今,体温最高40.0℃,伴左足跟部疼痛,至当地药店自购“头孢类抗生素、安乃近片、布洛芬片”等药物口服,效果差;遂至常熟某镇医院输液治疗3天(用药不详),效果差;3天前患者双下肢出现散在出血点,压之不褪色,双足轻度浮肿,至常熟市某医学检验所就诊,因有出国史,遂怀疑“疟疾”,查血常规提示:WBC 8.49×109/L,N 62.6%,L 21.0%,RBC 4.84×1012/L,HGB 153g/L,PLT 28×109/L,CRP 143.17mg/L,尿常规尿糖+++,尿隐血+。因病情较重,患者为求进一步诊治来我院,收住至感染科。
门诊诊断:1.发热待查:疟疾?布氏杆菌病?其他;2.血小板减少原因待查;3.高血压病;4.Ⅱ型糖尿病?门诊血常规(EDTA-K2抗凝,采集静脉血2mL)结果为WBC 7.93×109/L,RBC 4.39×1012/L,HGB 143g/L,PLT 33×109/L,HCT 41.3%,MCV 94.1fL,MCH 32.6pg,MCHC 346g/L,MONO 12.7%。
一 血常规结果及仪器Q-Flag报警提示(见图1-2):
1 WBCFlag(S):WBC Abn Scattergram(白细胞散点图异常),Monocytosis(单核细胞增加),Blasts/AbnLympho?(原始细胞/异常淋巴细胞?),AtypicalLympho?(异型淋巴细胞?)
2 RBCFlag(S):iRBC?(疑有内容物的红细胞?)
3 PLTFlag(S):Thrombocytopenia(血小板减少),PLTCLumps?(血小板凝集?)
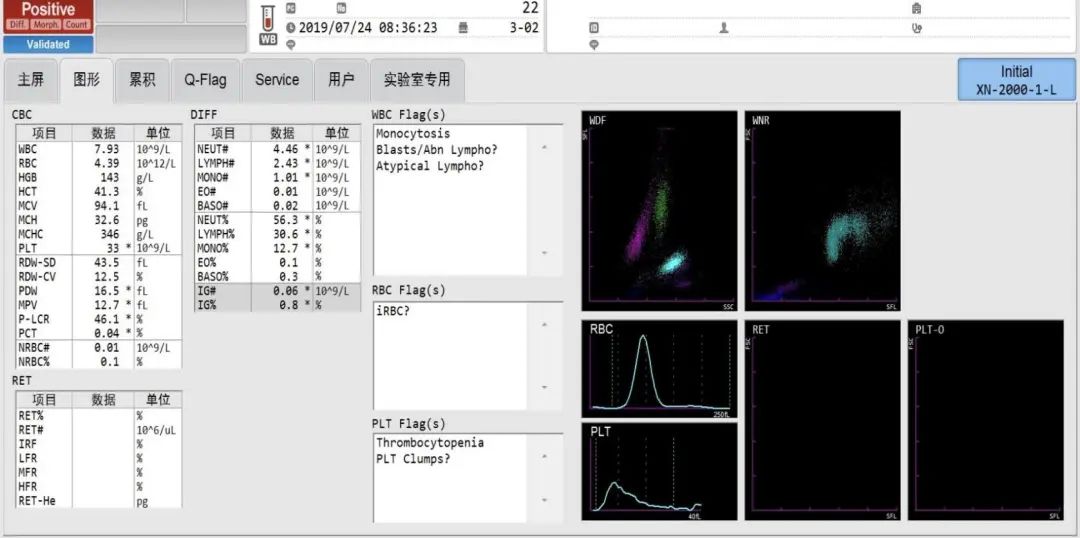
图1

图2
二 WDF与WNR联合应用检测(见图3-4)
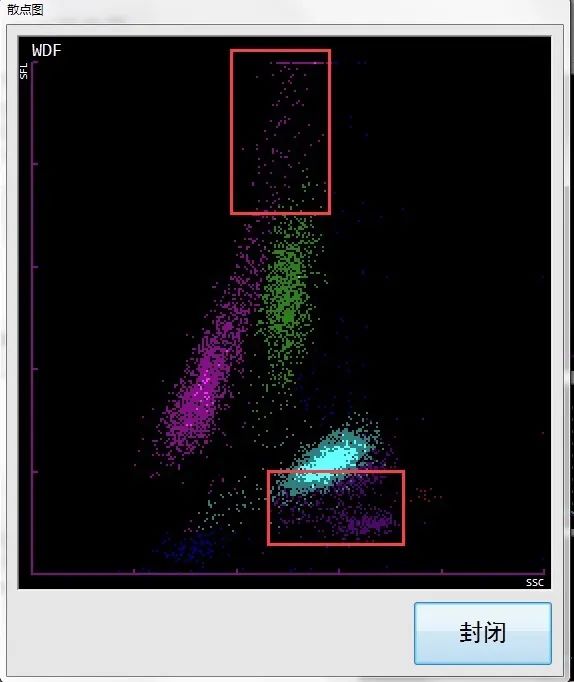
图3 WDF通道

图4 WNR通道
1.WDF通道淋巴细胞区域上方出现异常紫红色散点,报警提示可能有原始细胞、异常淋巴细胞、异型淋巴细胞等。中性粒细胞区域下方出现紫红色异常散点,报警提示可能有疟原虫、真菌等。
2.WNR通道在影红细胞区域右上方出现紫红色异常散点,报警提示可能有疟原虫、血小板聚集等。
三 快速疟原虫定性检测(胶体金法)结果如下
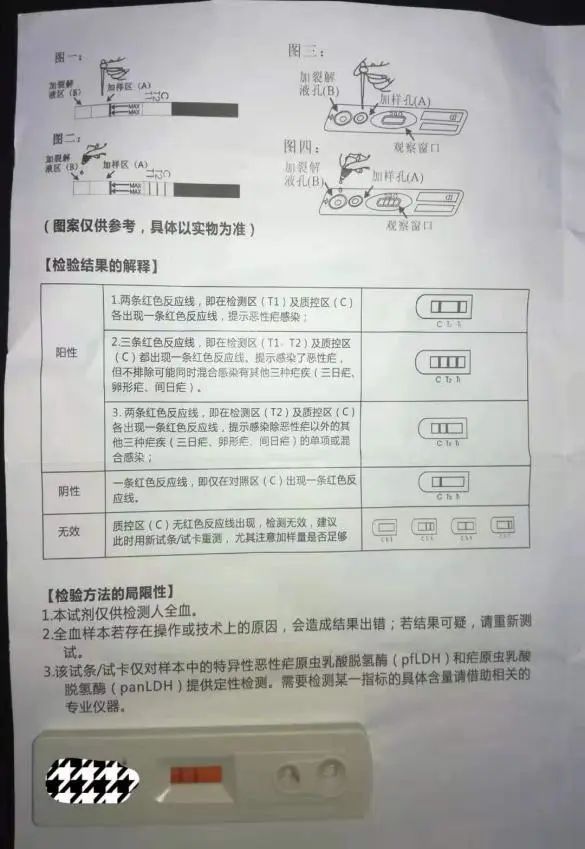
检测区T1阴性,T2阳性,质控区C阳性。提示感染除恶性疟以外的其他3种疟疾(三日疟、卵形疟、间日疟)的单项或混合感染。
四 根据复检规则,外周血涂片镜检如下
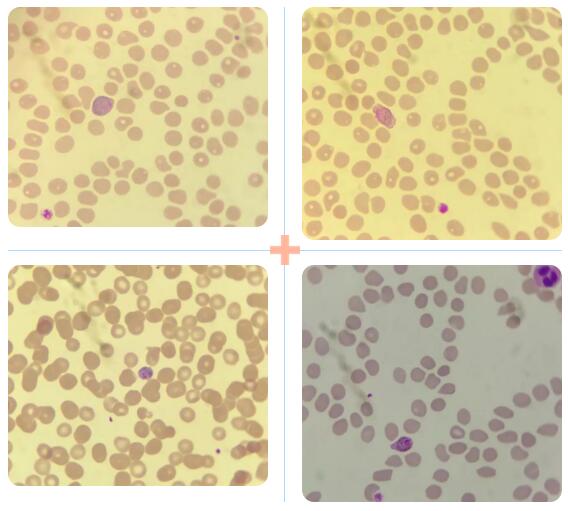
瑞姬氏染色(×1000倍)
五 临床诊断及治疗经过
经疟原虫快速诊断试纸条法(RDT)检测提示为非恶性疟原虫感染;外周血涂片镜检找到疟原虫环状体、滋养体及配子体,密度为3200个/ul,其形态特征符合“卵形疟原虫”。
通常被卵形疟原虫感染红细胞大小正常或略胀大、锯齿状边缘不明显,滋养体、胞核均较大,浆增多致密、常呈深蓝色,空泡不明显,深棕色的疟色素颗粒较大,弥散分布,裂殖子常为8个,血样遂送CDC确诊。省CDC经实时荧光定量PCR技术检测确诊为卵形疟原虫感染。患者入院完善相关检查后给予青蒿琥酯针抗疟治疗,以及抗感染、清热解毒、维生素等对症支持治疗一周后,复查血常规、肝肾功能、疟原虫等指标均好转,已符合出院标准,经科室治疗小组同意后出院。
案例二 间日疟原虫感染案例
患者男,37岁,新乡市获嘉县人,2018年8月至非洲刚果金务工,2019年6月回国,自述在国外患过一次“疟疾”,于当地治疗后好转(具体不详);10天前在无明显诱因的情况下自觉发热(体温未测),乏力,小便颜色深,呈茶水色,自服“布洛芬”,体温可下降,4天前再次出现发热,腰痛,口服“布洛芬”后好转,未予特殊治疗,2天前再次发热后,口服“青蒿素”1次,后于2019年7月26日来我院就诊至感染科。
血常规:WBC 5.75×109/L,RBC 4.94×1012/L,HGB 156g/L,PLT 183×109/L,HCT 45.8%,MCV 92.7fL,MCH 31.6pg,MCHC 341g/L,MONO 10.1%;CRP 63.86mg/L,PCT 0.341ng/mL,肺炎支原体IgM抗体阳性,其他肝肾功能、电解质、凝血功能等指标均未见明显异常。
一 血Rt仪器检测结果及报警提示(见图5-6):
1WBCFlag(S):Blasts/Abn Lympho?(原始细胞/异常淋巴细胞?),AtypicalLympho?(异型淋巴细胞?)
2RBCFlag(S):iRBC?(疑有内含物的红细胞?)
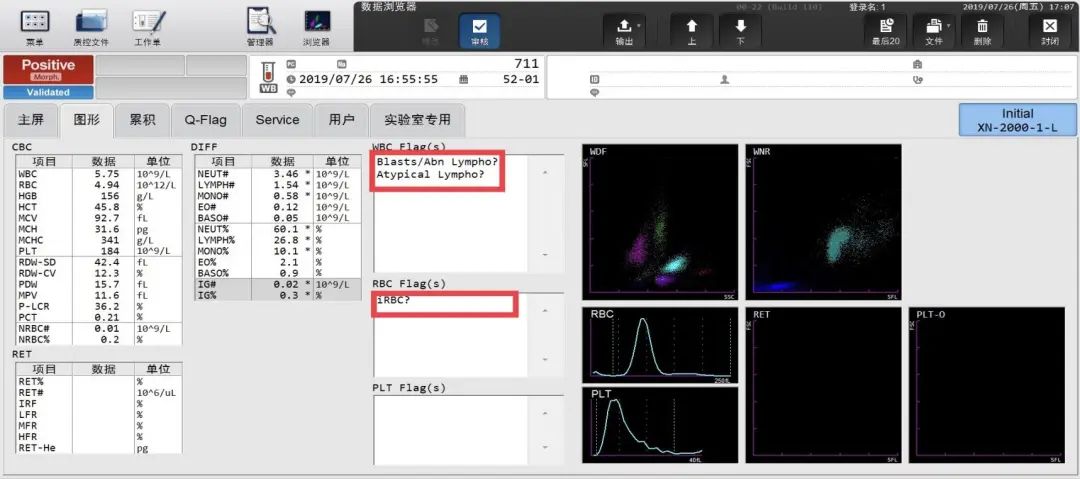
图5
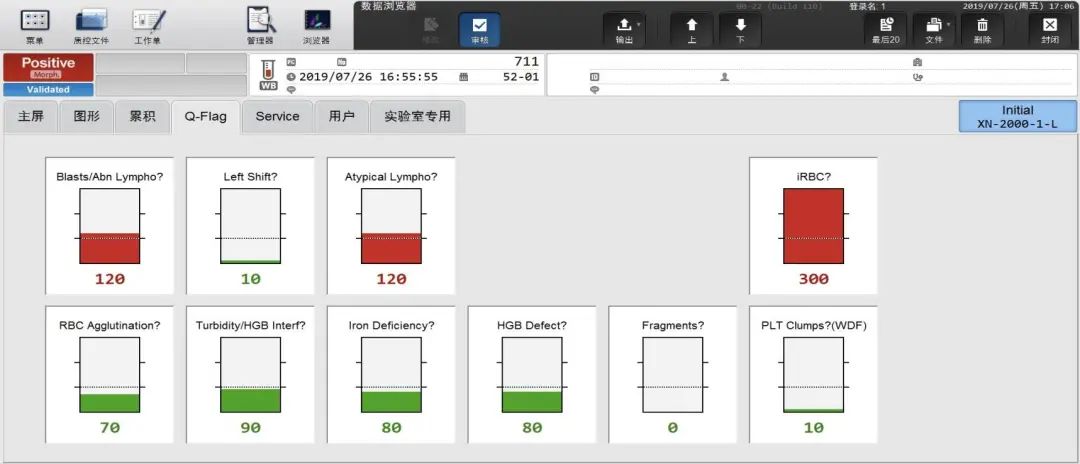
图6
二 WDF与WNR联合应用检测(见图7-8)
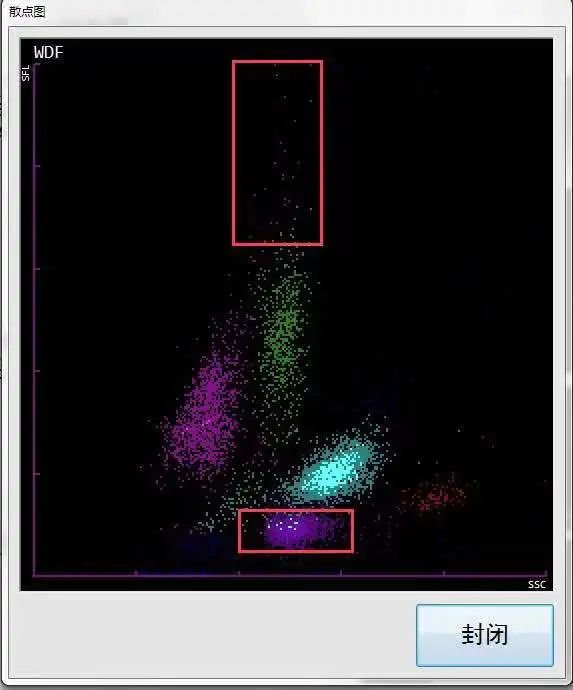
图7 WDF通道
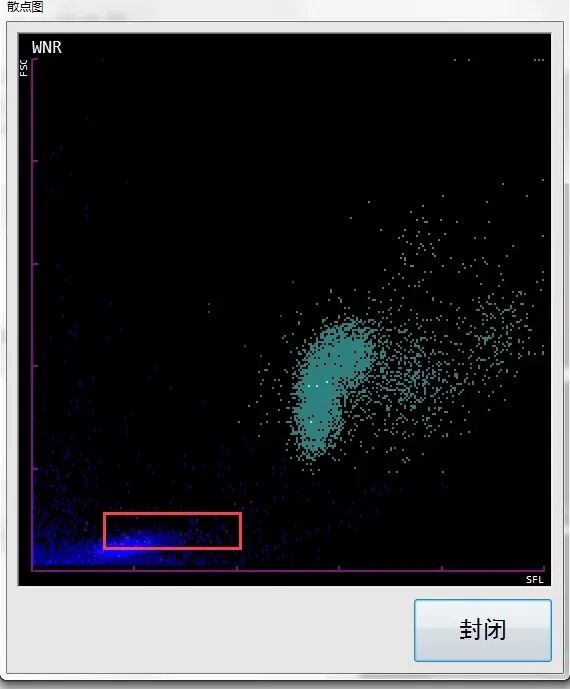
图8 WNR通道
散点图解释说明同图3-4。
三 快速疟原虫定性检测(胶体金法)结果如下图

检测区(T2)及质控区(C)均阳性,(T1)阴性,提示感染除恶性疟以外的其他3种疟疾(三日疟、卵形疟、间日疟)的单项或混合感染。
四 外周血涂片镜检如下

瑞姬氏染色(×1000倍)
五 临床诊断及治疗经过
疟原虫胶体金法检测结果为阳性。外周血涂片中找到疟原虫环状体、滋养体,密度为10000个/ul,其形态特征符合“间日疟原虫”。
被间日疟原虫感染红细胞通常胞体胀大,边缘常不规则,色素变浅,滋养体较大且常不规则,核亦较大,胞浆厚、形态不规则、常呈深蓝色、偶有伪足,部分可见空泡,细小或聚集成团的黄褐色疟色素分散在胞浆中,裂殖子常为16个,送血样至省CDC确诊。经实时荧光PCR技术确诊为间日疟原虫感染。患者入院后积极完善相关检查,给予青蒿琥酯针抗疟治疗,以及抗感染、清热解毒、维生素等对症支持治疗一周后,复查血常规、肝肾功能等指标均好转,疟原虫检查连续三次均未找到,已符合出院标准,经主任医师查房后同意出院。
案例三 三日疟原虫感染案例
患者男,27岁,商丘市柘城县人,近1年半来经常出国出差,2019年7月8日至南苏丹,2019年7月19日回国,2019年7月20日赴越南,2019年8月3日回国(国外未患病),否认有蚊虫叮咬史。35天前无明显诱因出现发热,体温38.0℃左右,至当地诊所按“上呼吸道感染”输液治疗10余天,效果差,仍反复发热,体温高达40.1℃,继续在诊所间断治疗。
一周前至当地某县医院住院治疗4天,后又转至郑州某医院,因怀疑“疟疾”,门诊抽血查出“疟原虫、电解质紊乱”,为求进一步治疗于2019年9月9日转入我院,门诊以“间断发热35天”收住感染科。
血常规提示WBC 7.41×109/L,RBC 4.13×1012/L,HGB 125g/L,PLT 98×109/L,HCT 36.3%,MCV 87.9fL,MCH 30.3pg,MCHC 344g/L。其他结果:ESR 56mm/h,D-二聚体2170ng/mL,CRP 124.10mg/L,PCT 2.37ng/mL,LDH 457U/L,血钾2.9mmL/L,ALT 101U/L,AST 76U/L。
一 血常规结果及分析仪Q-Flag报警提示(见图9-10):
1 WBCFlag(S):Atypical Lympho(异型淋巴细胞?)
2 RBCFlag(S):iRBC?(疑有内含物的红细胞)
3 PLTFlag(S):PLT CLumps(血小板凝集?)

图9

图10
二 WDF与WNR联合应用检测(见图11-12)
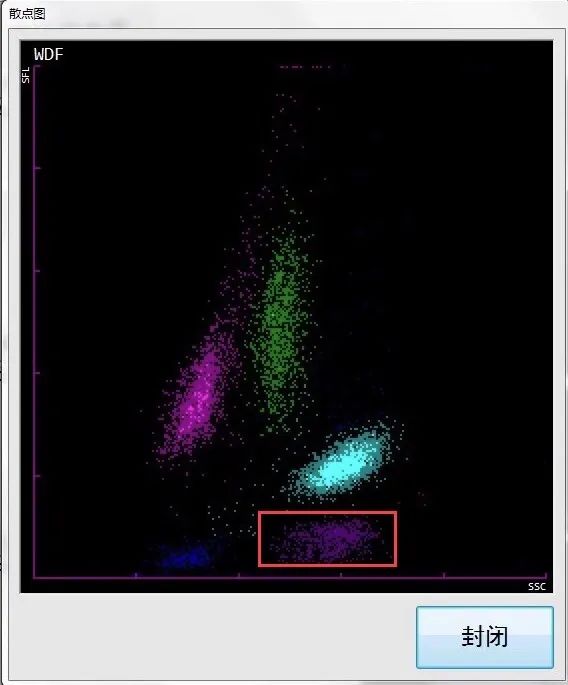
图11 WDF通道
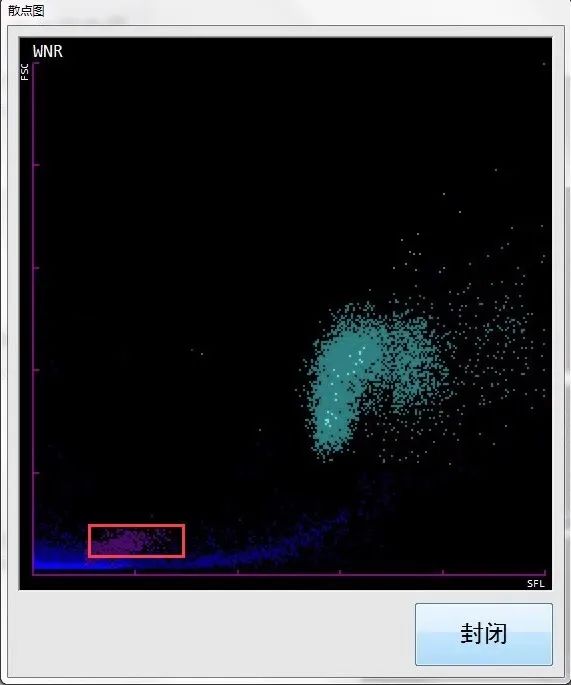
图12 WNR通道
散点图解释说明同图3-4。
三 快速疟原虫定性检测(胶体金法)结果如下

检测区(T2)弱阳性,T1阴性,质控区(C)阳性,提示感染除恶性疟以外的其他3种疟疾(三日疟、卵形疟、间日疟)的单项或混合感染。
四 根据复检规则,外周血涂片镜检如下

瑞姬氏染色(×1000倍)
五 临床诊断及治疗经过
经疟原虫胶体金法检测为弱阳性,外周血涂片镜检找到疟原虫环状体、滋养体、裂殖体及配子体,密度为1520个/ul,其形态特征符合“三日疟原虫”。
被三日疟原虫感染红细胞通常胞体正常或缩小,颜色无改变,滋养体大小中等,虫体常呈环状或鸟眼状,粗大密集的疟色素呈深棕色,沿边分布,虫体常呈黄绿色,裂殖子常为8个,即送样至CDC确诊。省CDC经实时荧光PCR技术确诊为三日疟原虫感染。患者入院后完善检查,指导治疗,给予青蒿琥酯针抗疟治疗,以及清热解毒、维生素支持、中医穴位敷贴驱邪扶正等对症支持治疗一周后,抽血复查血常规、肝肾功及疟原虫等指标均明显好转,已符合出院标准,经科室讨论同意后出院。出院后继续给予口服抗疟药8日巩固治疗,并复查肝功能等指标。
知识拓展
红内期疟原虫的形态和被寄生红细胞的形态变化是疟原虫诊断的依据[3-4],尤其是散在胞浆内的棕黄色或棕褐色的疟色素。实验室使用的血液细胞分析仪,通过电阻抗、散射光及荧光染料结合等方法对血液中有形成分进行定量定性分析,可计数细胞并对白细胞分类,分析细胞核和胞内颗粒的大小、直径等复杂信息,异常细胞会触发报警系统提示。
血液细胞分析仪的WDF通道主要用于白细胞计数分类,正常红细胞在WDF通道中因溶血素的作用使红细胞溶解,Hb逸出,形成影红细胞,当红细胞中寄生疟原虫时不能被破坏,可引起白细胞五分类散点图出现异常,主要是由疟原虫发育的各个时期(小滋养体、大滋养体、裂殖体、配子体)引起的WDF通道散点图异常;
纵坐标SFL(侧向荧光)反映细胞内核酸含量多少和细胞发育的成熟程度,与影红细胞强度一致,并处在同一水平线上;横坐标SSC(侧向散射光)反映细胞内部颗粒结构的复杂程度,因为疟原虫寄生红细胞比未被寄生红细胞的信号强,并与中性粒细胞SSC信号强度相似、比酸性粒细胞SSC信号强度弱,所以在白细胞散点区域下方(主要位于中性粒细胞区域下方)会出现异常紫红色散点。
WNR通道纵坐标为前向散射光(FSC),反应细胞大小,横坐标为侧向荧光(SFL),反应细胞核酸含量,该通道溶血素对红细胞溶解能力强,特别对被感染疟原虫的红细胞更易破坏,不易被计数成有核细胞,其荧光强度高于影红细胞,因此会在影红细胞散点区域上方或右方出现异常紫红色散点。
近年来随着全球化贸易发展以及对务工人员需求增加,大量人群往返于国内和国外之间,导致输入性疟疾病例逐年增多,2020年下降明显。部分赴非洲和东南亚病例回国后发病已不是初次感染,回国后多携带有抗疟药物,导致镜检查虫密度极低,这也是造成漏诊的主要原因;
我室疟原虫胶体金快卡与临床诊断符合率达到92.76%,每年均有恶性疟、卵形疟等镜检确诊病例快卡为阴性;根据郑州市CDC资料显示其PCR的符合率可以达到99.22%[7],可以肯定荧光定量PCR技术灵敏度和特异性均较好,对疟疾诊断具有重要意义[8]。
疟疾消除的关键是及时发现传染源,快速、准确地发现阳性病例和判定虫种,提高诊断准确率,并尽早开展治疗干预措施,从而减少疟疾重症病例发生和防止继发传播[9-10]。镜检法是疟疾诊断的金标准,但其易受疟原虫密度低、形态不典型及操作人员技术水平等因素的影响,所以应加强日常培训和质量控制,有条件的应积极开展分子生物学检测和疟原虫快卡检测,重视血常规结果和相关报警信息分析,并结合患者流行病学史综合判断,以期提高诊断质量。
案例总结
疟疾是一种急性发热疾病,分布范围较广,主要是热带和亚热带地区,尤其工作或生活在撒哈拉沙漠以南的国家及东南亚等疟疾流行地区的人群更容易患病,特别是孕妇和儿童。通常免疫力低下的人群会被感染的按蚊叮咬1-5周后出现症状,可出现不同程度突发性的寒战、发热、出汗、退汗,并伴有头痛、躯体酸痛、乏力等症状,随着病情发展,贫血和肝脾肿大等也逐渐表现出来。
2017年以来,我国本地感染疟疾病例不再发生,但国外输入性疟疾病例居高不下[1],且因为地理因素和气候因素,国内部分地区媒介按蚊种群密度依然如故,加上人口流动增加、人群中免疫力的下降,使输入性疟疾病例在国内引起继发传播的风险并未消除[2],因此不能放松防治工作。
人体感染疟原虫后的致病阶段主要是红内期裂体增殖阶段,发作期包括寒战、高热和出汗退热三个连续阶段,其致病性常与感染的虫种、数量和人体免疫状态有关[3]。红外期对肝细胞常有损害,但临床症状并不明显。
恶性疟潜伏期常为7-27天,间日疟为11-25天,卵形疟为11-16天,三日疟为18-35天。疟疾发作时引起发热的主要原因是红内期红细胞被成熟裂殖体胀破,致大量裂殖子、疟原虫代谢产物、残余和变性的血红蛋白以及红细胞碎片进入血流,被巨噬细胞、中性粒细胞吞噬后产生大量致热源,与疟原虫代谢产物共同刺激患者下丘脑体温中枢引起发热[4]。
典型的恶性疟36-48小时发作一次、间日疟和卵形疟48小时发作一次、三日疟72小时发作一次。大部分患者对疟原虫产生免疫力,发作会自行停止。部分发作停止的恶性疟和三日疟患者,其体内残存的红内期疟原虫在一定条件下重新大量繁殖,引起新的发作,出现再燃;间日疟和卵形疟因为有迟发型孢子进入肝细胞形成休眠子,经过一段时间后才开始依次经过红外期裂殖体增殖、红内期裂殖体增殖后引起发作,出现复发和再燃[5]。
疟疾初发患者几天后出现肝脾肿大,数次发作后,出现贫血,伴随病情发展而加重;部分无免疫力或者延误治疗的患者,可因血中原虫数量剧增而出现凶险症状,常见有脑型疟,胃肠型,厥冷型和超高热型;部分患者出现疟性肾病,严重者可导致肾功能衰竭[4]。
本文中三个案例均有国外务工居住史,并且地点都在撒哈拉沙漠向南的非洲地区,属于稳定的高发疟疾流行区。发病早期症状均符合感染相关虫种发病特点,多次发作、反复发热并且常规药物治疗无效是其主要特点,其中病例一从发作到确诊经历了7天,病例二是10天,病例三是35天。
三个病例确诊时已多次发作并已有明显症状体征,如病例一尿隐血阳性,血小板接近危急值;病例二出现茶水样小便,炎症指标明显升高;病例三血小板低于正常值下限,且炎症指标和肝功能指标均明显升高。
三病例均出现血常规仪器报警提示,且WDF和WNR通道均出现异常散点图,异常散点分布位置均高度怀疑疟原虫感染,快卡试验均提示感染了恶性疟外的其他疟原虫,根据复检规则和行业标准[6],通过染色镜检后均找到疟原虫和红内期其他形态,最后经实时荧光PCR定量技术完成虫种复核。
专家点评
郑州大学第一附属医院检验科岳保红
疟疾对人体健康的破坏性很大。新中国成立前,我国每年有约3000万人感染疟疾,死亡人数达到30万,经过党和政府几十年的大力防治,到九十年代末全国发病人数降到两万左右。近十几年来随着国家对传染病防控力度的继续加大以及人民自我预防意识的增强,自2011年以后河南本地疟疾病例已经消失。散发病例主要为境外输入,且随着对外交往、经贸往来频繁而病例并不少见,防控工作依然不能放松。作为“侦察兵”的医学检验工作者往往在输入性病例患者发病早期就诊时就会看到血象涂片,检验工作者的高度职业敏感性、检验形态学基本功、责任和担当是能否发现和报告“疟原虫感染红细胞”的关键和基本条件之一。对于来自境外疫区或有旅居史的就诊者更要倍加注意其镜检形态学。
做为传染病医院的医学检验工作者,更应该有扎实的基本功、传染性疾病显微镜形态学专业的敏感度、“处处留心”的检验诊断意识,与临床一起对疑难病例解忧纾困、共同完成诊疗任务。本文回顾了实际工作中三例少见疟原虫的诊疗过程,早期症状均不太典型、均有误诊史,诊断上对基层医生均面临挑战。河南省传染病医院检验科的工作人员专业知识和技术过硬、通过敏锐察觉血液分析仪散点图图形和报警信息的细小变化,复检血涂片的形态细节,结合疟原虫诊断快卡和患者流行病学史,最终给临床发出了正确的检验诊断信息,为患者治疗赢得治疗时间,阻断疟疾的进一步传播。我们检验工作者在面对少见病、罕见病以及异常结果时,应有敏锐的思维和职业、专业敏感,积极学习相关知识,拓展学习交流渠道,不断积累医学检验实践经验,回归医学检验实验诊断的真正价值。
参考文献
[1]曹俊,刘耀宝,曹园园,等.中国消除疟疾的持续挑战:输入性疟疾[J].中国寄生虫学与寄生虫病杂志,2018,36(02):93-96.
[2]杜海娟,闻礼永,周晓农.3种重要输入性寄生虫病的流行现状及新的挑战[J].中国血吸虫病防治杂志,2019,31(4):353-355.
[3]中华人民共和国卫生行业标准.疟疾的诊断:WS259-2015[S].北京:中华人民共和国国家卫生和计划生育委员会,2015.
[4]仇锦波.寄生虫学检验[M].北京:人民卫生出版社,2002:96-99.
[5]吴观陵.人体寄生虫学[M].北京:人民卫生出版社,2013:217-218.
[6]中华人民共和国卫生行业标准.疟原虫检测血涂片镜检法:WS/T569-2017[S].北京:中华人民共和国国家卫生和计划生育委员会,2017.
[7]赵雪蕾,李素华,牛卫东,等.2018-2020年郑州市输入性疟疾实验室诊断与复核结果分析[J].热带医学杂志,2022,22(09):1284-1287.
[8]Yin JH,Li M,Yan H,et al.Considerations on PCR-based methods formalaria diagnosis in China malaria diagnosis reference laboratorynetwork[J].Biosci Trends,2018,12(5):510-514.
[9]陈柒言,周耀武,吕全,等.消除疟疾阶段云南疟疾病例确诊时间及其影响因素分析[J].中国病原生物学杂志,2021,16(02):177-180.
[10]夏志贵,周水森,汤林华.中国消除疟疾的历程、意义、主要经验及消除后策略与展望[J].传染病信息,2022,35(01):39-45+59.


