探案丨狗咬伤3周后突发高热、头痛伴少尿
时间:2022-01-17 23:18:02 热度:37.1℃ 作者:网络
一、病史简介
患者,男性,49岁,上海人。2021-12-17入住中山医院感染病科。
主诉:发热4天。
现病史:
2021-12-13 (D0)自觉乏力,测体温37.5℃,未在意。
2021-12-14 (D1)乏力加重,Tmax39.5℃,并出现纳差、恶心,发热时头痛,无畏寒寒战、咳嗽咳痰、呕吐腹痛腹泻、尿频尿痛、皮疹关节肿痛等。社区医院查血常规未见异常,予头孢唑肟+左氧氟沙星抗感染、对乙酰氨基酚退热,仍有持续高热,且纳差明显。
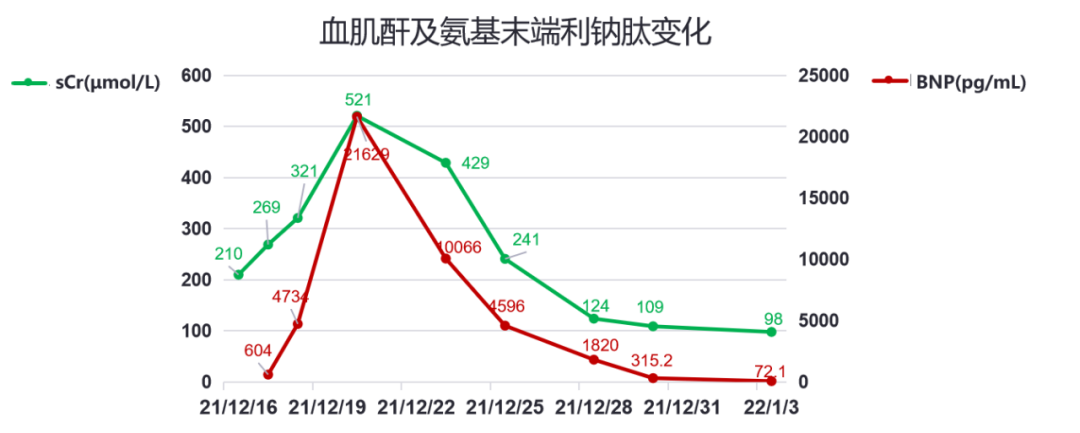
2021-12-16 (D3)至上海某医院,查血常规Hb188g/L,WBC 17.39×10^9/L,N 80%,PLT 29×10^9/L;CRP 24.7mg/L,PCT 14.191ng/mL;尿常规正常;肺炎支原体IgM(+);肝功能:ALT/AST:81/144 U/L,LDH:2104 U/L;sCR 210 μmol/L;胸部平扫CT:左肺上叶实性小结节;腹盆部增强CT:双肾饱满,双侧肾周筋膜增厚、水肿,考虑急性肾损害可能,左肾囊肿,胰腺稍饱满,腹盆腔弥漫性腹膜炎,腹盆腔积液,十二指肠降部及水平部管壁增厚。先后予磺苄西林、阿奇霉素、美罗培南抗感染,辅以地塞米松1天抗炎、升血小板、保肝保肾治疗,头痛好转,仍有发热,纳差、腹胀加重。
2021-12-17 (D4)为明确诊断和进一步治疗,转我院收入感染病科。
2021-11-20 被狗咬伤史,12-04完成第4针狂犬疫苗接种。2021-12-11有生食海鲜史。病程中,精神可,胃纳、睡眠欠佳。
既往史:发现高血压2年,血压最高180/110mmHg,近1月起服用氨氯地平5mg qd降压,未规律监测血压。否认糖尿病、冠心病、血小板减少或肾功能不全病史。
二、入院检查(2021-12-17)
【体格检查】
T:36℃ P:81次/分 R:20次/分 BP:148/99mmHg
神清,精神可,急性病容,双肺未及明显干湿啰音,心率齐,心瓣膜区未及杂音,腹部膨隆,全腹软,无压痛,手部及陈旧疤痕,双下肢轻度水肿,四肢脊柱无畸形,神经系统检查(-)。
【实验室检查】
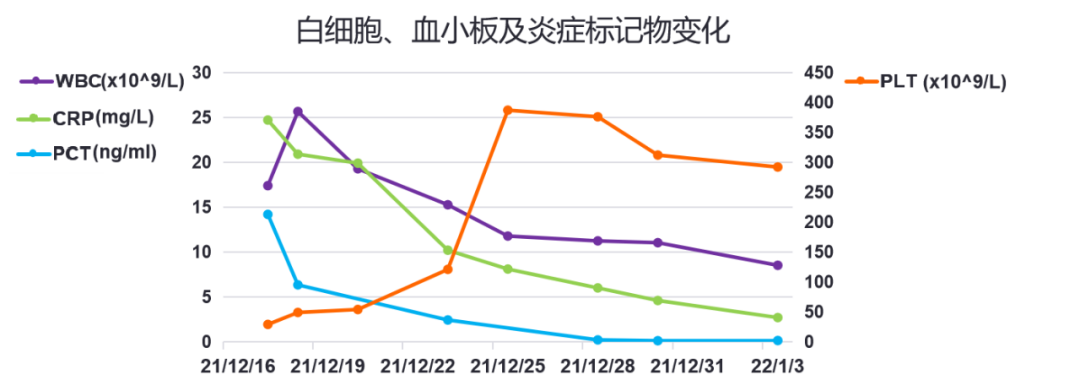
血常规:WBC 25.65×10^9/L↑,N 70.0%,HB 159g/L,PLT 49X10^9/L↓;大部分淋巴细胞形态不规则,可见扭曲,形态似异淋细胞,涂抹细胞较易见 。
炎症标志物:hsCRP 20.9mg/L↑,ESR 10mm/H,PCT 6.34ng/ml↑。
尿常规:比重 1.017,蛋白++,RBC 4-6/HP,WBC阴性。
肝功能:TB/CB 6.8/2.3μmol/L,ALT/AST 38/67↑U/L;Alb 30g/L↓;LDH 492 U/L↑。
肾功能:BUN 15.3mmol/L↑,sCr 269μmol/L↑,UREA 433μmol/L↑。
电解质:Na+ 129mmol/L↓,K + 3.7mmol/L,Cl - 99mmol/L。
出凝血功能:PT 12.7s,INR 1.08, TT 22.1s,APTT 36.9s↑,FIB265mg/dL,D二聚体:5.49mg/L↑。
T-SPOT A/B 0/0(阴性/阳性对照:0/630)。
甲状腺功能:正常。
肿瘤标志物:CEA、AFP、CA72-4、CA19-9、NSE 、SCC、Cyfra211均阴性。
【辅助检查】
心电图:正常心电图。
心超:未见异常
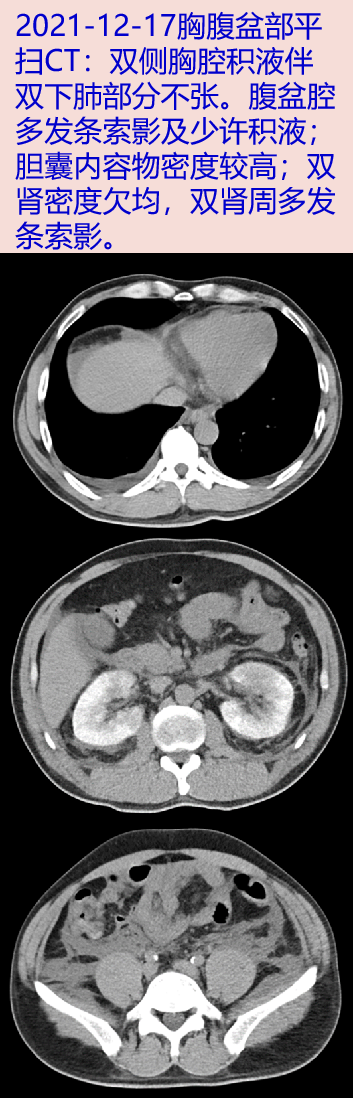
胸部CT:双侧胸腔积液伴双下肺部分不张。
腹盆部平扫CT:腹盆腔多发渗出、积液;肝右叶钙化灶;胆囊内胆汁淤积;双肾密度欠均,左肾囊性灶。
三、临床分析
病史特点:患者中年男性,急性病程,主要表现为发热、乏力、腹胀,实验室检查WBC、PCT升高、PLT减少、肾功能不全、LDH升高,CT提示腹盆腔渗出、多浆膜腔积液。多种抗菌药物治疗无效,发热原因的诊断与鉴别诊断如下:
1、感染性疾病:
自发性腹膜炎:发热、腹胀,血WBC、PCT明显升高,腹部CT提示腹盆腔弥漫渗出炎症,需考虑自发性腹膜炎等腹腔感染,应当完善血培养及腹腔穿刺引流腹水送检评估感染病原体。但患者无明确基础疾病史,病程中无明确腹痛,查体无腹部压痛/反跳痛,CRP仅轻度升高,腹膜炎可能性较小。
肾综合征出血热:急性起病,病程中有头疼,实验室检查示血小板减少、蛋白尿、肾损害,且肌酐短期内似有升高趋势,结合我国近期有较多病例报告,需考虑汉坦病毒感染所致肾综合征出血热。但患者起病前无明确疫区旅居或啮齿动物接触史,为不支持点。确诊有赖于汉坦病毒抗体及核酸检测。
其它感染性疾病:需考虑其他多种在我国可引起发热伴血小板减少的疾病,如立克次体感染、丛林斑疹伤寒、布尼亚病毒感染、钩端螺旋体病、登革热等,诊断主要依靠PCR或血清学方法明确。
狗咬伤相关感染:如巴氏杆菌、嗜二氧化碳细胞菌、厌氧菌感染,以及破伤风、狂犬病等,因患者犬咬伤至起病超过3周,及时接种了狂犬病疫苗,无相关疾病的症状,局部伤口愈合良好,以上犬伤相关感染暂时不考虑。
2、非感染性疾病:
肾小球肾炎:中年起病,有发热、多浆膜腔积液、肾损伤、蛋白尿、需考虑如ANCA相关性血管炎、抗GBM抗体肾小球肾炎、狼疮性肾炎等疾病,应关注血清ANCA、抗GMB、dsDNA等抗体结果,必要时复查滴度、完善肾穿刺活检以协助诊断。
淋巴瘤:外周血涂片见淋巴细胞形态不规则,可见扭曲,涂抹细胞较易见,血乳酸脱氢酶升高,CT影像学提示腹盆腔渗出,似有腹膜增厚,需考虑淋巴瘤等淋巴造血系统恶性肿瘤所致。可进一步完善PET-CT、腹腔积液穿刺送检脱落细胞及流式细胞术、骨髓穿刺+涂片等协助诊断。
药物性肾损害:患者自述既往体检肾功能正常,此次起病后服用对乙酰氨基酚片4-5片,不排除NSAIDS药物引起的急性间质性肾炎,但仅可能解释肾损伤,无法解释发热、血小板减少及其它异常,不首先考虑该诊断。
四、进一步检查、诊治过程和治疗反应
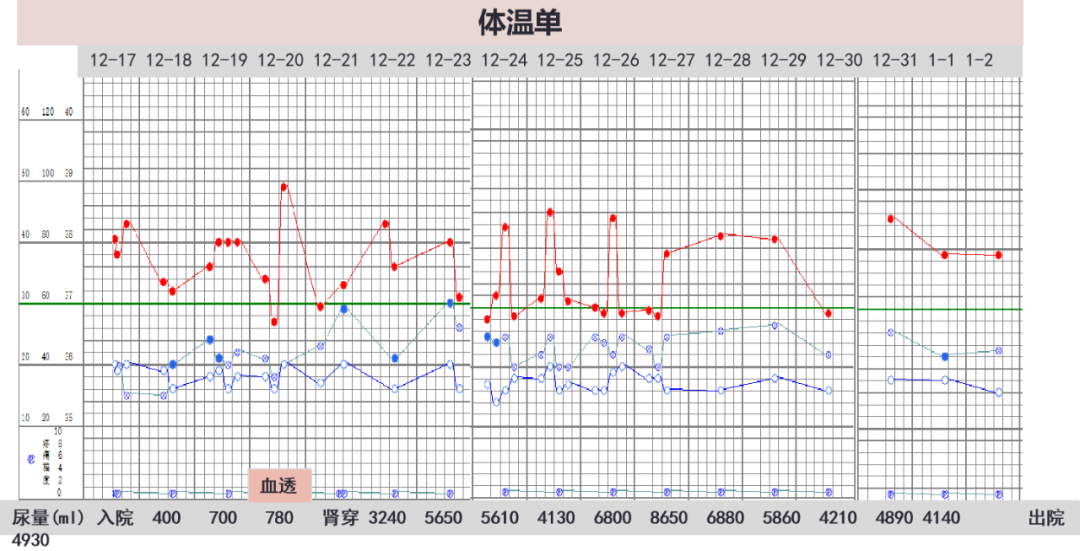
2021-12-17 (D4)予美罗培南+多西环素经验性抗感染治疗,谷胱甘肽护肾、补充白蛋白、口服补钠等治疗。当日起体温平,晚间诉腹胀,不伴腹痛、排气停止,自觉尿量较前减少(前一日1000+ml,当日仅解尿1次),嘱记录24小时尿量。
2021-12-18 (D5)下午,体温平,腹胀严重,有少量排气、解便,诉当日未解,BP136/78mmHg。急查腹盆CT:腹盆腔广泛渗出伴积液较前稍进展,未见明确肠梗阻及消化道穿孔;双肾密度增高(增强检查后改变,不除外双肾排泄功能损伤)。复查血:WBC 19.27×10^9/L↑,N 58.0%,PLT 54X10^9/L↓; hsCRP 19.9mg/L↑ ;sCr 321μmol/L↑。予托拉塞米20mg利尿,当日24小时尿量400ml。肾内科会诊考虑AKI,建议追踪自身抗体、免疫固定电泳等结果,完善肾脏+肾动静脉彩超、24小时蛋白尿检测,继续抗氧化、利尿等治疗,必要时急诊透析。当晚ANA 、EBA、ANCA、抗GBM抗体、免疫固定电泳回报均阴性。
2021-12-19 (D6)仍有腹胀,伴胸闷,HR90bpm,律齐,RR20bpm,BP135/85mmHg,SpO2% 99%,加强静脉利尿后24小时尿量共700ml(每日尿量见后图体温单)。
2021-12-20 (D7)胡必杰教授查房,结合患者有高热、血小板减少、少尿和急性肾功能不全,虽然无出血等表现,考虑不典型的肾综合征出血热可能,急查汉坦病毒IgM、IgG、RNA检测;急性肾损伤,予床旁急诊血液透析1次,BP130-150/85-95mmHg。
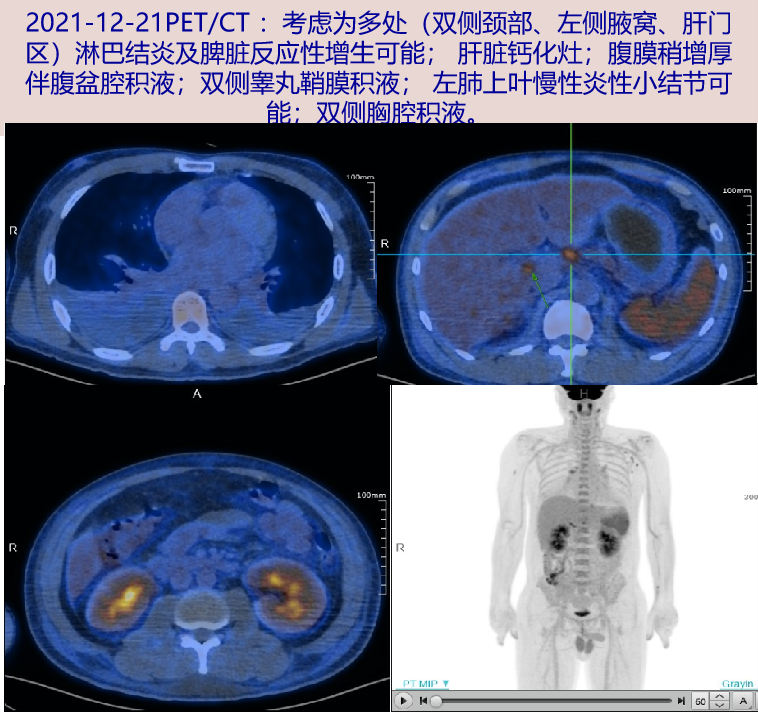
2021-12-21 (D8)行 PET/CT:多处淋巴结炎及脾脏反应性增生可能;腹膜稍增厚伴腹盆腔积液;双侧睾丸鞘膜积液;双侧胸腔积液。
2021-12-22 (D9)肾脏超声:双肾形态饱满伴皮质回声稍增高,考虑急性改变可能。行右肾穿刺活检术。当晚第三方检验流行性出血热病毒(汉坦病毒)IgG、IgM、RNA回报阳性。予传报并依据要求抽血送上海市疾病预防与控制中心复核。血微生物DNA-mNGS(12-20送检)回报阴性。静脉利尿后,24小时尿量增加至3240ml,进入多尿期。
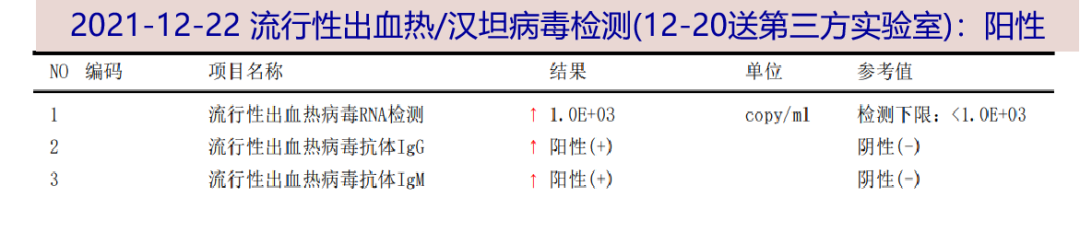
2021-12-23 (D10)考虑肾综合征出血热诊断明确。补充询问病史,患者否认啮齿动物接触、畜牧、野营史,否认身边亲友同事发病。复查WBC 11.78×10^9/L↑,N 60.0%,PLT 387X10^9/L;hsCRP 8.1mg/L↑;sCr 429μmol/L↑;Na138mmol/L;BNP 10066pg/ml↑。予停抗生素,继续护肾、碱化尿液,24小时尿量共5650ml。
2021-12-24 (D11)腹胀及胸闷较前好转,下肢水肿略消退。肾穿刺病理回报:急性肾小管坏死。上海市CDC回报:流行性出血热病毒(汉坦病毒)IgM和RNA阳性,IgG阴性。
12-27 (D14)尿量最多,达8650ml/日,胸闷、腹胀、下肢水肿完全缓解,继续谷胱甘肽、补钾治疗,密切监测肾功能及电解质。此后尿量逐渐恢复至4200-4900ml/日。
2022-01-03 (D21)随访血WBC 9×10^9/L,PLT 326X10^9/L; hsCRP 1.1mg/L;PCT0.1ng/ml;sCr 98μmol/L;BNP 72.1pg/ml。病情稳定,予以出院。


出院后随访:
2022-01-10 (D28)电话回访:患者体温平,未有胸闷等不适,尿量逐渐恢复至每日2500-3000ml。
五、最后诊断与诊断依据
最后诊断:
肾综合征出血热(HFRS):中型诊断依据:
患者中年男性,急性起病,表现为高热、乏力、头疼、继发于少尿的腹胀、水肿,无眼眶痛、腰痛、醉酒貌、出血或低血压休克等表现,起病4天后体温转平,起病5天出现少尿,起病9天出现多尿,3周后尿量逐渐恢复。实验室检查示血小板减少、白细胞及CRP、PCT升高、肾功能损害(蛋白尿、血尿素氮、肌酐、尿酸升高)。肾脏穿刺活检示急性肾小管坏死。血汉坦病毒IgG、IgM、RNA阳性。经对症支持治疗,体温平,白细胞、血小板、炎症标记物、肾功能恢复正常。根据《肾综合征出血热防治专家共识》,肾综合征出血热诊断明确,临床分型为中型。
六、经验与体会
肾综合征出血热(hemorrhagic fever with renal syndrome, HFRS)由布尼亚病毒科汉坦病毒属病毒感染所致,也称作流行性出血热、出血性肾性肾炎、韩国出血热和流行性肾病等。医学上重要的汉坦病毒由鼠科与仓鼠科啮齿动物携带,人类通过吸入动物分泌物、尿液、粪便的气溶胶,或直接接触排泄物感染。目前,我国年发病率在世界上最高,每年报告HFRS病例约16,000-100,000例,流行的汉坦病毒主要有汉滩病毒(HTNV)和汉城病毒(SEOV),由两种病毒的自然宿主决定。汉滩病毒的宿主主要是黑线姬鼠,汉城病毒的宿主主要是褐家鼠。除HFRS外,另一类由新世界汉坦病毒引起的重症疾病是汉坦病毒心肺综合征(HCPS)。
HFRS的典型临床表现主要特征为发热、出血、低血压和肾损伤,典型病程经过发热期、低血压休克期、少尿期、多尿期和恢复期五期。需要注意的是,不同患者之间的表现相差悬殊,诊断并不需要所有症状或病期符合。如在本例中,病初有头疼、水肿,而无眼眶痛、腰痛、醉酒貌、出血或低血压休克等表现。对于仅存在部分症状或异常的患者,也应当警惕HFRS,以避免漏诊和延误诊断。据报告,我国HFRS病例每年病死率波动于0.60%~13.97%,及时诊断可以减少不必要的抗生素使用、缩短住院时间、降低死亡率。
诊断首选血清学方法。症状明显时,患者体内均已出现汉坦病毒IgM抗体,并且多数会存在IgG抗体。虽然诊断不需要高精尖技术,但是要求临床医生扎实的基本功和缜密的临床思维。通常来说,不需要肾活检,但若患者临床病程非典型,则可能需要肾活检以明确。HFRS的肾脏病理常见急性肾小管间质肾炎,炎症浸润主要由单核细胞、CD8淋巴细胞和中性粒细胞组成。本例穿刺病理提示急性肾小管坏死,同样符合HFRS病理改变。此外,本例初期进行了病原学二代测序,但由于常规开展的是DNA-mNGS,故得到阴性结果,提示在临床工作中,应当适时进行RNA-mNGS检测,以避免RNA病毒感染的漏诊。
治疗上,汉坦病毒感染尚无特效抗病毒药,发病早期可选用利巴韦林抗病毒治疗。治疗主要为监护、液体复苏、对症支持性治疗,包括止痛、补充血小板、少尿期利尿等,以及对符合适应症者进行血液净化。由于NSAIDS可能导致AKI,应当避免此类药物使用。多数接受了合理治疗的患者可以完全康复,小部分遗留有蛋白尿和高血压。令人欣慰的是,本例在明确诊断后,立即停用广谱抗生素,通过积极支持治疗,最终得以快速康复。
[1] 中华预防医学会感染性疾病防控分会, 中华医学会感染病学分会. 肾综合征出血热防治专家共识[J]. 中华传染病杂志, 2021, 39(5):9.
[2] Zhang S, Wang S, Yin W, et al. Epidemic characteristics of hemorrhagic fever with renal syndrome in China, 2006-2012[J]. BMC Infect Dis, 2014,14:384.
[3] Zhang R, Mao Z, Yang J, et al. The changing epidemiology of hemorrhagic fever with renal syndrome in Southeastern China during 1963-2020: A retrospective analysis of surveillance data[J]. PLoS Negl Trop Dis, 2021,15(8):e9673.
[4] Brocato R L, Hooper J W. Progress on the Prevention and Treatment of Hantavirus Disease[J]. Viruses, 2019,11(7):610.


