临床研究|肝硬化自发性脾肾分流治疗后再出血及5年生存率的影响因素分析
时间:2024-08-13 14:00:23 热度:37.1℃ 作者:网络
食管胃底静脉曲张破裂出血是肝硬化门静脉高压患者的严重并发症,其年发病率为10%~15%,且消化道出血后院内病死率可高达10%。自发性门体分流是肝硬化门静脉高压的常见现象,约占总发病例数的60%。自发性脾肾分流(SSRS)是自发性门体分流的类型之一,在肝硬化患者中的发病率为10.5%~21.0%,其对肝体积和肝硬化患者长期生存有影响。肝静脉压力梯度(HVPG)是目前门静脉高压分层及风险评估的可靠指标,然而,其技术难度大、费用高且具有侵入性。此外,为了排除偶然结果,还需要进行重复测试。因此,临床需要一项简单、价格合理且侵入性小的辅助诊断指标。脾肾分流直径是指分流支的直径,通过现有的CT等影像学检查进行测量,在预测肝硬化合并门体分流患者预后方面具有重要意义。
本研究回顾性分析了肝硬化合并SSRS患者的病例资料,并通过对此类患者进行至少5年的观察随访,探讨了首次治疗后再出血和预后的影响因素,旨在为临床提供循证医学证据。
1资料与方法
1.1 研究对象
选取2014年6月—2018年6月复旦大学附属中山医院及厦门分院收治的肝硬化食管胃底静脉曲张破裂出血合并SSRS患者。纳入标准:(1)病例资料完整;(2)患者入院前未行胃镜下、介入和手术等肝硬化并发症的相关治疗;(3)参照《肝硬化门静脉高压食管胃静脉曲张出血的防治指南》,于复旦大学附属中山医院及厦门分院接受规范性治疗,且除终点事件死亡外,获得5年及以上随访结果。排除标准:(1)孕妇;(2)合并恶性肿瘤的患者;(3)合并多系统疾病的患者,如终末期肾脏疾病、血液系统疾病;(4)既往有介入或分流手术史。将随访过程中,首次治疗后再次消化道出血的患者纳入再出血组,随访终点未出现消化道出血的患者纳入未再出血组。
1.2 研究方法
入选患者行螺旋CT诊断自发性门静脉分流,检查前15 min饮水约800 mL。应用GE Revolution 256排螺旋CT和Toshiba Aquilion ONE CT扫描仪,扫描范围为膈顶至髂嵴水平,每例患者均行肝动脉期、门静脉期、平衡期3期肝脏动态增强CT扫描。应用高压注射器经前臂静脉给药对比剂碘克沙醇(碘浓度270 mg/mL)约100 mL,注射速度约4.0 mL/s。采用sureStart对比剂跟踪技术,设置监测感兴趣区为膈顶水平至髂瘠水平,当CT值达到180 HU后12 s自动触发动脉期扫描,门静脉期扫描于动脉期结束后45 s开始,肝实质扫描于门静脉期结束后30 s开始。本研究在门静脉期的重组图像上进行分析。在冠状面中,辨认脾静脉、左肾静脉的起源和汇合处,诊断为SSRS时,在最狭窄处测量直径,即为脾肾分流直径。门静脉直径在脾静脉和肠系膜上静脉汇合处以上2 cm测量,脾静脉直径在脾静脉和肠系膜上静脉汇合处以上2 cm测量,肠系膜上静脉直径在脾静脉和肠系膜上静脉汇合处以下2 cm测量。由2名医师独立测量门静脉、脾静脉、脾肾分流静脉、肠系膜上静脉直径及诊断有无门静脉血栓,其中1名医师间隔1周重复测量。
利用多普勒超声和FibroScan协助诊断肝硬化程度,并通过多普勒超声评估有无腹水及腹水严重程度:轻度腹水深度<3 cm;中度腹水深度3~10 cm;重度腹水深度≥10 cm。无痛电子胃镜检查判断食管胃底静脉曲张程度,必要时食管静脉套扎及胃底曲张静脉组织胶注射。介入治疗的方式分为经颈静脉肝内门体分流术(TIPS)、脾静脉栓塞与分流栓塞等。手术治疗包括脾切除术和肝移植术。收集患者年龄、性别、肝硬化病因等一般资料,血常规、肝功能、凝血功能和炎症指标等生化指标,以及影像学检查结果。
根据随访时间的长短,将初次就诊后3个月内定义为短期随访,初次就诊后3个月~5年定义为长期随访。
2结果
2.1 一般资料
入组患者共95例,男63例,女32例,年龄26~85岁。肝硬化的病因包括:乙型肝炎52例(54.7%)、丙型肝炎1例(1.1%)、酒精性8例(8.4%)、药物性1例(1.1%)、自身免疫性肝病7例(7.4%)、血吸虫7例(7.4%)、隐源性12例(12.6%)、乙型肝炎合并血吸虫7例(7.4%)。随访5年,入组患者消化道再出血0~6次,平均1.28人次。
完成HVPG检测患者占24.2%(23/95),中位HVPG为16(12~20)mmHg。脾肾分流直径1.2~10.9 mm,中位直径3.7(2.4~5.6)mm;中位门静脉直径14.9(13.0~16.9)mm;中位肠系膜上静脉直径11.7(9.8~13.3)mm。脾肾分流直径与门静脉直径存在线性相关(rs=-0.211,P=0.040),而与脾静脉直径(rs=-0.030,P=0.777)、肠系膜上静脉直径(rs=0.089,P=0.398)、HVPG(rs=0.179,P=0.132)则无线性关系。
再出血组患者27例,未再出血组患者68例。两组患者基线资料比较,白细胞、HVPG、门静脉直径、脾肾分流直径差异均有统计学意义(P值均<0.05)(表1)。
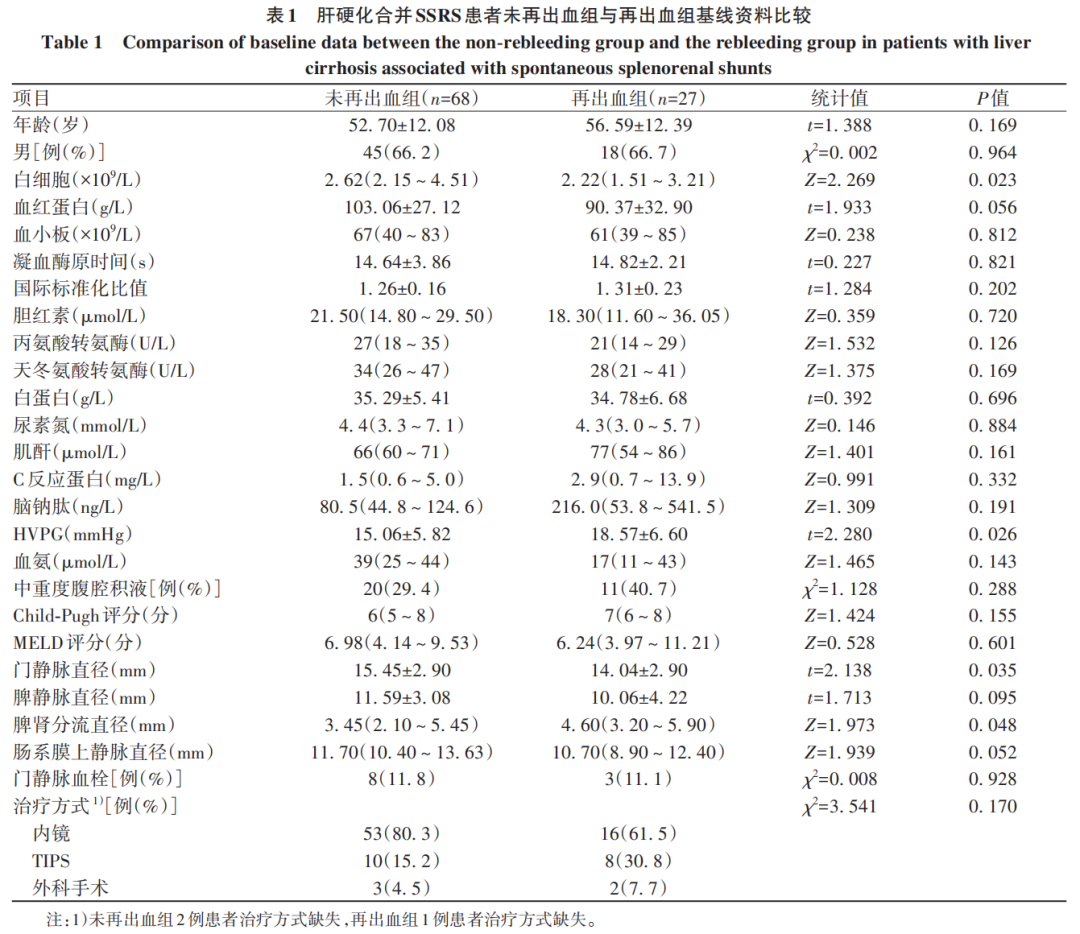
2.2 肝硬化合并SSRS患者消化道再出血的影响因素分析
92例(96.8%)患者完成胃镜检查,其中孤立性胃底静脉曲张10例(10.9%),食管胃底静脉曲张76例(82.6%),单纯食管静脉曲张6例(6.5%)。Cox单因素分析结果显示,HVPG(RR=1.088,P=0.010)和脾肾分流直径(RR=1.176,P=0.045)是消化道再出血的危险因素,而脾静脉直径(RR=0.896,P=0.049)和肠系膜上静脉直径(RR=0.823,P=0.004)是消化道再出血的保护因素(表2)。进一步行Cox多因素分析显示,脾肾分流直径(RR=1.173,95%CI:1.001~1.374,P=0.048)和肠系膜上静脉直径(RR=0.844,95%CI:0.746~0.956,P=0.007)是消化道再出血的独立影响因素。
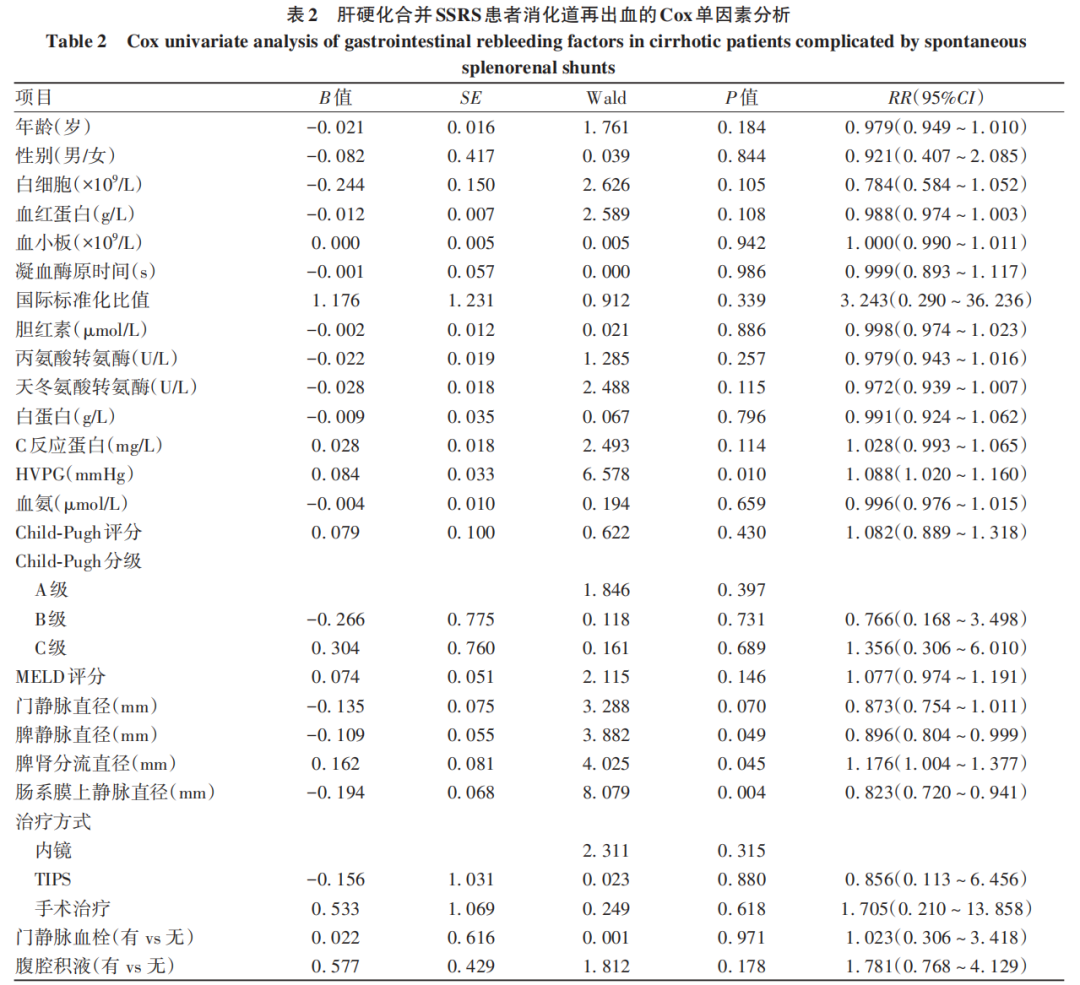
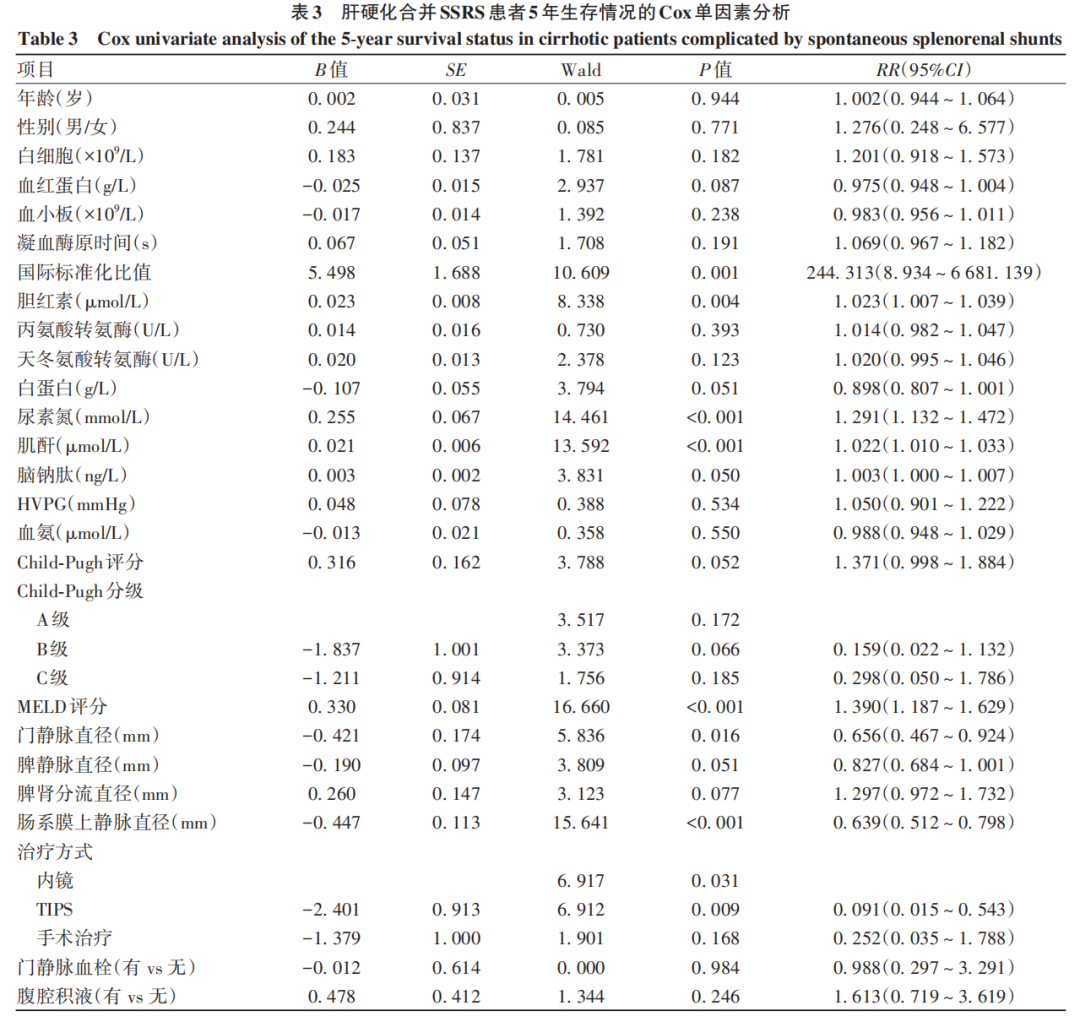
2.3 肝硬化合并SSRS患者5年生存率的影响因素分析
本研究纳入患者的5年累积生存率为92.6%。Cox单因素分析结果显示,TIPS(RR=0.091,P=0.009)、门静脉直径(RR=0.656,P=0.016)和肠系膜上静脉直径(RR=0.639,P<0.001)是5年生存率的保护因素,而MELD评分(RR=1.390,P<0.001)、国际标准化比值(RR=244.313,P=0.001)、胆红素(RR=1.023,P=0.004)、尿素氮(RR=1.291,P<0.001)及肌酐(RR=1.022,P<0.001)是5年生存率的危险因素(表3)。Cox多因素分析结果显示,胆红素(RR=1.028,95%CI:1.010~1.046,P=0.002)和尿素氮(RR=1.347,95%CI:1.116~1.625,P=0.002)是5年生存率的独立危险因素。
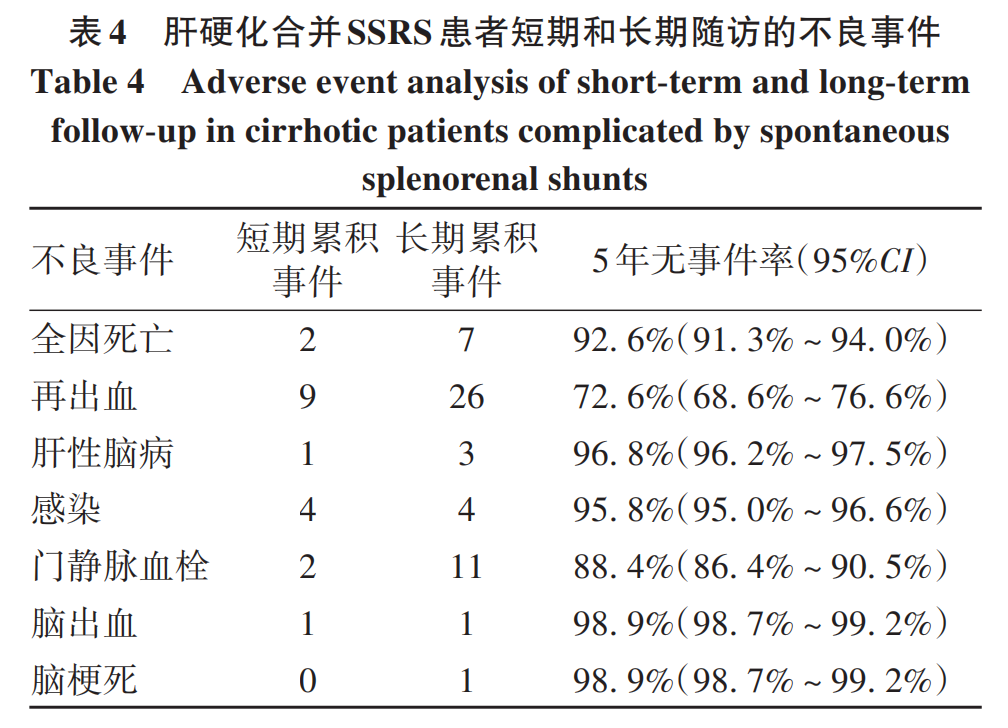
2.4 短期和长期随访过程中的不良事件
本研究中感染和脑出血均发生在治疗后3个月内。治疗后5年内消化道再出血发生率为27.4%,门静脉血栓发生率为11.6%,感染发生率为4.2%,脑出血发生率为1.1%,脑梗死发生率为1.1%。其中1例患者行肝移植和脾动脉栓塞5个月后门静脉血栓形成,6个月后出现脑梗死,8个月后消化道再次出血。随访过程中不良事件如表4所示。
3讨论
脾肾分流指的是肾脏脂肪囊静脉与位于胰腺后结缔组织膜中的脾静脉从属静脉之间的吻合区域。肝硬化致门静脉压力增加时,胚胎期的血管残留可能会重新开放,形成SSRS。国内学者认为SSRS能降低门静脉高压性胃病的发生率和缓解门静脉高压性胃病的严重程度。目前,关于SSRS的临床研究较为有限。本研究对肝硬化合并SSRS患者消化道再出血和5年生存率的影响因素进行了分析。结果发现,SSRS与消化道再出血密切相关,同时也与5年生存率有关。
本研究观察到再出血组较未再出血组的脾肾分流直径显著增大,而门静脉直径显著减小;脾肾分流直径与门静脉直径呈负相关(rs =-0.211,P=0.040)。这可能是由于脾肾分流分担门静脉压力,导致门静脉直径减小,门静脉血流速度减慢,肝脏循环血流降低,甚至形成门静脉血栓,肝性脑病和终末期肝病进展。本研究还发现脾肾分流直径是肝硬化合并SSRS患者消化道再出血的危险因素。脾肾分流不仅导致脾脏体积增大,造成血小板数量减少和功能障碍,还使得胃肠道对肝素样生长因子的摄取增加,影响胃肠道黏膜修复,这些都增加了消化道再出血风险。国外学者指出分流并不能缓解食管胃底静脉曲张的形成与加重,大面积的SSRS会导致肝功能进行性障碍。Child-Pugh评分是肝硬化患者肝储备功能及预后最常用的评估系统。SSRS患者通常伴随着更高的Child-Pugh评分和MELD评分。研究表明,脾肾分流直径与门静脉直径的比值和Child-Pugh评分呈正相关,该比值增大与肝性脑病风险增加有关。小的脾肾分流(8 mm vs 10 mm)既可以缓解门静脉压力,同时又可降低肝性脑病的发病率,故有学者建议在MELD评分中加入脾肾分流直径,以更好地评估预后。
此外,本研究发现尿素氮和胆红素是肝硬化合并SSRS患者5年生存率的独立危险因素,提示肝功能和肾功能对此类患者的预后起着重要作用。有研究表明,胆红素是预测肝硬化门静脉高压患者消化道出血和预后的关键因素。尿素氮升高的原因可能是门静脉高压导致肠淤血,肝硬化造成肝脏解毒能力下降,细菌过度生长和脂多糖合成增加,并通过侧支循环逃逸出肝脏,最终导致内毒素血症,而内毒素以多种方式诱导肾损伤。高尿素氮和胆红素水平反映了肝功能恶化和代谢能力下降,后者增加了患者死亡风险。故在此类患者的管理中,应该特别关注尿素氮和胆红素,并及时干预以改善预后。
内镜治疗和TIPS是肝硬化食管胃底静脉曲张破裂出血最为常用的治疗和预防手段。大的分流直径会增加内镜治疗的异位栓塞风险,故初诊时多采用CT血管造影观察是否存在分流以及分流直径的大小,以避免异位栓塞等并发症。球囊阻塞下逆行曲张静脉栓塞术作为暂时性闭塞分流道的一种方式,可降低异位栓塞和消化道再出血风险。一项中位随访时间为24.5个月的研究显示,接受TIPS治疗的肝硬化合并食管胃底静脉曲张患者的全因死亡率(23.2%)低于接受内镜治疗患者的全因死亡率(25.2%)。尽管本研究发现TIPS相对于内镜治疗在5年生存率方面具有保护性作用,但临床中也要考虑到TIPS治疗后发生肝性脑病的高风险。脾静脉栓塞对大的脾肾分流直径患者而言,是预防肝性脑病的可行方案。现有研究提供了肝移植在肝硬化伴大脾肾分流患者中的经验。SSRS对失代偿期肝硬化患者肝移植术后的生存结局存在影响,早期栓塞分流支可以降低肝移植术后急性肾功能不全的发生率。
综上所述,本研究为了解肝硬化合并SSRS患者的预后提供了重要的循证医学证据。建议对所有入院肝硬化患者行CT筛查,如患者存在脾肾分流,建议定期随访观察分流支直径的变化。在未来的研究中,需要进一步探讨SSRS的发病机制、治疗策略以及预后评估方法,以期为肝硬化合并SSRS患者制订个体化治疗方案,改善短期及长期不良事件的发生率,提高患者的5年生存率。
全文下载
https://www.lcgdbzz.org/cn/article/doi/10.12449/JCH240715



