谵妄综合征:“兴奋致死”的背后!
时间:2024-08-09 19:00:58 热度:37.1℃ 作者:网络
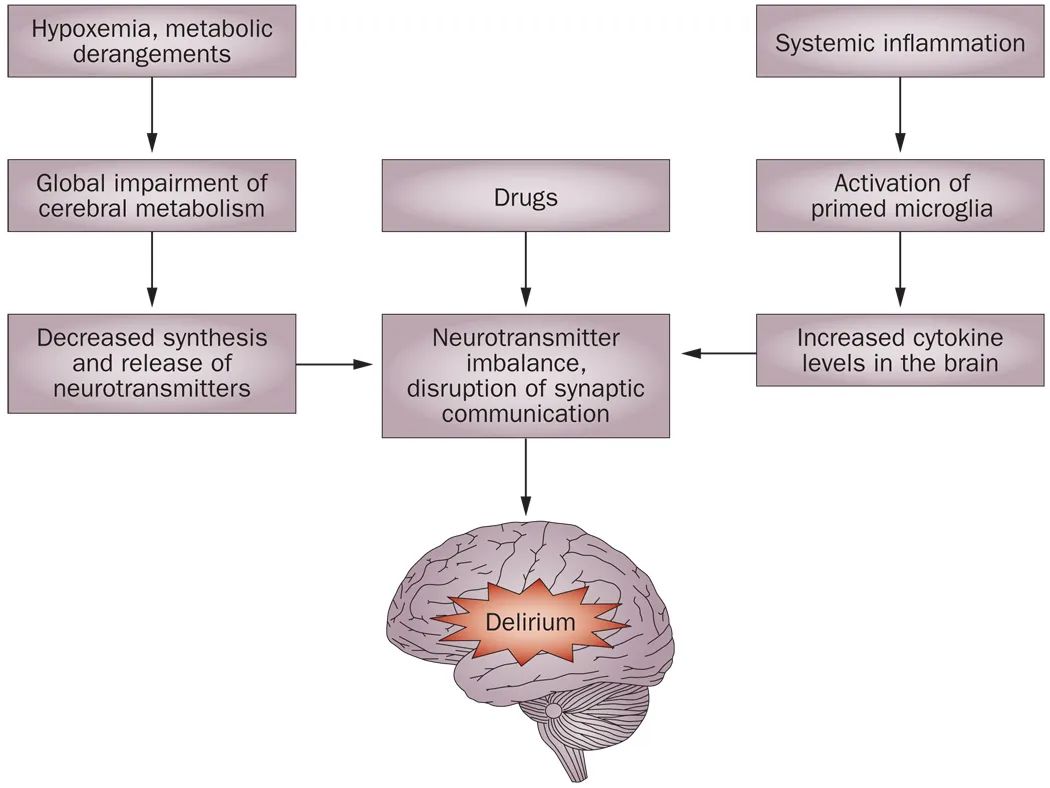
论坛导读:谵妄综合征(delirium syndrome)是一组以注意力、意识和认知的急性变化为特征的疾病,由无法用预先存在的神经认知障碍更好地解释的医学疾病引起。谵妄的多种诱发因素(例如,先存的认知障碍)和促发因素(例如,尿路感染)已有描述,大多数患者两种类型都有。因为谵妄的病因涉及多种因素,所以可能有几种神经生物学过程促成谵妄的发病机制,包括神经炎症、脑血管功能障碍、脑代谢改变、神经递质失衡和神经元网络连接受损。精神障碍的诊断和统计手册,第5版(DSM-5)是最常用的诊断系统,在此基础上进行参考标准诊断,尽管由于在许多情况下使用DSM-5不切实际,已经开发了许多其他谵妄筛查工具。谵妄的药物治疗(如抗精神病药物)常常无效,反映了对病理生理学理解的实质性不足。目前,最好的管理策略是多领域干预,重点是治疗突发疾病、药物审查、管理痛苦、减轻并发症以及保持对环境问题的关注。谵妄检测、治疗和预防策略的有效实施仍然是全球医疗保健组织面临的主要挑战。
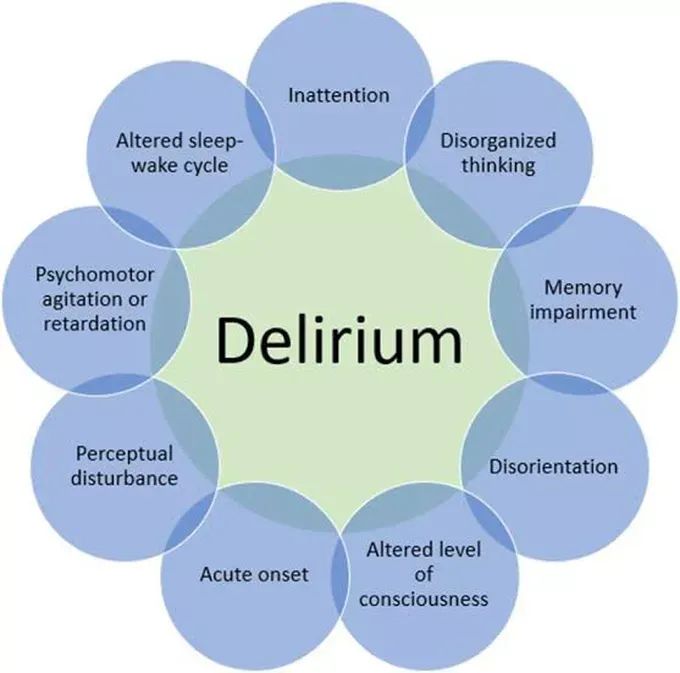
“谵妄(delirium)”一词来源于拉丁语delirare,意思是“走出沟外”,即偏离直线,精神错乱。谵妄是一种严重的神经精神综合征,以注意力和其他认知方面的缺陷急性发作为特征。患者也经常有觉醒改变,从接近昏迷水平的反应性降低到过度警觉和严重激动。他们也可能经历非常痛苦的精神病症状,包括妄想和幻觉,以及情绪改变。谵妄的特征往往在出现和严重程度上有所波动。谵妄与患者和护理人员的巨大痛苦有关。兴奋性谵妄综合征(Excited delirium syndrome,ExDS)是一种有争议和有争议的诊断,涉及精神状态改变,激动,并经常滥用物质。证据表明ExDS是一种独特的死亡原因,不管是否有约束,或者当一个被约束和激动的人死亡时使用的标签,这种标签错误地将注意力从约束在解释死亡中的作用上转移开。
谵妄以注意力、整体认知和意识觉醒/水平的急剧变化为特征,被认为是由关键大脑网络的病理生理学破坏引起的。它在异质人群中表现为一系列临床特征。除了谵妄可能给患者、护理者和亲属带来的痛苦和产生的医疗保健费用外,谵妄还与不良后果有关,包括突发或加速痴呆、住院和死亡。谵妄综合征背后的多因素病理生理学机制在很大程度上仍然是假设的。
谵妄的临床表现多种多样,但可以根据精神运动行为大致分为三种亚型——活动减少型、活动过度型和混合型。过度活跃性谵妄患者表现出坐立不安、激动和高度警惕的特征,并经常出现幻觉和妄想。相比之下,活动性低的谵妄患者表现为嗜睡和镇静,对询问反应缓慢,几乎没有自发运动。活动减少型最常见于老年患者,这些患者经常被忽视或误诊为抑郁症或某种形式的痴呆症。混合性谵妄的患者表现出多动和少动的特征。有人认为,每种谵妄亚型可由不同的病理生理机制引起,并且每种可能具有不同的预后。术后谵妄可在术后第一天或第二天发生,但这种情况经常是活动减少的,因此可能会被忽视。谵妄在ICU很难识别,因为标准的注意力认知测试通常不能在这种情况下使用,因为患者被插管并且不能口头回答问题。但是,在这种情况下,可以使用替代策略进行测试。谵妄核心特征是注意力不集中和整体认知功能障碍。
临床经验和最近的研究表明,谵妄可以成为慢性或导致永久性后遗症。在老年人中,谵妄可以引发或成为一系列事件的关键组成部分,这些事件导致功能下降、丧失独立性、住院治疗,并最终导致死亡。谵妄影响了大约14-56%的住院老年患者。谵妄的病因多样且多因素,通常反映急性内科疾病、医学并发症或药物中毒的病理生理学后果。谵妄的表现多种多样,因此经常被漏诊和误诊。目前,谵妄的诊断是基于临床的,并取决于某些特征的存在或不存在。谵妄的管理策略集中于预防和症状管理。
谵妄由多种潜在原因引发,包括急性内科疾病、药物使用或停药、外伤或手术。大多数原因起源于脑外,但也认识到主要神经原因引起的谵妄,如中风。谵妄的持续时间是可变的,大多数发作持续几天,但在多达20%的个体中,发作持续数周或数月。历史上,各种术语被用来指在医学疾病背景下发生的急性、全球性精神功能障碍,包括脑病、急性脑衰竭、急性精神混乱状态和器质性脑综合征。缺乏一致的术语对研究产生了负面影响,尽管谵妄和脑病的临床特征明显重叠,但这两种综合征的文献几乎完全分离。谵妄被定义为以标准诊断系统定义的特征组合为特征的临床状态,如精神障碍的诊断和统计手册,第5版(DSM-5)。急性脑病不是一种临床综合征;相反,它被定义为一种快速发展(通常在几小时至几天内),弥漫性病理生物学过程,可能表现为谵妄,或在意识水平严重下降的情况下,表现为昏迷。因此,急性脑病是指谵妄背后的大脑障碍。有提出术语“谵妄障碍”包括谵妄的临床表型和潜在的脑病。
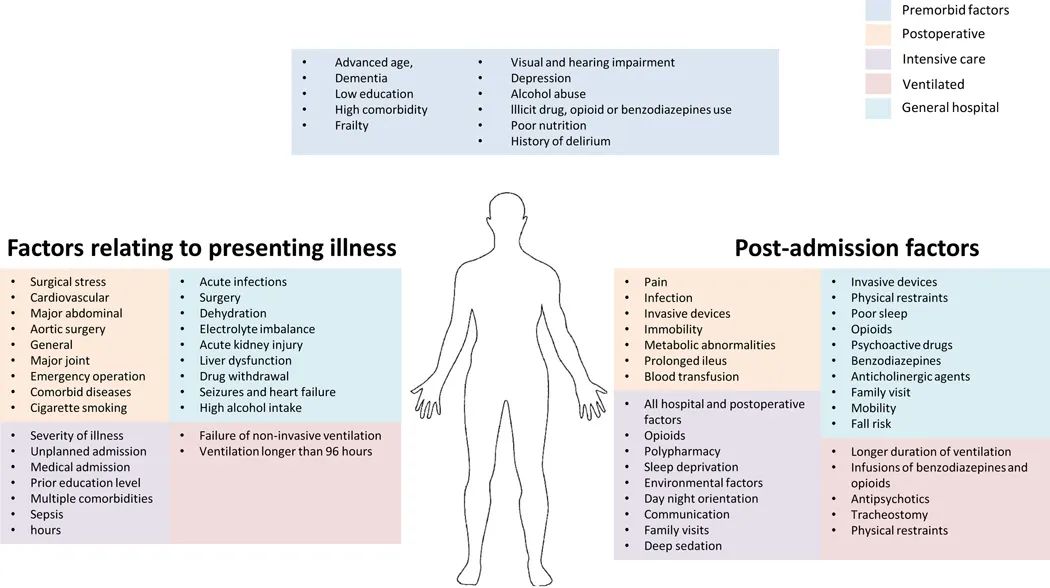
谵妄的风险由诱发风险因素(即患者的背景特征)和诱发风险因素(即急性损伤、损伤或药物)决定。谵妄的诱发风险因素包括年龄增长、认知障碍、虚弱、共病(包括心血管和肾脏疾病)、抑郁或其他精神疾病、饮酒、营养不良以及视觉和听觉障碍。总风险取决于每个个体中风险因素的数量,如果适用,还取决于其严重性;例如,通常包含许多风险因素的虚弱与谵妄风险密切相关,而认知障碍的程度与谵妄风险呈强线性相关。此外,神经影像学研究表明,在脑萎缩和/或白质疾病严重的个体中,谵妄的风险可能更高。遗传学研究还没有发现与谵妄风险相关的一致的候选基因,但是目前这些研究很少。谵妄是一种主要的破坏性和普遍的非典型症状,可以被认为是一种老年综合征。它包括一系列神经精神症状,并代表对一种或多种应激物反应的脑功能紊乱。
30-40%的谵妄病例是可以预防的,预防是最大限度地减少谵妄及其不良后果的最有效策略。通常应避免使用苯二氮卓类或抗胆碱能类药物以及其他已知的谵妄诱因。此外,苯二氮卓或酒精戒断是一种常见的可预防的谵妄原因。非药物急性治疗策略非药物策略是所有谵妄患者的一线治疗。可用的非药理学方法包括重新定位和行为干预。护理人员应使用明确的说明,并经常与患者进行眼神交流。感官损伤,如视力和听力损失,应通过使用眼镜或助听器等设备来减少。应该避免身体约束,因为它们会导致活动能力下降、焦虑增加、受伤风险增加和谵妄时间延长。其他环境干预措施包括限制房间和工作人员的变化,提供安静的病人护理环境,晚上使用低强度照明。一个最小噪音的环境可以让你在晚上有一段不受干扰的睡眠时间,这对于治疗谵妄是至关重要的。只有有限数量的试验研究了认知、情绪和环境干预对谵妄的疗效,但基于临床经验、常识和无副作用,此类支持措施的使用已成为标准实践。
非药物多组分方法的一级预防被广泛认为是治疗谵妄最有效的策略。最著名的方法是医院老年人生活方案 (HELP),这是一项多成分干预战略,包括重新定向、治疗活动、减少精神药物的使用和剂量、早期动员、促进睡眠、保持充足的水分和营养以及提供视觉和听觉适应。该计划已被证明在不同的环境中是有效的,应该由一个熟练的跨学科团队在护理人员或训练有素的志愿者的协助下实施。
最近的研究检查了药理学策略在预防谵妄中的作用。首先选择使用的药物应考虑患者的神经系统并发症。特别是,患有痴呆和叠加的多动性谵妄而无活动性心脏病和帕金森综合征的患者可以用喹硫平或氯氮平治疗,以最小化锥体外系症状和吞咽困难。不同的是,一个伴有痴呆和癫痫的多动性谵妄患者可以用抗癫痫药物治疗。
氟哌啶醇已被证明可降低一小部分接受手术患者的谵妄发生率。这种发病率的降低在一项更大的研究中没有得到统计学上的证实,但氟哌啶醇确实降低了一些患者谵妄的严重程度和持续时间以及住院时间,而没有引起明显的副作用。由于方法的限制和样本量小,这些结果需要在氟哌啶醇被推荐用于常规预防前得到证实。一般来说,抗精神病药是治疗急性激越的优选药物。氟哌啶醇是在这种情况下最广泛使用的精神安定药,这种药物的有效性已在随机对照临床试验中得到证实。这种药物还具有可以肠胃外给药的优点。然而,与非典型抗精神病药物相比,氟哌啶醇与锥体外系副作用和急性张力障碍的发生率更高。一些非典型抗精神病药物(例如利培酮、奥氮平和喹硫平)已在临床上用于治疗谵妄患者的激越症状,对照试验显示其疗效至少与氟哌啶醇相当。然而,没有数据表明一种抗精神病药物比另一种有任何可证实的优势。此外,抗精神病药物,包括非典型药物和注射用氟哌啶醇,会增加老年痴呆患者中风的风险,并可导致QT间期延长。
谵妄的其他潜在治疗方法包括胆碱酯酶抑制剂(如多奈哌齐)和5-HT受体拮抗剂(如曲唑酮)。几个病例报告和一项开放性研究表明,胆碱酯酶抑制剂在治疗谵妄方面取得了令人鼓舞的结果,但在做出任何明确的建议之前,需要对这些药物在急性医疗和重症监护人群中的应用以及与抗精神病药物的联合应用进行额外的随机对照研究。不建议将苯二氮卓类药物作为治疗谵妄的一线药物,因为它们通常会加剧精神状态变化并导致过度睡眠。
考虑到谵妄相关的死亡风险增加,为了提供一些预后信息,医生应该能够识别谵妄高危的早期患者。谵妄的药物治疗应考虑到患者先前存在的临床疾病,根据所用药物的毒性实现治疗的心理规划。这种方法可以更好地解决谵妄,减少抗精神病药物的副作用,特别是对心脏和呼吸系统的副作用。


参考文献
Wilson JE, Mart MF, Cunningham C, Shehabi Y, Girard TD, MacLullich AMJ, Slooter AJC, Ely EW. Delirium. Nat Rev Dis Primers. 2020 Nov 12;6(1):90. doi: 10.1038/s41572-020-00223-4. Erratum in: Nat Rev Dis Primers. 2020 Dec 1;6(1):94. doi: 10.1038/s41572-020-00236-z.
Fong TG, Tulebaev SR, Inouye SK. Delirium in elderly adults: diagnosis, prevention and treatment. Nat Rev Neurol. 2009 Apr;5(4):210-20. doi: 10.1038/nrneurol.2009.24.
Freeman MD, Strömmer EMF, Leith WM, Zeegers MP. Response to "Scrutinizing the causal link between excited delirium syndrome and restraint - a commentary on: 'The role of restraint in fatal excited delirium: a research synthesis and pooled analysis' by E.M.F. Strömmer, W. Leith, M.P. Zeegers and M.D. Freeman". Forensic Sci Med Pathol. 2023 Dec;19(4):605-612. doi: 10.1007/s12024-023-00616-3.
Lauretani F, Bellelli G, Pelà G, Morganti S, Tagliaferri S, Maggio M. Treatment of Delirium in Older Persons: What We Should Not Do! Int J Mol Sci. 2020 Mar 31;21(7):2397. doi: 10.3390/ijms21072397.
Bowman EML, Brummel NE, Caplan GA, Cunningham C, Evered LA, Fiest KM, Girard TD, Jackson TA, LaHue SC, Lindroth HL, Maclullich AMJ, McAuley DF, Oh ES, Oldham MA, Page VJ, Pandharipande PP, Potter KM, Sinha P, Slooter AJC, Sweeney AM, Tieges Z, Van Dellen E, Wilcox ME, Zetterberg H, Cunningham EL. Advancing specificity in delirium: The delirium subtyping initiative. Alzheimers Dement. 2024 Jan;20(1):183-194. doi: 10.1002/alz.13419.


