经验积累:那些改变我肺结节诊疗理念的经典案例之——考虑微浸润性腺癌并不一定就要尽快手术!
时间:2024-07-23 15:00:52 热度:37.1℃ 作者:网络
前言:在人的一生中,改变命运或导致人生观形成或转变的往往就是那么关键的几步,甚至只需一件事就可影响后续的人生之路。在从医的经历中,也是某一次纠纷、某一台手术、某一个病例就会成为观念理念的转折点!这正是经验的积累,是从医的财富。当然这有正向的,也有负向的。比如之前在金华工作时,我们也看乳腺疾病,一位乳腺增生的患者来门诊,查体后只是乳腺质地不均,有片状增厚,未及质硬肿块。做了彩超提示乳腺结节0.7厘米,BIRADS分类3类。我建议其半年复查。但在8个月后因乳房肿块再来我们科其他医生门诊,结果已经是达约4厘米的质硬肿块,典型的乳腺癌表现,术后有淋巴结转移。产生纠纷并打官司,市级鉴定说要担责,因为没有做钼靶检查。我在想,如果所有几毫米的乳腺结节都必得做钼靶,是否存在过度检查呢?假如当时是做了钼靶,是不是又会说没有做磁共振增强?这种回头找漏子式的鉴定与过于苛刻的要求势必会造成更多患者的过度检查与过度治疗。而若我现在仍要看乳腺疾病,或许我也将不得不采取以下医疗措施:1、所有乳腺彩超示有结节的加做钼靶检查,部分进一步查乳腺磁共振增强;2、只要是BIRADS分类3类的都建议手术为宜,2类的建议三个月复查。这种事件就是行医生涯关键性事件,虽然它会导致过度检查与治疗,但没有办法,得保护自己呀。在肺结节的诊疗中,我们最早的观念是“只要是肺癌,肯定得早发现、早诊断、早治疗呀”,所以十多年前开的许多肺结节,良性的占比也高,原位癌或不典型增生切了肺叶的也很常见,那是当时的指南以及传统教我们的知识体系就是这样子的。但后来肺结节多了、发现它们发展并不快,再之后指南说原位癌术后是百分之百治愈,也不需要淋巴结清扫。这时候我的理念是:不典型增生或原位癌楔形切除,微浸润性腺癌肺段切除,浸润性腺癌肺叶切除。再后来说原位癌不是癌了,算腺体前驱病变,那考虑原位癌还需要手术吗?此时我的观念则改变为:考虑原位癌可随访,考虑微浸润性腺癌是最好的手术时机。因为病理原位癌觉得开早了,病理是浸润性腺癌又怕开迟了,而微浸润性腺癌刚刚好。但今天分享的这个病例让我遇到后,我怀疑“考虑微浸润性腺癌是最好的手术时机”这个想法可能也不全正确,而是要“结合影像特征与病灶随访进展情况来综合评估”。这是使我认为“影像上考虑微浸润性腺癌也并不一定得马上手术”的分水岭!
简要病史:
患者男性,30几岁,检查发现肺结节来诊。没有症状。
首次面诊:2023年9月
影像展示与分析:
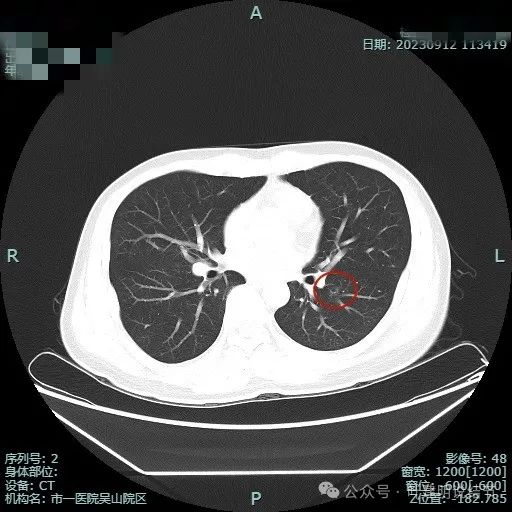
非薄层就一淡薄磨玻璃影,但有空泡征,轮廓与边界较清。
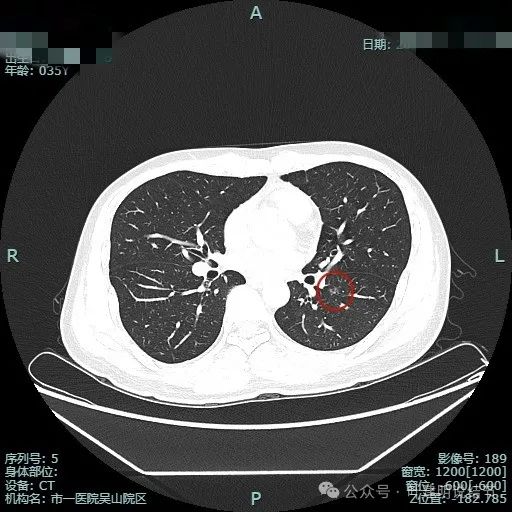
薄层上病灶出现,磨玻璃密度,轮廓清楚。
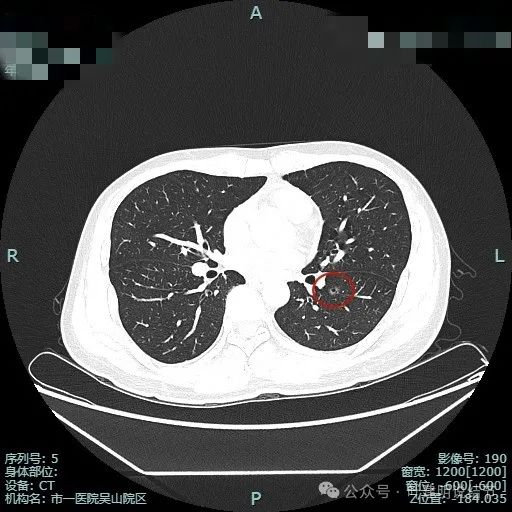
有空泡征,边缘不光滑。
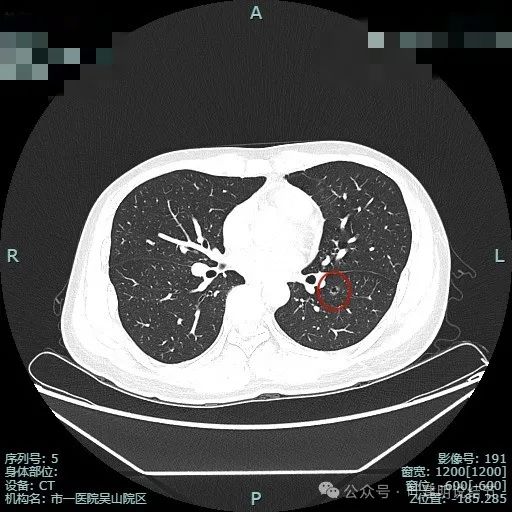
囊壁厚薄不均。
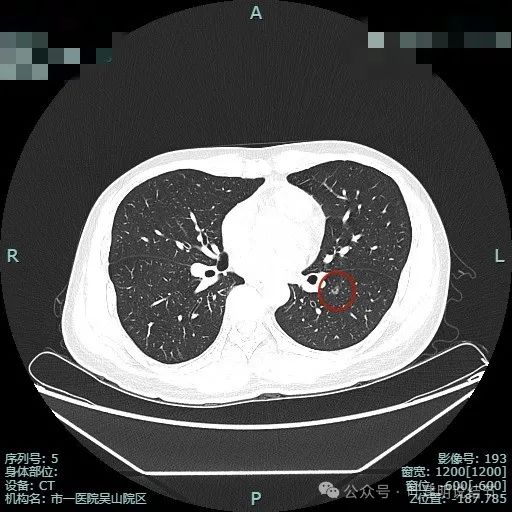
部分边缘似见毛刺。
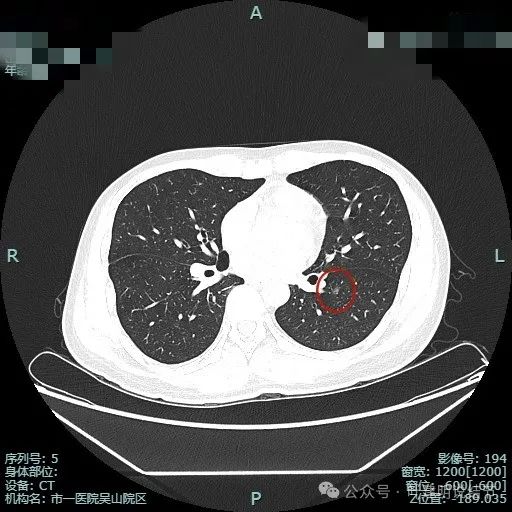
边缘区也是磨玻璃密度。
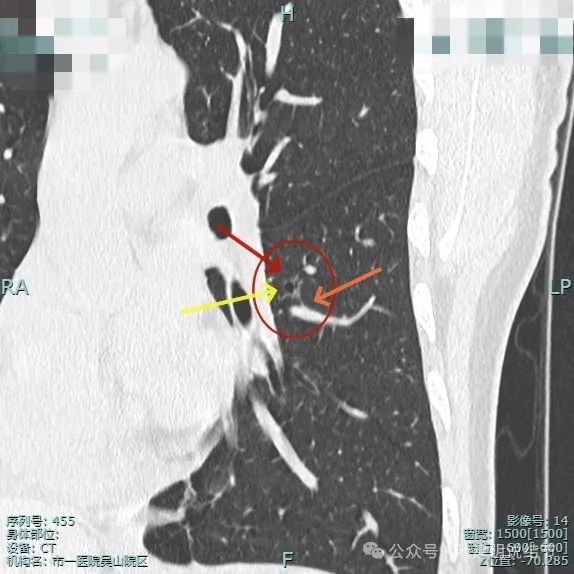
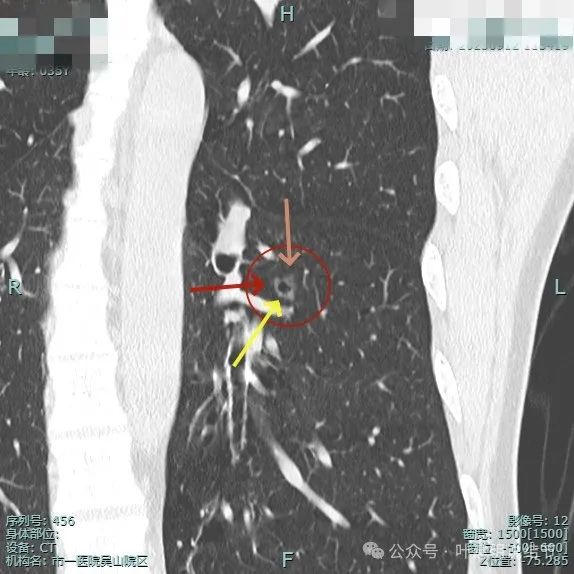
靶重建后见囊壁不均,有微血管进入,表面不平,整体轮廓清,见细支气管扩张通气征。
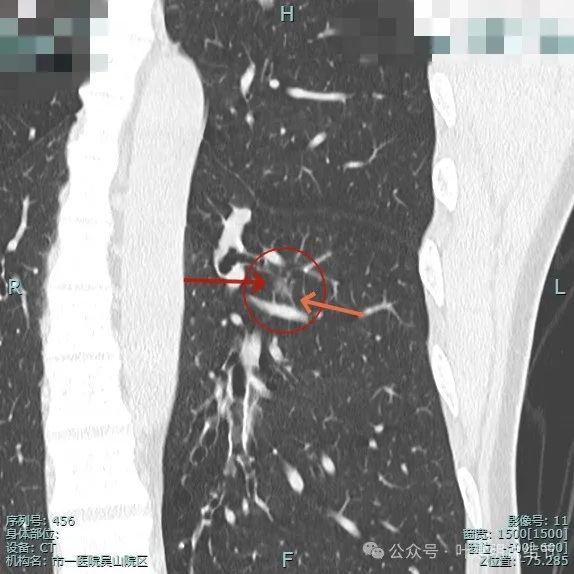
多支微小血管进入,整体轮廓与边界清楚。
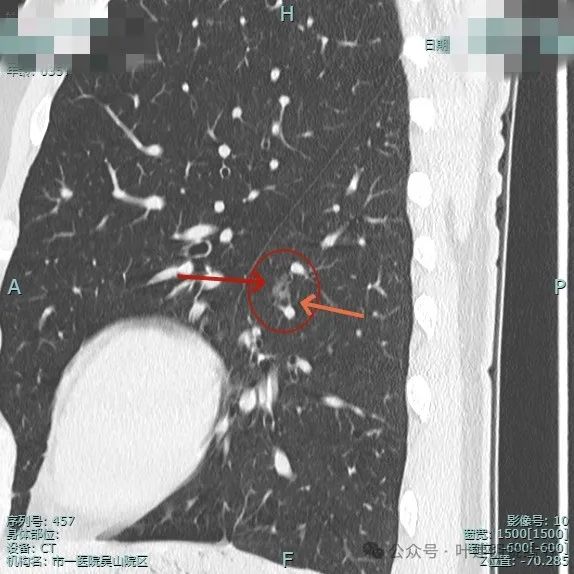
表面浅分叶,瘤肺边界很清楚。
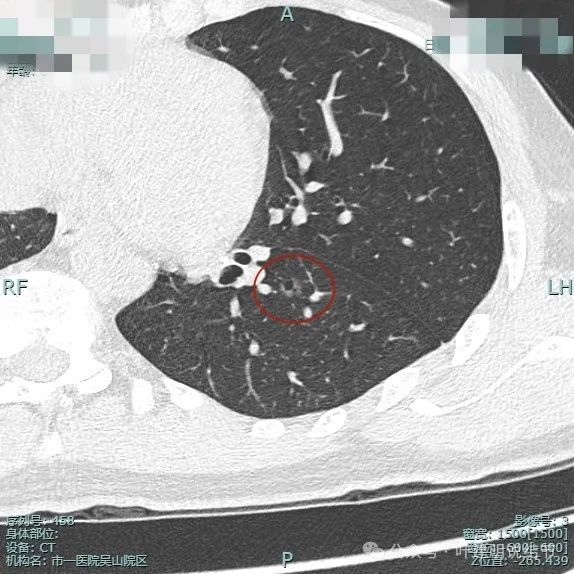
微血管进入,中间空泡征,轮廓与边界清楚。
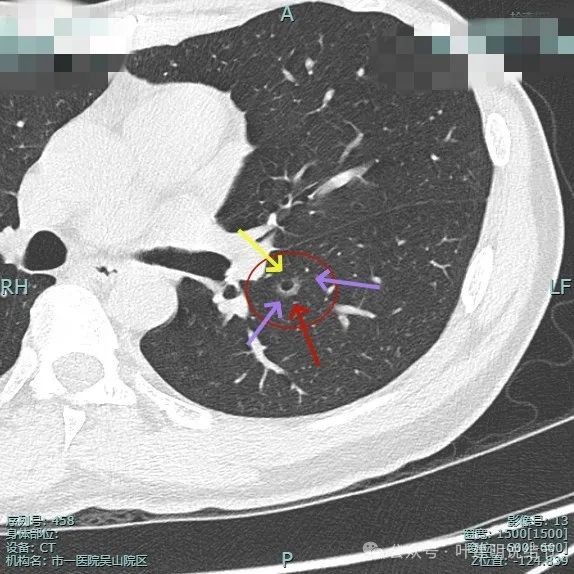
囊腔型病灶,囊壁明显厚薄不一致,边缘有细毛刺征。
毛刺明显,轮廓清楚,灶内空腔。
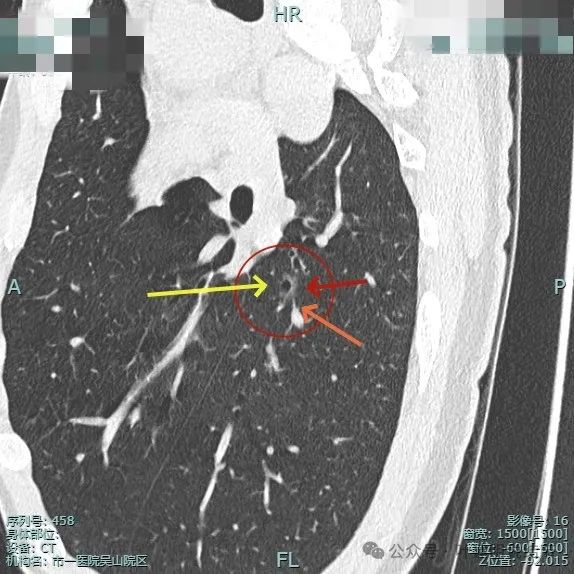
血管征明显,表面浅分叶。
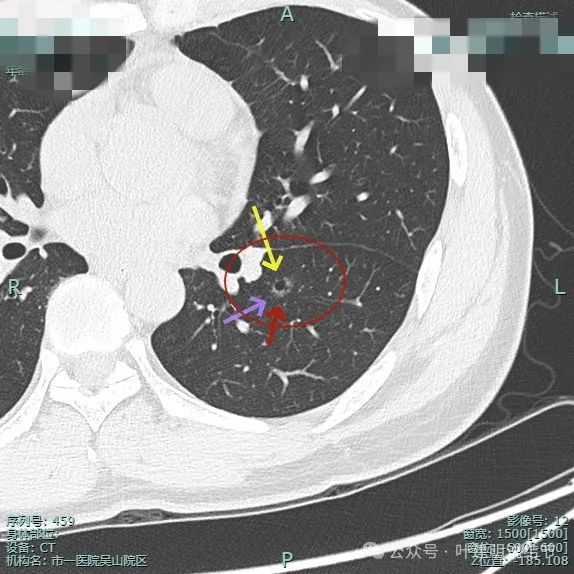
囊壁厚薄不均,壁内还有小空泡,轮廓与瘤肺边界清楚,边缘细毛刺。
影像印象:
这是非常典型的恶性影像表现,虽然没有实性成分,但磨玻璃密度位空泡或空腔,整体轮廓与边界清楚,边缘细毛刺,并有多支血管进入,表面浅分叶明显,从影像上分析,要考虑至少微浸润性腺癌,即使是浸润性腺癌贴壁为主型也是可以的。我看了这影像的第一句话是:考虑微浸润性腺癌可能性大,该考虑手术了!
既往情况展示:
结友说他的结节是2014年就查出来,叫我看看之前的影像。
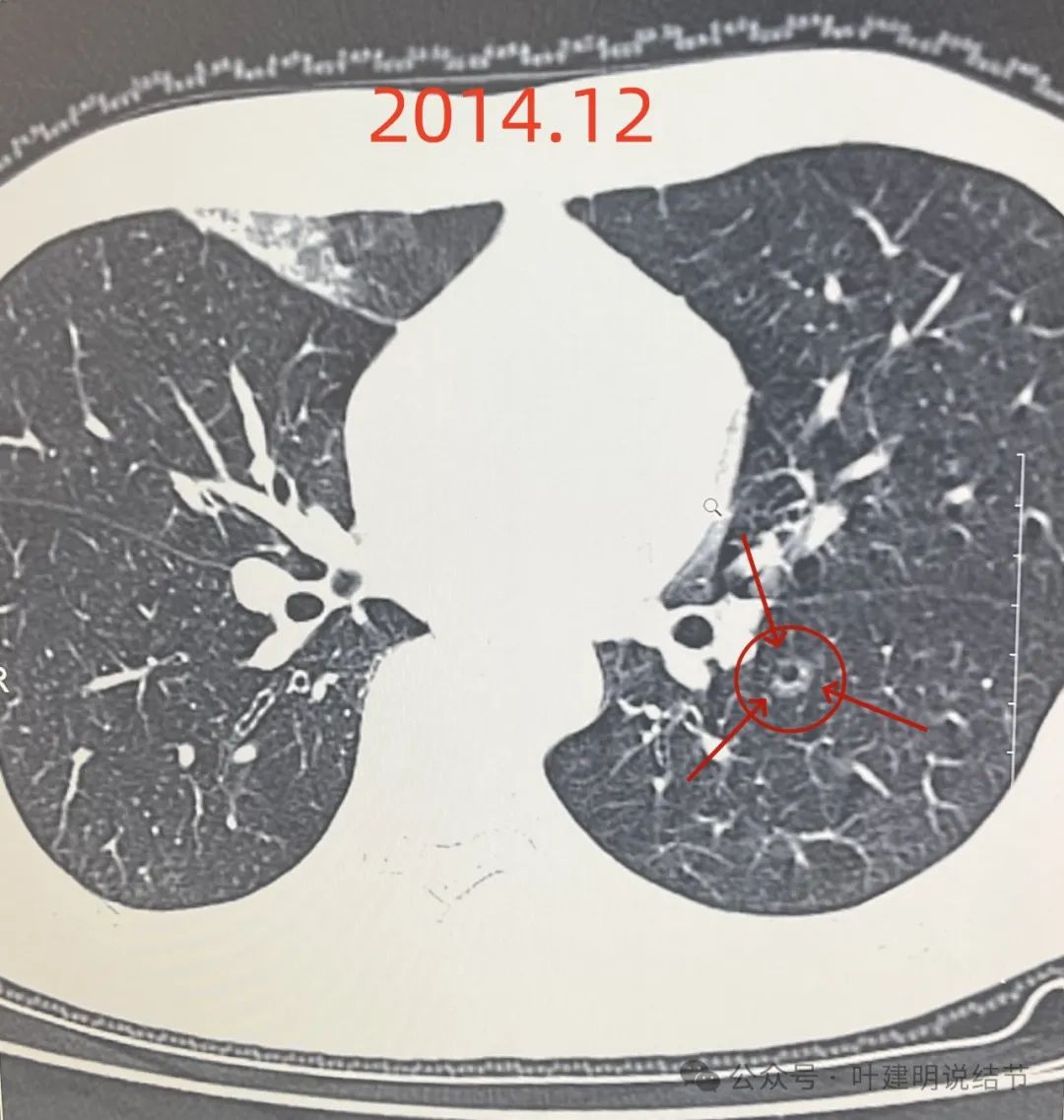
2014年12月时病灶已经存在,而且密度也不太纯,空泡征与轮廓清楚,瘤肺边界清都一应俱全。
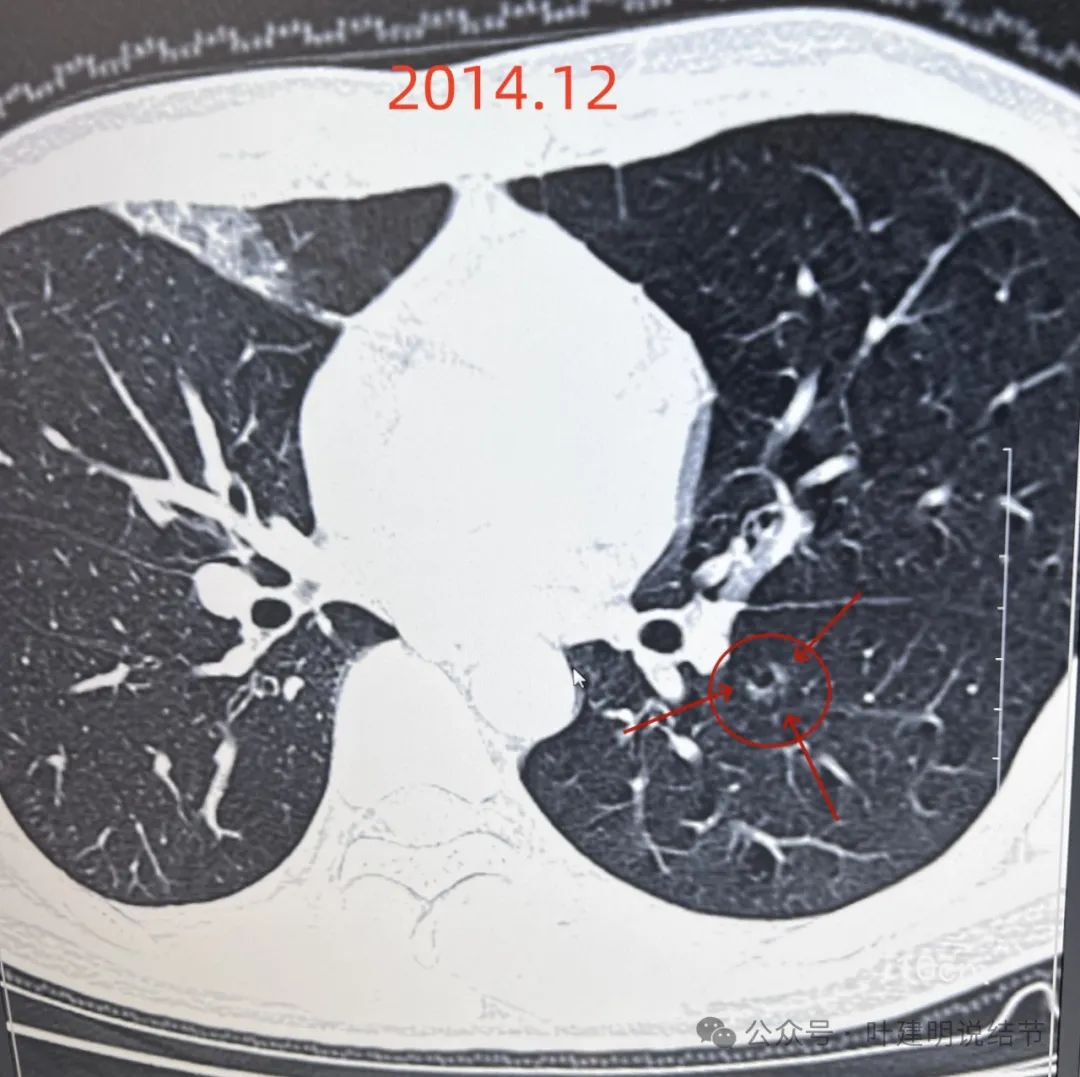
也见微血管征以及表面不平,囊壁厚薄不均。与2023年的说不上明显变化!

2014年时的报告(标注错了),左肺下叶局部支气管扩张。
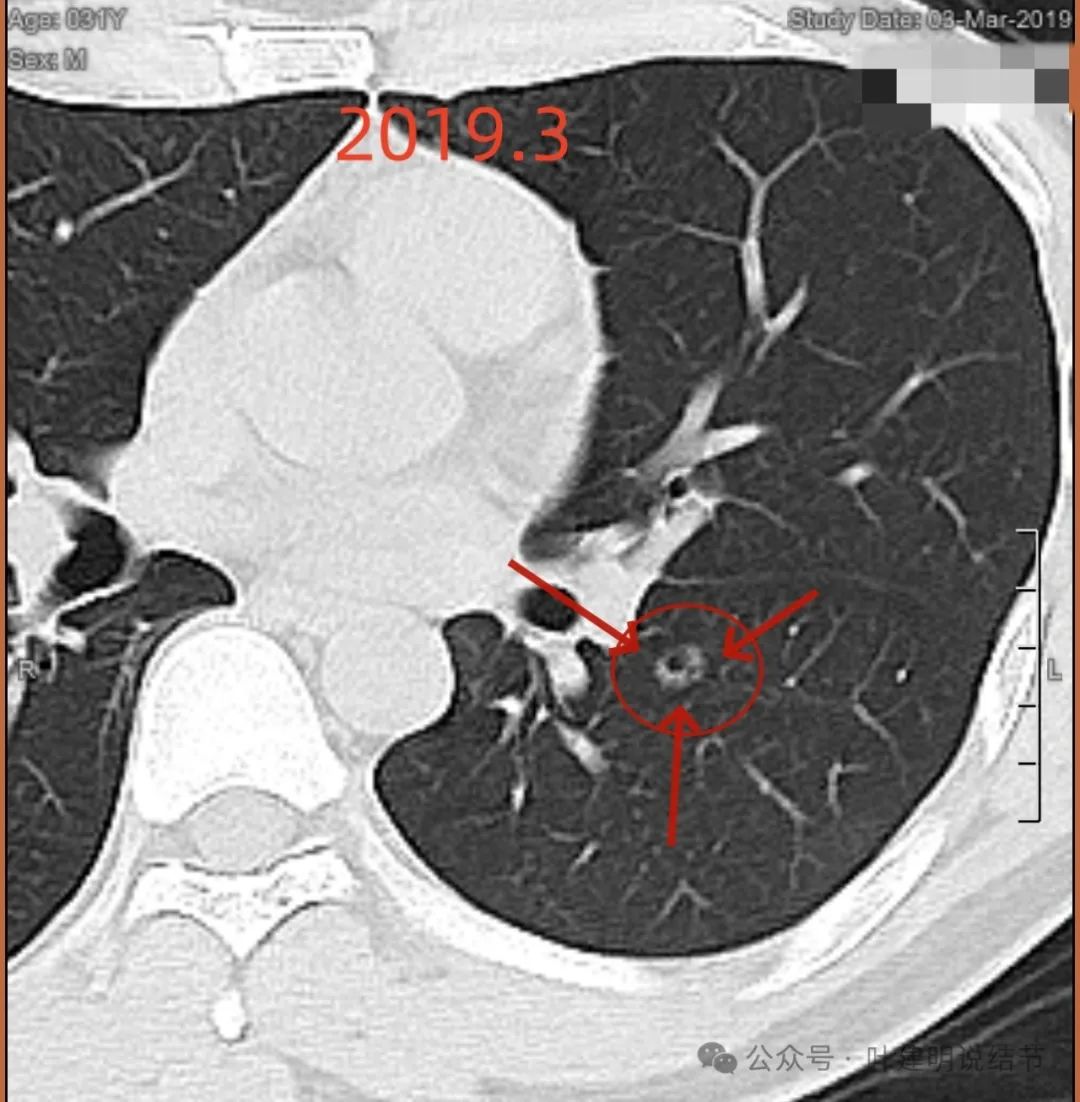
上图是2019年时病灶的形态,偏混合密度,表面不平毛糙,灶内空腔,壁厚薄不均,壁内小空泡当时也有。

2019年时报告:左下少许支扩伴慢性炎。
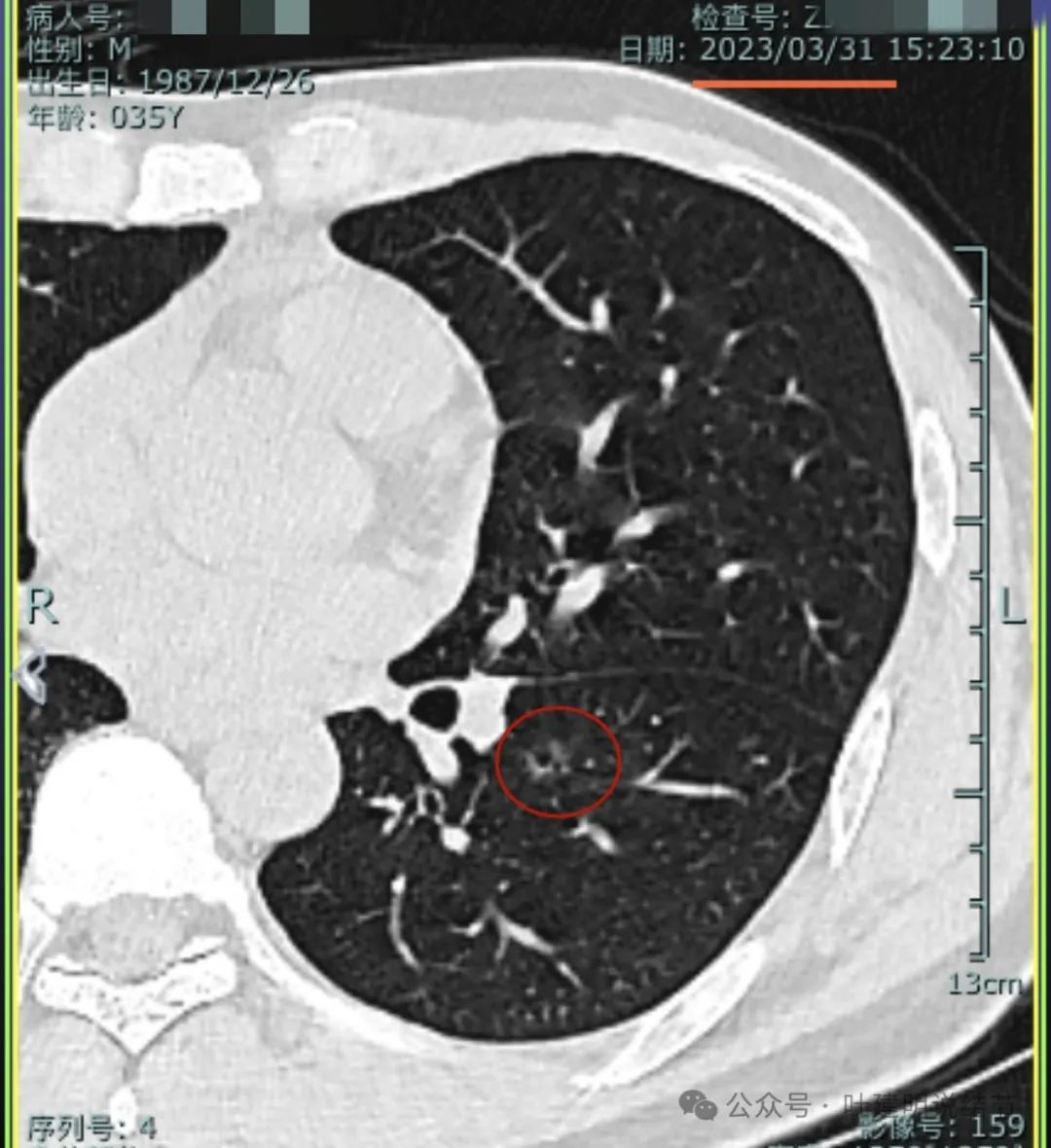
2023年3月病灶仍在,且进展不明显。表面不平,似见小棘突。
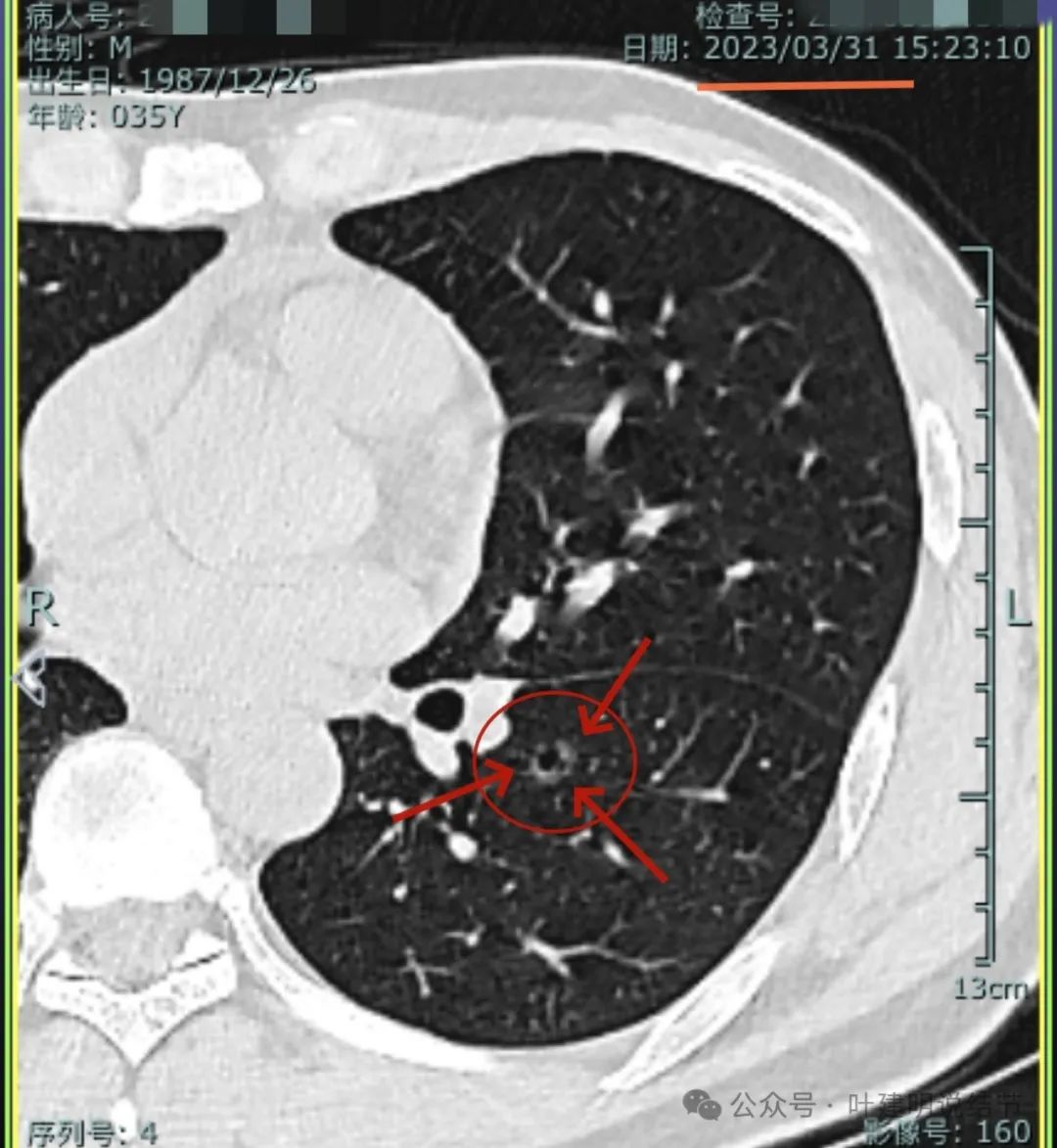
灶内空腔,囊壁厚薄不均,整体轮廓与边界清。
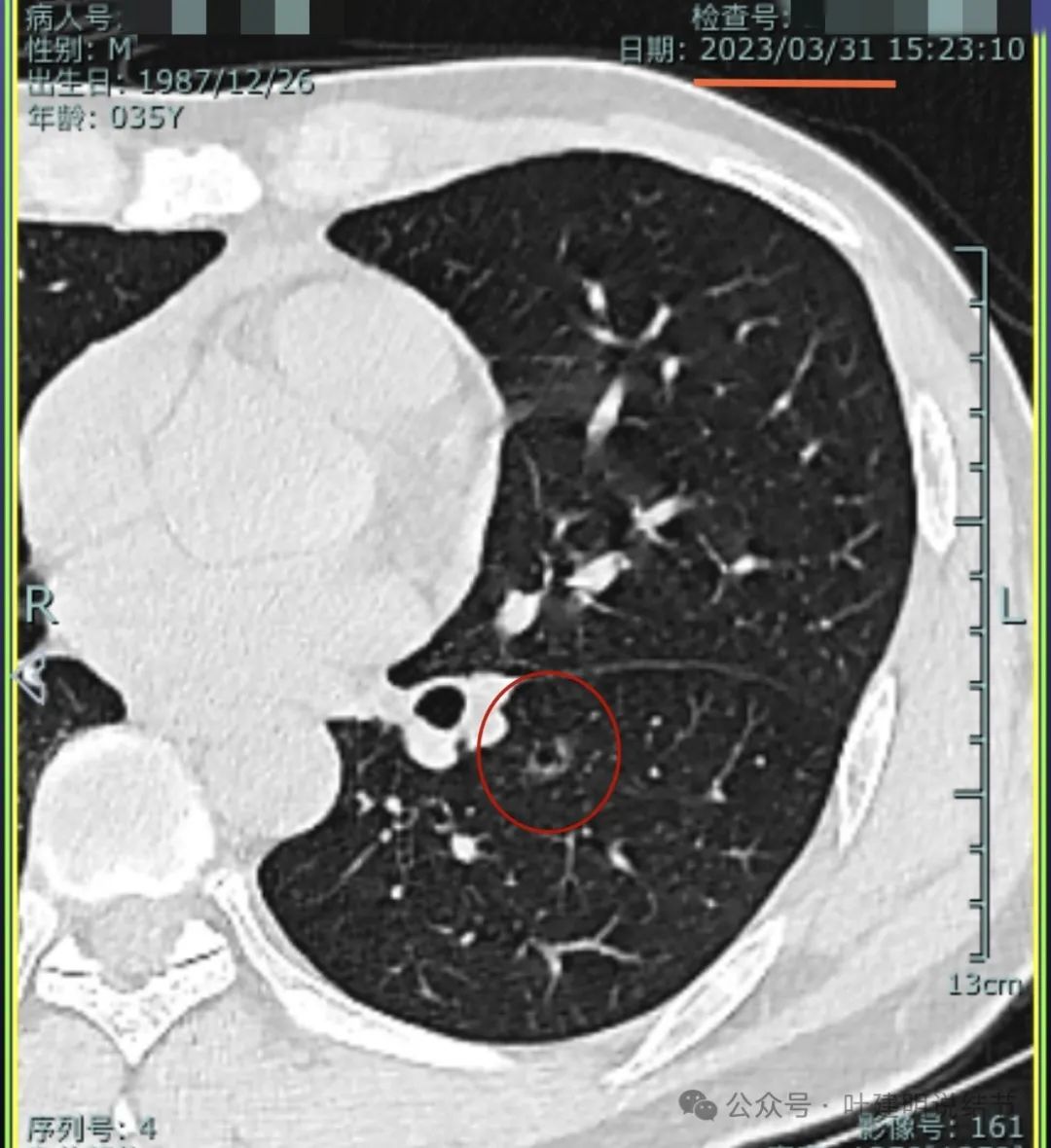
内壁也不光滑,各种影像特征符合囊腔型肺癌的表现。

2023年3月报告:左下空泡磨玻璃结工,高危倾向。这是每一次报高危,所以才引起结友重视。

在某省级医院行MDT会诊,呼吸内科专家建议手术、放射科专家建议手术、胸外科专家建议手术!
我的想法:
此灶不管看哪一次都是典型恶性的,而且都宜手术,至少考虑是微浸润性腺癌,但从2014年到2023年,长达9年时间,这个病灶几乎没有明显变化进展。那么这种长期随访稳定的是否真的必要马上手术呢?我想这是值得我们思考的。为什么考虑恶性仍可不立即手术?我在之前的病例分析中一再强调过如下原因:

所以2023年9月当时,经过历次影像的对比,我建议他谨慎随访也是可以的。当然若选择手术肯定也行的。个人倾向再随访,毕竟9年都没有明显变化呢!
后续再复查:
2023年11月影像:
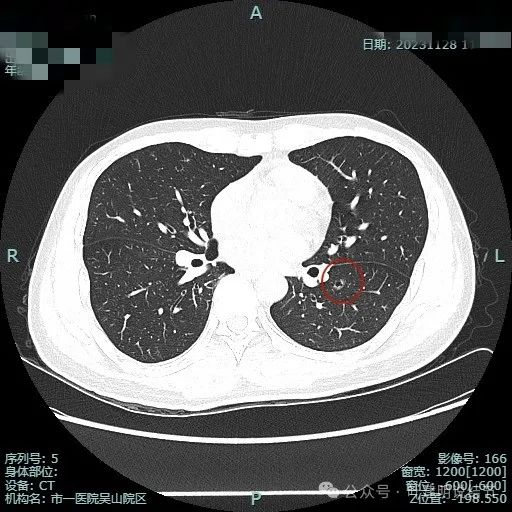
薄层上较前无明显变化。
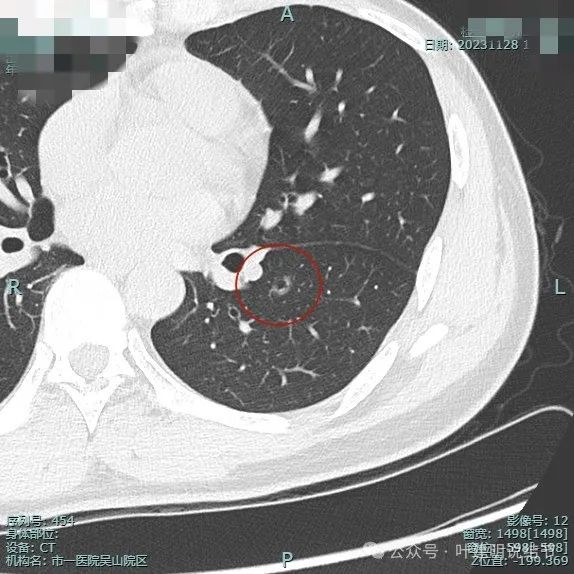
靶重建密度仍较纯。
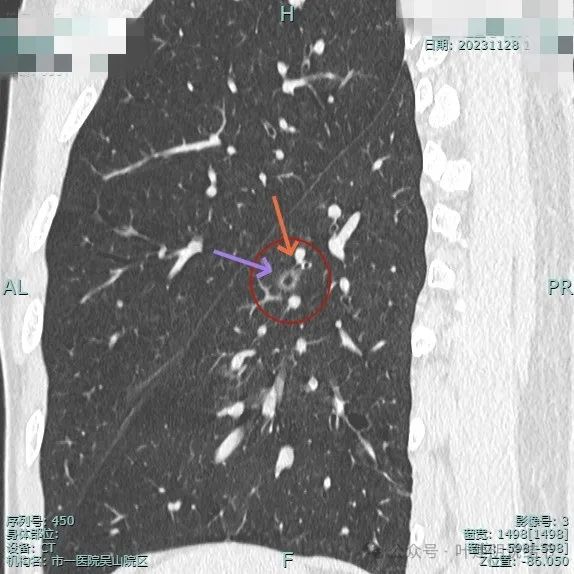
微血管有进入,边缘毛糙,灶内空腔。
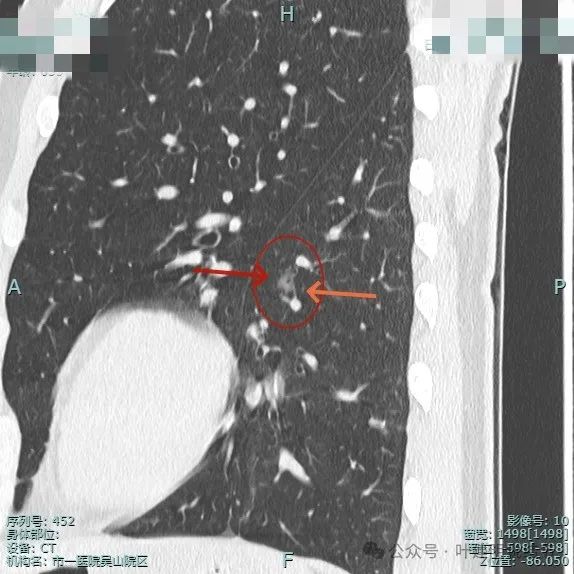
血管征明显,表面不平,但仍无明显纵隔窗可见的实性成分。
2024年7月复查:
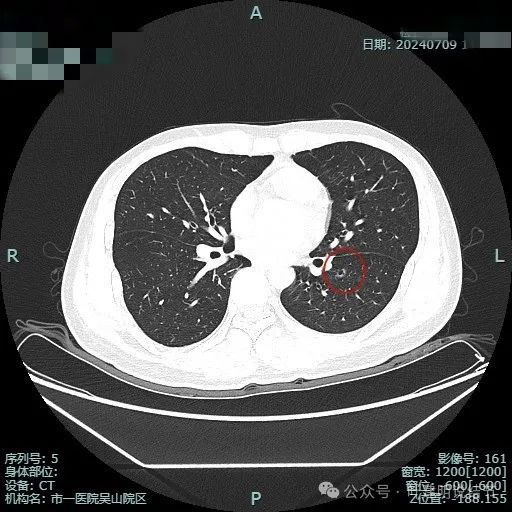
病灶无明显进展变化。
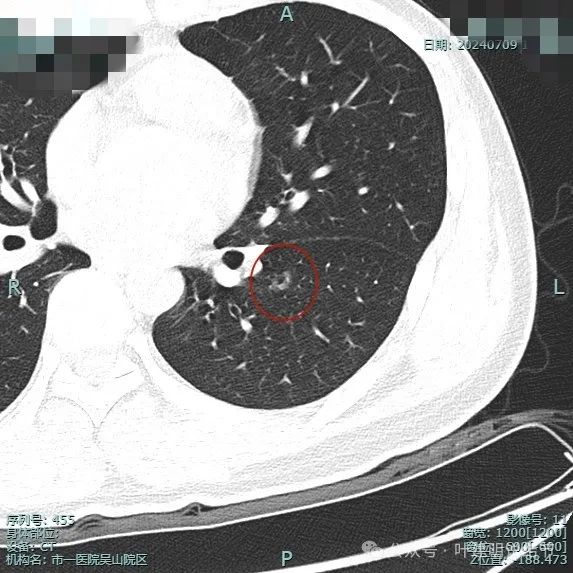
仍是纯磨为主,灶内空腔征。
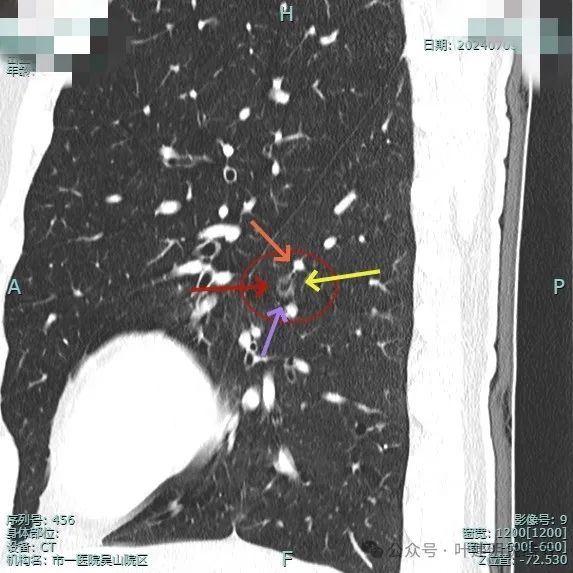
微血管进入,边缘细毛刺,内壁不光滑。
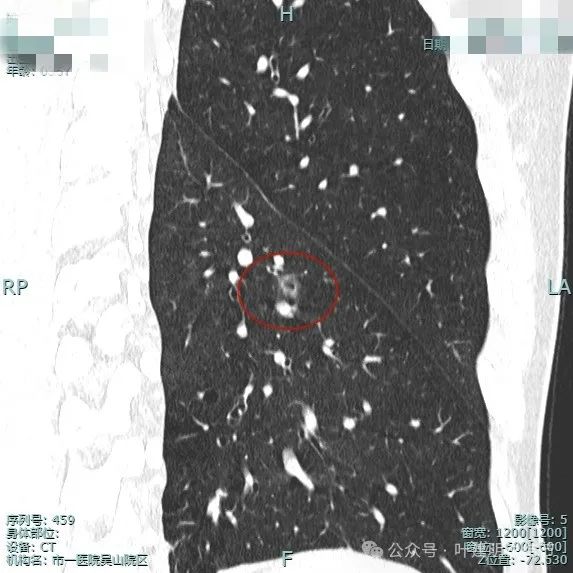
整体轮廓与边界清楚,毛刺明显,灶内空泡,纵隔窗可见的实性成分仍没有。
时间已经到了第10个年头!
结友提供的病史资料:
我是2023年3月的体检提示的左肺下叶磨玻璃结节,后溯源之前的两次CT记录(2014年 和 2019年),均发现了这个结节。 2014 和 2019这两次CT都是因为呼吸道感染引发的肺部炎症拍摄的CT,当时的CT报告本身并没有提及肺结节。2023年初这次是由于新冠感染后的一次检查,报告第一次提示有膜玻璃结节伴空泡,6x8mm,高危倾向。当时医生告诉我是早期肺癌,建议手术。后来在某省级医院挂了肺结节MDT多学科会诊,基本还是一样的建议,专家特别强调了,年轻更要手术,总不能一直带着这个结节。自从体检发现磨玻璃结节之后,陷入了无尽的焦虑和恐惧之中,中间辗转了很多医院,直到看了您写的科普贴,并多次来找您面诊咨询,逐渐没那么害怕了,向您表示感谢!
感悟:
医生专业知识的来源一是读书时学的;二是前辈们教的;三是指南共识以及文献的继续教育与学习;四是临床经验的总结与积累。由于医学在不断发展,其实读书时学的只是基础知识,真到临床最主要还是上级医生的传帮带,而要与时俱时更新知识,不断的指南共识学习与看文献是必不可少的。但相较于别人总结的,越是当医生久,越该有自己的见解和想法,这就是真的经验!而且不能教条,不能唯权威,毕竟人家也是经验的总结,你有不同于他们的想法也正常。如此例,如果2014年当时医生注意到这个病灶,并报早期肺癌,我想很可能也已经被手术了,而且很可能会被切了左下叶(以当时对磨玻璃肺癌的认识)。回头看由于当时没有报,到了2023年3月才发现,结果被动的漏了长达9年时间,而此灶却并没有明显进展!这9年的时间是不是生活质量更好?不可想象如果9年前切了左下叶,后续的心理压力以及带来的对生活工作的影响!还能等吗?我觉得既然已经都被动等了9年了,主动随访才1年多点,反正它仍没有明显进展,再等等又何妨?谁知道它什么时候才会开始启动进展模式呢!或许3年,也或许再9年,只要我们已经知道它的存在,并能监测随访其变化,在它开始出现实性成分后及时处理效果也是一样的。因为指南与共识都说实性成分不超过25%只需病灶完整切除,也不需要清扫淋巴结(因为基本上不会转移),而我们必不会让它成为实性结节再来干预的。
影像考虑微浸润性腺癌或许并不一定就是最好的干预时机!对比的进展才是更重要的因素!当然临床中还要考虑到病灶位置、是否多发、年纪以及心理状态等其他因素的影响,综合评估风险与收益的平衡,从而决定手术的时机与方式。


