2023AHA科学声明|短暂性脑缺血发作:临床实践12条建议
时间:2023-05-19 10:33:29 热度:37.1℃ 作者:网络
论坛导读:短暂性脑缺血发作(TIA)是随后中风的强有力预测因素。短暂性脑缺血发作后90天的中风风险可高达17.8%,其中几乎一半发生在事件的2天内。短暂性脑缺血发作的诊断也具有挑战性,因为症状具有短暂性,通常在评估时进行神经病学检查可以保证安全,并且缺乏确认性测试。有限的资源,如成像可用性和专家的访问,会进一步加剧这一挑战。这一科学声明侧重于对疑似短暂性脑缺血发作患者的正确临床诊断、风险评估和管理决策。高风险患者的识别可以通过使用综合方案来实现,该综合方案包括脑和脑血管的急性期成像、风险分层量表的深思熟虑的使用以及辅助测试。
短暂性脑缺血发作(Transient ischemic attack ,TIA)在临床上被描述为局灶性神经症状的急性发作,随后完全消失。从20世纪50年代开始,短暂性脑缺血发作就被认为是未来中风的危险因素。自20世纪80年代以来,对TIA使用基于时间还是基于组织的定义一直存在争议,并随着磁共振成像(MRI)的广泛使用而加剧。在2009年,AHA使用基于组织的方法(即症状消失加上脑成像无梗死)而不是基于时间的方法(即症状仅在24小时内消失)。TIA现在被广泛认为是一种急性神经血管综合征,可归因于快速消失的血管区域,在扩散加权成像(DWI) MRI上没有留下组织梗死的证据。症状缓解且MRI显示梗死的患者应诊断为缺血性卒中。

公众缺乏对症状的认识表明许多短暂性脑缺血发作未被发现,TIA后90天的中风风险估计在10%至18%之间,这突出了在急诊科快速评估和启动二级预防策略的重要性。与心血管疾病和中风类似,短暂性脑缺血发作的发病率随着年龄的增长而增加。急性发作的局灶性神经症状随后完全消失提示短暂性脑缺血发作。因此,正在考虑TIA的患者必须进行与其基线状态一致的神经学检查。病史和临床表现的具体细节有助于区分短暂性脑缺血发作和其他诊断。非特异性症状或检查结果(如孤立性头晕、意识模糊/嗜睡/脑病)、具有其他特征的局灶性症状(如头痛、癫痫发作)或新的放射学发现(如肿块病变)可能提示替代诊断或“模拟”。在诊断不确定的情况下,传统观点建议对疑似TIA进行神经血管检查,以降低复发事件的风险,最好是快速神经咨询。
在急性期成像的作用是排除替代诊断,帮助危险分层,并识别潜在的症状性病变。初始非对比头部计算机断层扫描(NCCT)是许多卒中/短暂性脑缺血发作方案的一部分,因为它在急诊环境中是可行的,并且是评估亚急性缺血、出血或大块病变的有用的初始测试。然而,单独使用NCCT对症状已缓解的患者的效用有限。尽管其检测急性梗死的灵敏度较低,但其确实可用于排除疑似TIA。多模式脑部MRI是评估急性缺血性梗死的首选方法,理想情况下应在症状发作后24小时内获得,在DWI磁共振成像可以及时获得的情况下,症状完全缓解的稳定患者可以安全避免NCCT。
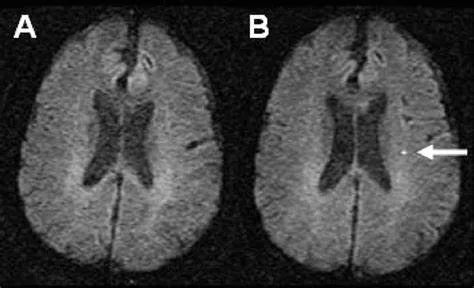
短暂性脑缺血发作通常会持续数分钟,随着症状持续时间的增加,梗死的可能性呈线性增加。MRI显示约40%出现短暂性脑缺血发作症状的患者出现病变,DWI阳性与1年后中风复发风险增加6倍以上有关。如果发现DWI阳性病变,通常会诊断为缺血性中风,然后入院治疗。DWI病变的分布有助于确定中风的发病机理(例如,深层结构中的单个腔隙提示小血管疾病;分散在多个区域的栓子可能指向心源性栓塞机制,如房颤[AF];病变的分水岭分布提示大血管疾病)并指导进一步的检查和二级预防策略。
在临床情况下,MRI不能及时获得以明确区分短暂性脑缺血发作和中风,根据NCCT阴性和症状在24小时内消失,在急诊室做出短暂性脑缺血发作的临床诊断仍然是合理的。潜在的下一步是入院接受MRI检查、全面检查和神经病学咨询。其他选择可能包括将患者转移到具有先进成像和血管神经病学专业知识的机构,或者安排及时(理想情况下< 24小时)的门诊MRI。早期MRI可以识别高风险患者,并避免延迟成像捕获可能出现的MRI退化。没有MRI的TIA评估可能会遗漏需要密切监测的高风险患者。
TIA的评估需要充分的血管成像。筛查颈动脉狭窄(或后循环症状患者的椎动脉狭窄)的无创性成像应成为TIA患者急性期成像的常规组成部分。血管成像的一个主要目标是识别可能需要进行血管重建的高度颈动脉狭窄患者。近一半具有短暂神经症状和DWI病变的患者患有颅外或颅内大动脉狭窄或闭塞。症状性颅内狭窄与卒中复发的高风险相关,因此许多中心在TIA患者的检查中除了颈部血管成像外还包括颅内血管成像。有症状的颅内狭窄的识别可能倾向于低风险耐受中心的入院,并潜在地警告临床医生不要过度降低血压,这可能导致症状的复发。
多种无创技术可用于评估颈部颈动脉和颅内脉管系统。计算机断层血管造影(CTA)是最广泛使用的方式,结合NCCT可以快速获得。对于颅内狭窄和闭塞的检测,CTA比磁共振血管造影(MRA)具有更高的灵敏度和阳性预测值,并且推荐使用飞行时间(无对比)MRA。此外,CTA被认为在患有已知慢性肾脏疾病的患者中是安全的,并且与急性肾脏损伤的显著风险无关。然而,在获得CTA之前,中心仍可获得血清肌酐,以建立基线肾功能。对于需要使用碘化造影剂的患者来说,快速MRI和MRA是一种选择。虽然数字减影血管造影被认为是评估脑血管的金标准,但它是侵入性的,不应用于筛查颈动脉狭窄。
应对所有疑似短暂性脑缺血发作的患者进行床旁血糖检测,以排除低血糖。一个完整的血细胞计数,化学面板,血红蛋白A1c和血脂谱可以帮助识别潜在的风险因素。非肥胖血脂谱可以被认为是高脂血症的一个危险因素。此外,50岁以上有视觉主诉的患者可能受益于通过红细胞沉降率和C-反应蛋白筛查来评估颞动脉炎。如果怀疑有此类诊断,可进行其他检查,包括传染性或毒性/代谢过程。
鉴于心肌梗死和缺血性卒中的共同危险因素,所有TIA患者都应进行遥测、肌钙蛋白测定和心电图检查,并筛查房颤。最初的心电图检查在多达7%的缺血性中风和短暂性脑缺血发作患者中检测到房颤,但更长时间的心脏监测会导致更高的检测率,尤其是在心悸或结构性心脏病患者中。在没有血管病变的情况下,局灶性神经症状可能提示心源性过程。房颤的检测对于指导医疗管理和预防未来事件非常重要。
对于疑似心源性的短暂性脑缺血发作/中风患者,AHA建议在事件发生后6个月内延长心律监测时间(30天)。这可以通过心脏病学、血管神经病学、初级保健或(如有可能)急诊科进行协调。常规经胸超声心动图对短暂性脑缺血发作患者的作用尚未完全确定,但经常用于确定心脏栓塞的来源和与心律失常相关的结构异常(如左心房扩张)。如果对心源性栓塞过程的怀疑较低,且患者可以安全出院,经胸超声心动图可被安排为加急门诊研究(最好在1周内)。
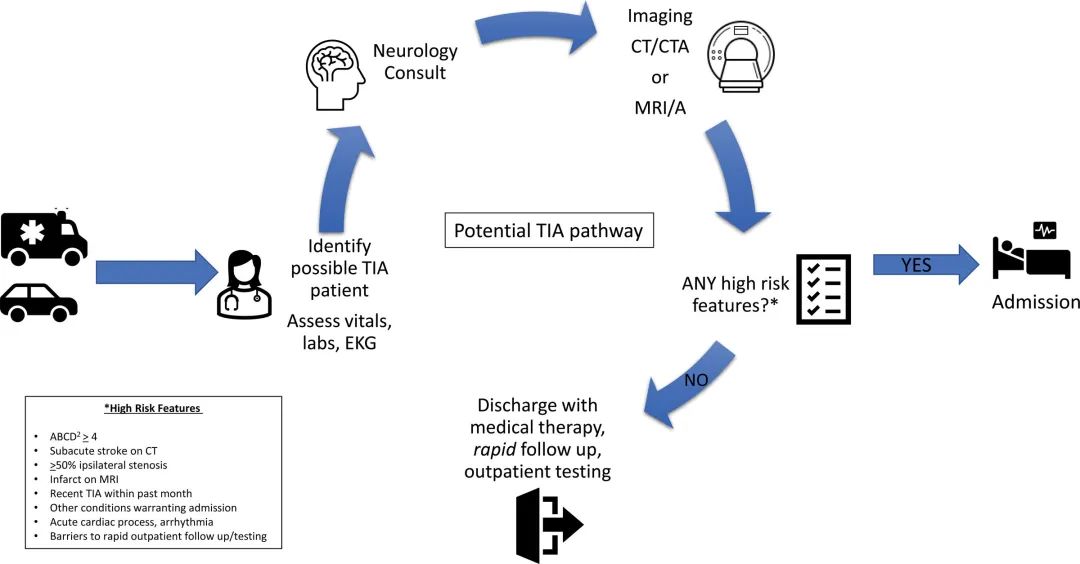
图:一种潜在的TIA途径,结合临床评估、影像学和风险分层来指导处置决策。当快速神经病学咨询或核磁共振成像不可用时,需要进行调整。
临床实践的12条建议
-
NCCT对排除小型急性缺血性中风不敏感,但有助于排除短暂性脑缺血样发作。DWI磁共振成像是排除急性梗死的首选成像方式。如果短暂性脑缺血发作患者可以及时获得DWI磁共振成像,NCCT就可以安全避免。
-
NCCT和CTA可以同时进行,以评估出血和症状性狭窄。CTA在慢性肾脏疾病患者中是安全的,并且与造影剂给药相关的急性肾损伤的风险较低。
-
对特定患者进行长期心脏监测有助于评估潜在的心脏栓塞源。患者受益于早期神经病学咨询;最好是在短暂性脑缺血发作后1周内的急诊或快速随访中。
-
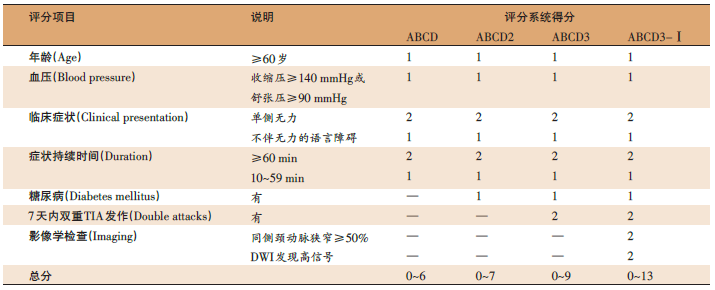
TIA风险分层量表有助于识别高危患者,并有助于指导处置。鉴于其局限性,TIA风险分层量表应成为更全面评估的一部分。无论ABCD2评分或入院可能性如何,急诊血管成像都是有保证的。
-
假定有症状(> 50%)的颅外或颅内狭窄需要住院。
-
可接受的处置方案包括快速急诊TIA协议,快速转诊到专门的脑血管或TIA专科诊所,进入24小时急诊观察室,或标准住院。
-
为了确定短暂性脑缺血发作患者的处置,根据临床表现和血管成像考虑短期中风风险、可靠检查的及时性、快速门诊随访的可用性以及患者返回诊所进行快速检查的能力。
-
制度和地区因素应该指导治疗TIA患者的决策方案。
-
最大限度的药物治疗包括抗血栓治疗与血压、血糖和血脂控制相结合,目标遵循既定的指南。
-
ABCD2评分可用于指导抗血栓治疗方案。
-
咨询与药物治疗相结合可能对物质使用障碍患者有帮助。
-
关注健康的社会决定因素有助于解决健康差距。
- 短暂性脑缺血发作是未来中风的一个强有力的预测因素,需要仔细评估以正确识别高危患者。有几种工具可以帮助评估疑似TIA患者,包括危险分层量表、急性期成像和神经病学咨询。将这些步骤整合到临床路径中可以促进TIA患者的适当处置,例如让高危患者住院,同时减少低危患者不必要的住院。实施针对患者的二级预防策略对于预防未来事件至关重要。每个中心都有责任利用现有资源,创造一条途径来确保成功管理和处置TIA患者,最终目标是降低未来中风的风险。


