陈海鹏:腹腔镜直肠癌侧方淋巴结清扫手术—王氏入路整块清扫术
时间:2023-07-24 13:19:14 热度:37.1℃ 作者:网络
侧方淋巴引流是低位直肠淋巴引流的重要途经,在中低位直肠癌中常见的转移方式和途径。东西方学者针对侧方淋巴结的处理方式有不同的学术观点。西方学者认为,侧方淋巴结清扫(lateral lymph node disp,LLND)常常增加手术时间以及并发症发生概率,并不能为患者带来生存上的获益,主张行术前新辅助放化疗来杀灭侧方可疑的转移淋巴结;而以日本为代表的东方学者认为,有文献表明侧方淋巴结清扫可以减低患者的局部复发风险,病改善患者的预后支持对进展期低位直肠癌行LLND[1-2]。尽管存在一定的争议和分歧,但是学术界普遍认为术前新辅助治疗不能彻底杀灭转移至侧方的淋巴结。特别是针对放化疗后仍然存在侧方转移的病例,进行侧方清扫、清除转移淋巴结,是实现肿瘤根治的重要治疗手段[3]。
然而,由于直肠侧方区域解剖结构复杂,血管神经分布众多,操作空间有限,LLND 面临手术时间长、术中出血多、标本分块切除以及术后高并发症等诸多问题,影响了这一术式的质控和推广[4]。本章节内容旨在阐明侧方淋巴结清扫涉及的相关解剖,以筋膜为导向建立操作平面,术中尽可能避免手术避免不必要的血管神经损伤,以求改善患者预后,提高术后生活质量。同时,本章节介绍机器人辅助腹部无辅助切口低位直肠癌侧方淋巴结整块清扫扩大根治术,以探讨在侧方淋巴结清扫中基于整块切除思想指导下的创新术式。
1 盆腔侧方筋膜的构成
1896 年 Jonnesco首次提出直肠周围筋膜的概念。1982 年,Heald根据直肠固有筋膜的解剖学基础上提出 TME手术,极大地推动了直肠周围筋膜概念的探讨和研究[5]。随着腹腔镜设备的升级及外科手术技术的提高,筋膜在手术分离中的重要作用日益凸显,结直肠肿瘤的切除逐渐由血管、神经导向转变为筋膜导向。实践证明,在结直肠肿瘤的游离和切除过程中,保持筋膜的完整性,对于提高肿瘤切除的根治性和神经功能保护至关重要[6]。目前对盆腔及直肠筋膜的命名纷繁复杂,出现同一筋膜有不同命名、或同一命名在不同文献中指代不同解剖结构的情况。但是无论如何,外科医生在手术过程中都要强调筋膜的完整性、沿筋膜建立解剖平面进行手术切除[7]。
1. 直肠固有筋膜:
直肠固有筋膜是包绕直肠在直肠周围的一圈圆筒样结构,包括了直肠前面的筋膜为前叶,和衬于直肠后腔前壁的筋膜构成后叶[8]。有研究发现,直肠局部播散主要位于直肠固有筋膜内而很少超过筋膜外。因此,传统的TME 手术以直肠固有筋膜为切除界限,保证能够完整切除直肠系膜,同时兼具肿瘤根治与神经功能保护[9-10]。
2. 输尿管腹下神经前筋膜
直肠固有筋膜往外即为腹下神经前筋膜,腹下神经前筋膜的起源尚存争论。研究表明,其构成直肠后腔的后壁,覆盖于左、右腹下神经及输尿管的表面,是 TME手术中应保留的筋膜,保留此筋膜可避免盆腔植物神经的损伤[11]。
3. 膀胱腹下筋膜
目前,文献中对膀胱下筋膜的研究较少,关于其的描述和定义也不甚清晰。国内学者汪庆明等研究认为,膀胱腹下筋膜为双层脏筋膜构成的筋膜血管神经复合体,其位于盆腔脏器与盆壁之间,形成骶骨与膀胱间连续的片状膜性结构。进一步对髂内动脉及其分支进行解剖发现,膀胱腹下筋膜为遮覆于髂内动脉脏支动脉表面而形成的髂内血管鞘与膀胱之间的过渡结构,其上缘为脐动脉,向下延续至肛提肌腱弓稍内侧的盆腔筋膜腱弓。
4. 盆腔壁层筋膜
盆腔壁层筋膜是盆腔脏器最外层的筋膜,包括盆后壁的骶前筋膜、盆侧壁的髂腰肌筋膜和闭孔内肌筋膜以及封闭盆底的梨状肌筋膜、尾骨肌筋膜及肛提肌筋膜等。
2 筋膜导向在侧方淋巴结清扫中的应用
1. 确定侧方淋巴结清扫的界限。外侧边界:侧盆腔壁层筋膜,包括髂外动静脉表面筋膜、髂腰肌筋膜、闭孔内肌筋膜和肛提肌筋膜;内侧界:输尿管腹下神经筋膜。日本第 9 版大肠癌规约认为,侧方淋巴结包括的第 293 组(髂外血管区)、第 273 组(髂总血管区)、第 283 组(闭孔区)以及向后经骶外侧、骶正中血管引流至腹主动脉分叉处的第 260、270 和 280 组淋巴结[12]。以膀胱腹下筋膜为界,分为内外两个区域:内侧区域为腹下神经前筋膜与膀胱腹下筋膜之间的区域,也称侧韧带区,位于盆腔神经丛与髂内血管之间,围绕髂内血管走行,包括髂内近端血管区的第 263P组、髂内远端血管区的第 263D 组淋巴结;外侧区域为位于膀胱腹下筋膜与盆腔壁层筋膜之间的区域,包括骼内血管与盆侧壁即闭孔内肌之间的闭孔区淋巴结,即第 283 组淋巴结[13]。
2. 确立清晰的分区清扫边界和手术操作层面有利于整块彻底清除转移淋巴结:闭孔淋巴结的清扫:即为膀胱腹下筋膜和盆腔壁层筋膜之间包绕淋巴脂肪组织的清除。以筋膜为导向,游离显露闭孔淋巴结的内、外缘和远、近端。具体过程为:沿髂外动静脉外侧缘识别髂腰肌,沿髂腰肌表面盆腔壁层筋膜及背侧闭孔内肌筋膜游离,可以准确识别闭孔。越过闭孔后,即到达肛提肌表面,髂腰肌、闭孔内肌、肛提肌表面覆盖的盆筋膜壁层构成闭孔淋巴结外侧缘。将闭孔淋巴结和膀胱反向牵拉,可以清晰显示膀胱腹下筋膜。沿膀胱腹下筋膜表面游离,即可到达肛提肌表面,膀胱腹下筋膜和肛提肌表面壁层筋膜交汇处即为闭孔淋巴结内侧缘远端。继续沿膀胱腹下筋膜向腹侧分离,到达髂外静脉末梢,在此处夹闭切断闭孔淋巴结远端。闭孔神经在闭孔处确认最为安全,由远及近游离闭孔神经至髂内、外静脉分叉处,此处为膀胱腹下筋膜起始部,亦为闭孔淋巴结近端,在此处予以闭合离断。沿膀胱腹下筋膜游离,全面游离膀胱腹下筋膜,完成闭孔淋巴结内侧界限的彻底游离。至此,筋膜导向的闭孔淋巴结的远、近两端,内、外两侧切缘均已游离完毕。闭孔淋巴结可以完整清除。髂内淋巴结的清扫:即为膀胱腹下筋膜和输尿管腹下神经筋膜之间所包绕的淋巴脂肪组织的清除。具体过程为:从输尿管外侧切开腹膜,在髂内血管内侧壁和包裹输尿管、腹下神经、盆神经丛的输尿管腹下神经前筋膜之间上下拓展间隙,并逐渐向远端分离腹下神经前筋膜外侧,直至显露膀胱下动脉,即可建立髂内淋巴结清扫的内侧界限。清扫外侧界限膀胱腹下筋膜游离已如前述,至此髂内淋巴结的内外两侧缘已确立。在膀胱腹下筋膜和输尿管腹下神经筋膜包绕的区域内,显露髂内动静脉主干以及膀胱下动静脉,清除这个闭合区域内的淋巴脂肪组织,即可彻底清除髂内淋巴结。
以筋膜为导向,可为侧方淋巴结清扫建立明确的清扫界限,有利于病理组织的整块、完整切除,并为盆腔植物神经保护提供操作平面,可降低手术并发症发生率,对整体提高侧方淋巴结清扫手术质量、促进侧方清扫的标准化、规范化和在临床工作中的推广、普及具有重要意义。
3 机器人辅助腹部无辅助切口低位直肠癌侧方淋巴结整块清扫扩大根治术实施步骤
(一)常规准备
全身麻醉或全身麻醉联合硬膜外麻醉。患者取改良截石位,头低右侧倾斜,右侧大腿需稍平一些,有利于机械臂布局。Trocar孔布局:手术常用 5 枚 Trocar:镜头孔 R3,机械臂操作孔 R1、R2、R4,辅助孔A。(1)机械臂操作孔R1(无创抓钳):8 mm口径,置于左腋前线,平镜头孔处。根据术者习惯适当调整;(2)机械臂操作孔R2(带双极电凝的无创抓钳或马里兰抓钳):8 mm口径,置于左锁骨中线,平镜头孔处。根据术者习惯适当调整;(3)镜头孔R3:8 mm口径,置于脐右上方4 cm处;(4)机械臂操作孔 R4(电剪或超声刀):8 mm 口径,置于右侧麦氏点;5)辅助孔A:12 mm口径,置于过机械臂操作孔R4的垂线,平镜头孔处。
(二)手术操作步骤
1. 常规探查
腹腔镜探查的优点在于它是我们视觉的延伸,可以看到我们常规开腹手术看不到的地方,而缺点是没有触觉。所以应在详细术前检查的基础上,进镜观察肝脏、胆囊、胃、脾脏、大网膜、结肠、小肠及系膜表面和盆腔脏器有无种植转移(图1)。
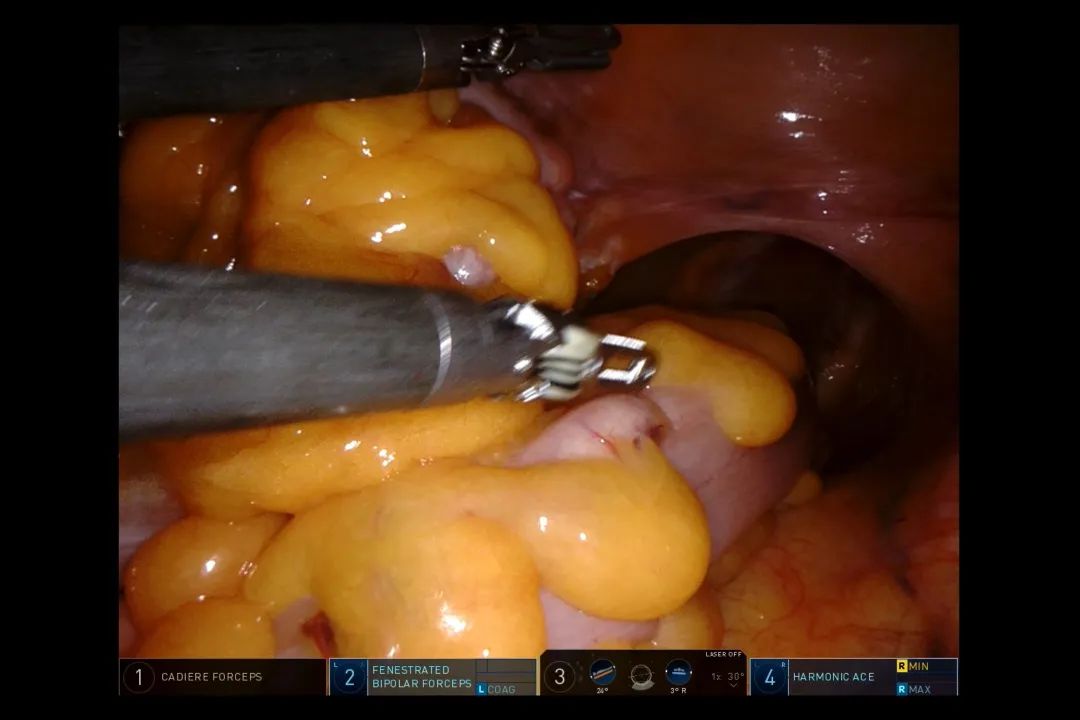
图1 机器人术中探查盆腔
2. 肿瘤探查
中低位直肠肿瘤往往位于腹膜返折以下,术者可联合直肠指诊进行探查。如患者的肿瘤较小,术前也可应用示踪剂,辅助腹腔镜下寻找肿瘤(图2)。
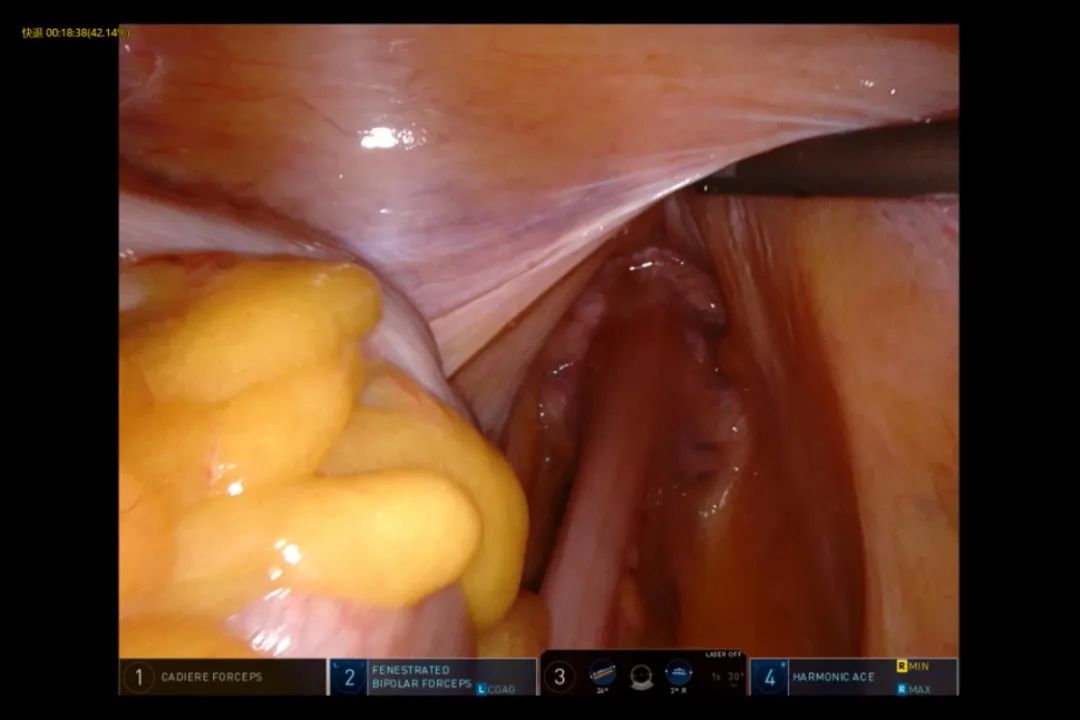
图2 术中肿瘤探查
3. 解剖结构判定
明确髂血管、肠系膜下动脉、肠系膜下静脉的位置。判定乙状结肠及其系膜血管长度,判定中段直肠系膜肥厚程度,能否拉出肛门外(图3)。

图3 术中评估系膜长度
4. 第一刀切入点
患者头低足高,将小肠移至右上腹部,充分显露整个盆腔。术者用超声刀在髂外动脉与输精管交界处(男性),或卵巢悬韧带交界处(女性)行第一刀,肥胖、看不清结构者可在髂外动脉与腹股沟腹膜返折处行第一刀 (图4)。
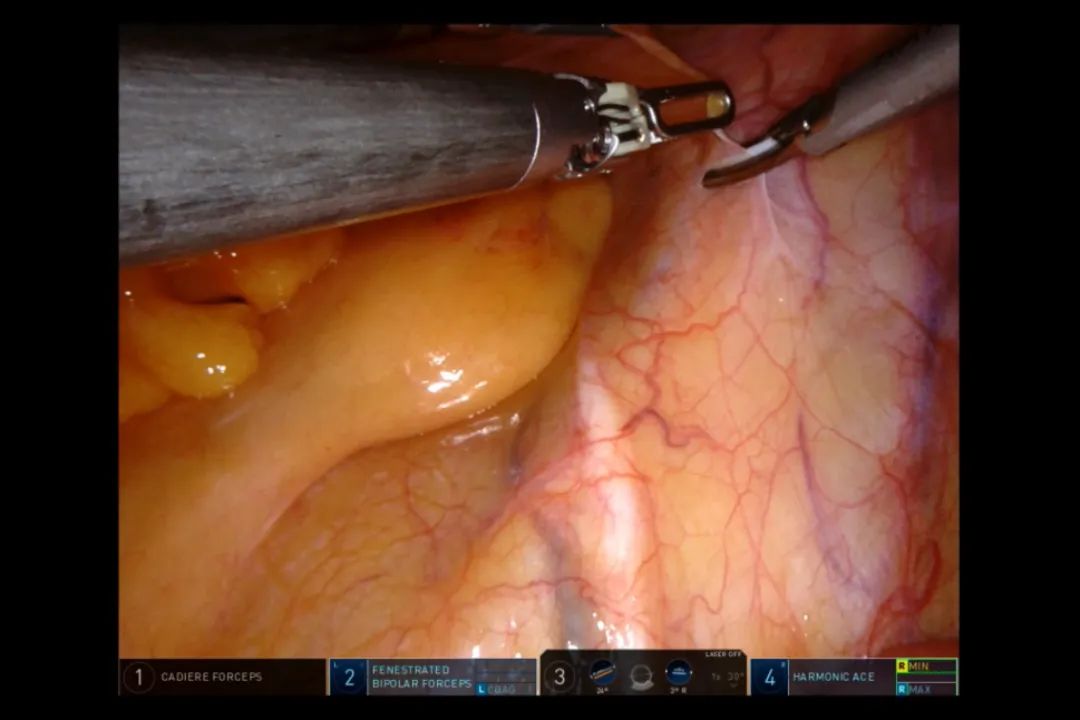
图4 第一刀切入点
5. 确定切除范围
第一刀切开后,可沿髂外动脉、髂总动脉、下腔静脉的外侧至腹主动脉前,将后腹膜打开(图5)。注意保护右侧输尿管,然后在第一刀切入点向内、向下沿输精管走行,打开腹膜至盆底直肠腹膜返折处,注意勿损伤输尿管的下段,要点是只打开后腹膜。
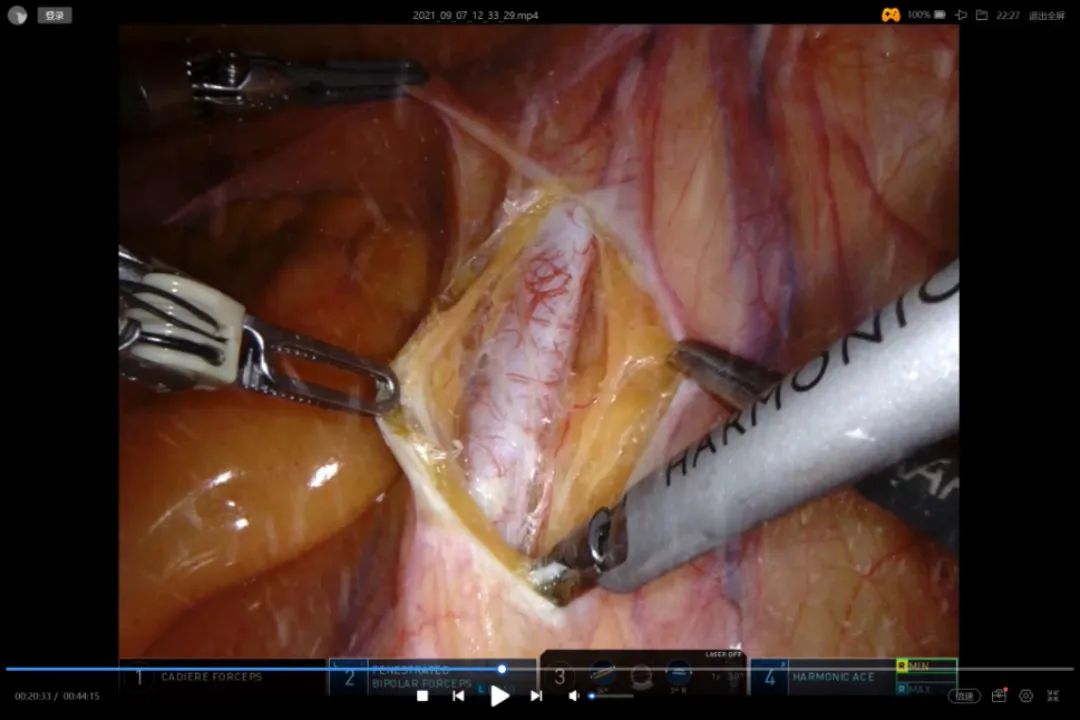
图5 沿右侧髂总动脉前方打开后腹膜
6. 清扫右侧闭孔及右侧髂动脉区
沿髂外动脉的外侧分离,紧贴近血管,由外向内、上下结合,始终保持整块切除的思想,再沿髂外静脉表面上下分离(图6),由静脉向下、向内分离至闭孔内,至闭孔神经上、下游离(图7),注意保护神经,动作轻柔,将闭孔内淋巴结缔组织整体向内推,分离髂内动脉各分支。此时,可见闭孔神经、髂内动脉分支、膀胱上动脉、下动脉、闭孔动脉,有时可见臀上动脉(图8)。此时闭孔清扫完毕,可在闭孔内塞一小纱布,一来压迫止血,二来阻挡清扫出的组织作为标志。
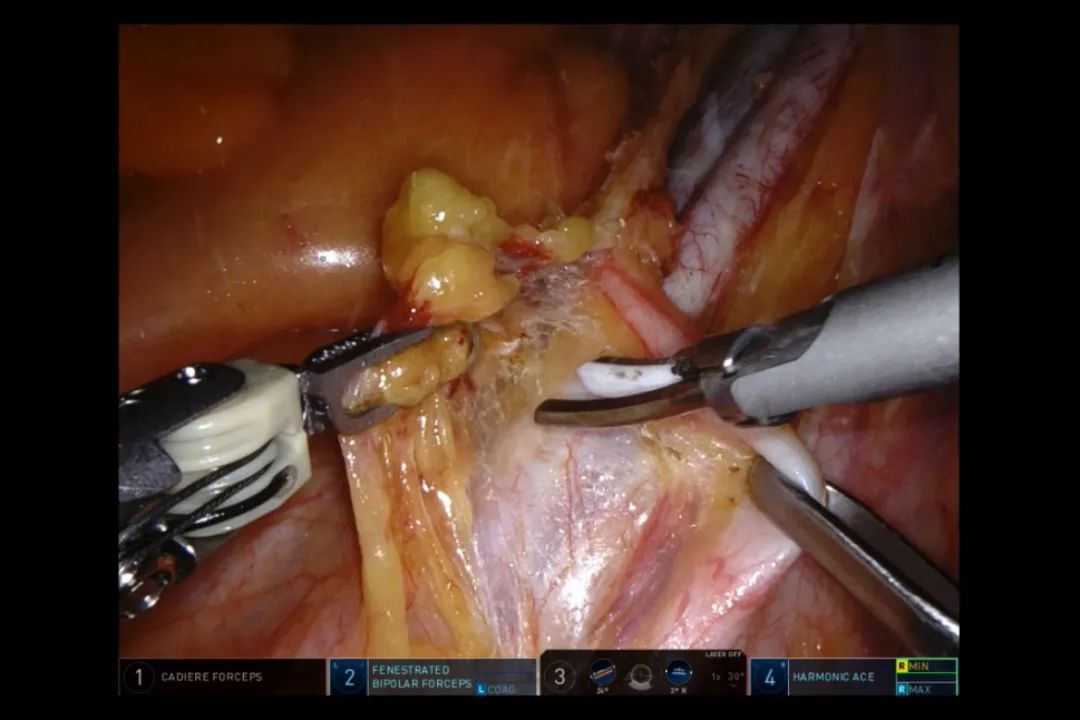
图6 沿髂外静脉的上下分离
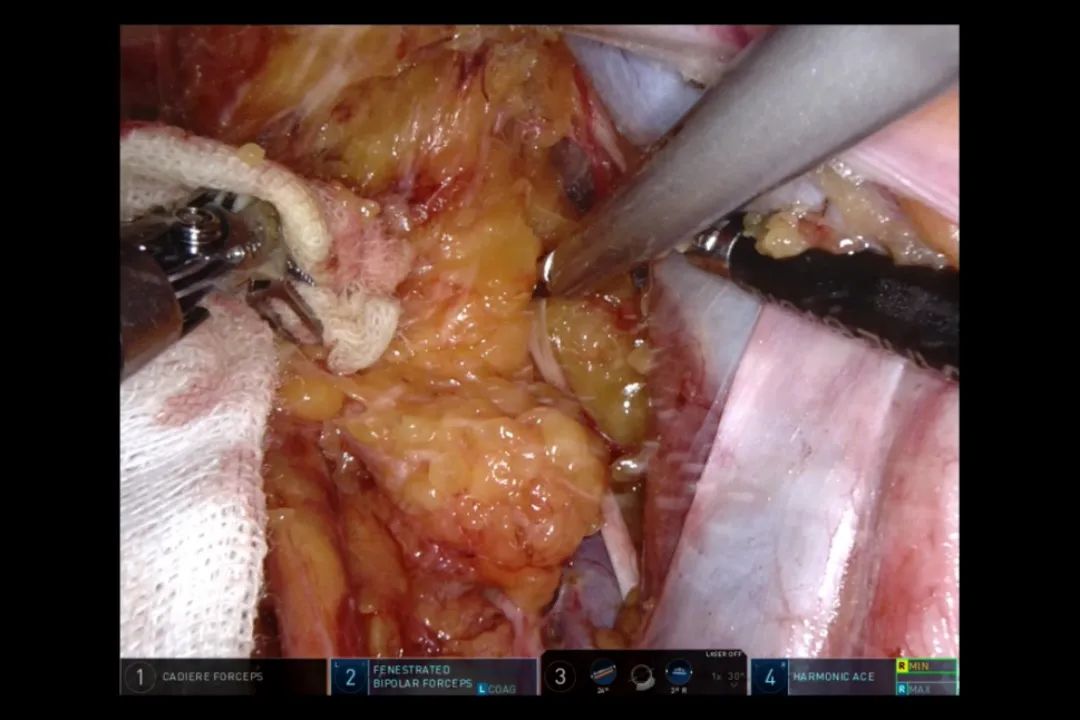
图7 沿闭孔神经上下方游离
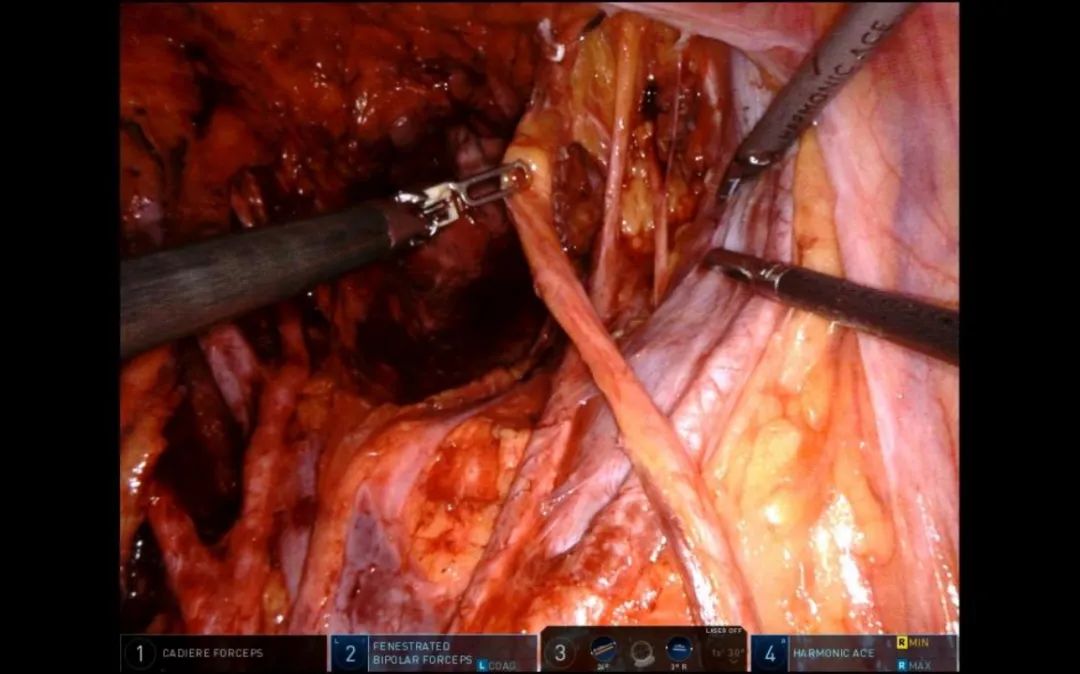
图8 闭孔区各血管、神经分支
7. 游离右侧输尿管
从右侧髂总血管的上方分离出输尿管,将其用吊带标志、提拉。用输尿管钳提拉,沿其走行向下方分离(图9),这也是侧方淋巴结缔组织能整块切除的关键。在输尿管的后方打开,将侧方组织绕过输尿管外侧、前方,向内侧推离(图10)。这样,保证闭孔组织通过后腹膜与直肠完整地联系在一起。输尿管全程游离后,可进一步向直肠系膜的间隙游离。
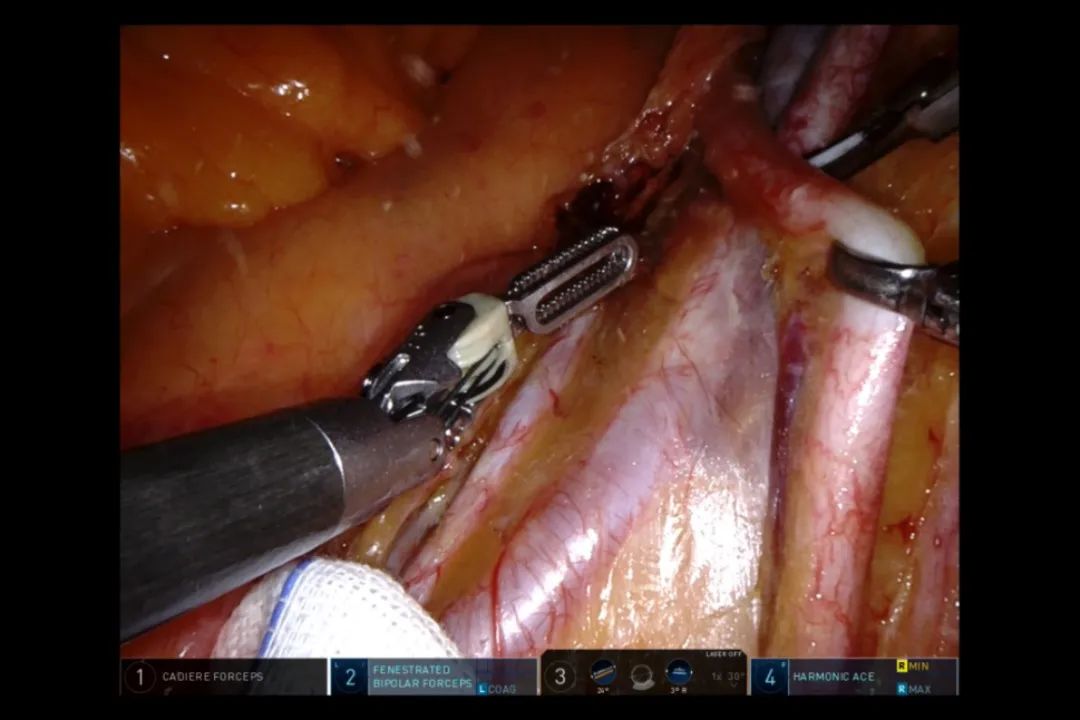
图9 沿输尿管走行向下方游离
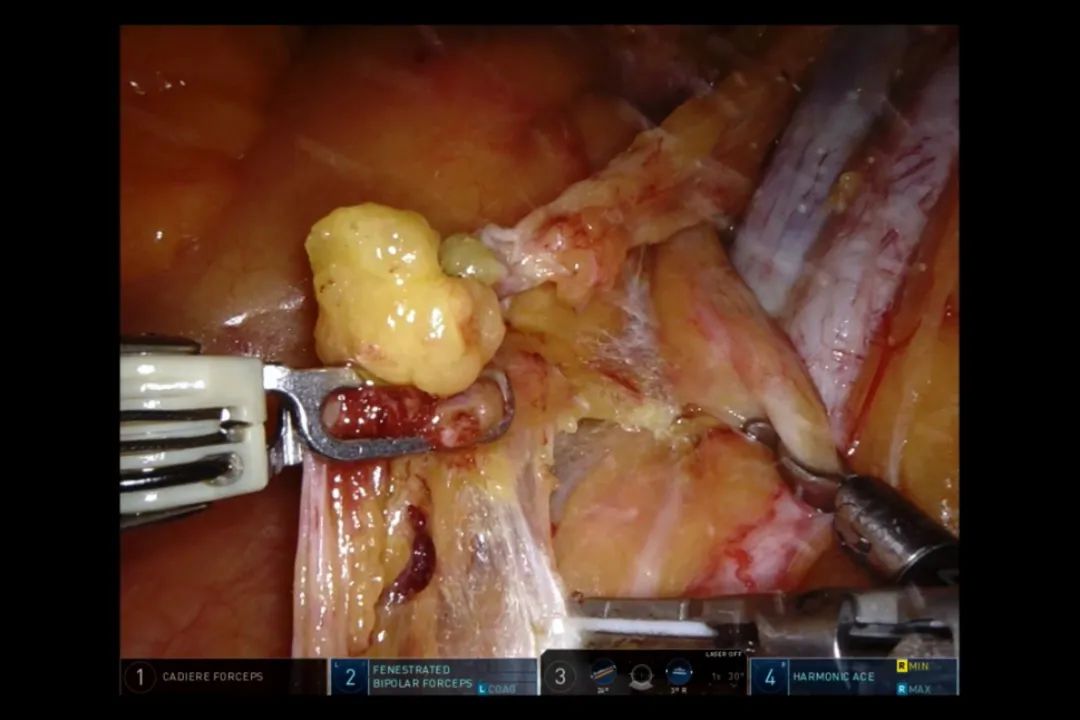
图10 绕过输尿管,将侧方组织向内侧推离
8. 清扫右髂总动脉、下腔静脉及游离骶前间隙
将右侧输尿管拉向外侧,沿着髂总动脉表面向内、向上游离,沿着下腔静脉表面向上、向内分离切割,注意保护十二指肠水平部。同时,骶前、直肠系膜后间隙进一步游离,增加操作空间。
9. 清扫腹主动脉、结扎肠系膜下动脉
在下腔静脉表面向内分离至腹主动脉右侧,再从右侧髂总动脉表面向内、向上分离,同时将下腔静脉前方清扫的淋巴结缔组织扫向内侧,以达整块切除。显露肠系膜下动脉根部,裸化肠系膜下动脉根1cm即够。随后,用Hamlock夹,结扎切断(图11)。
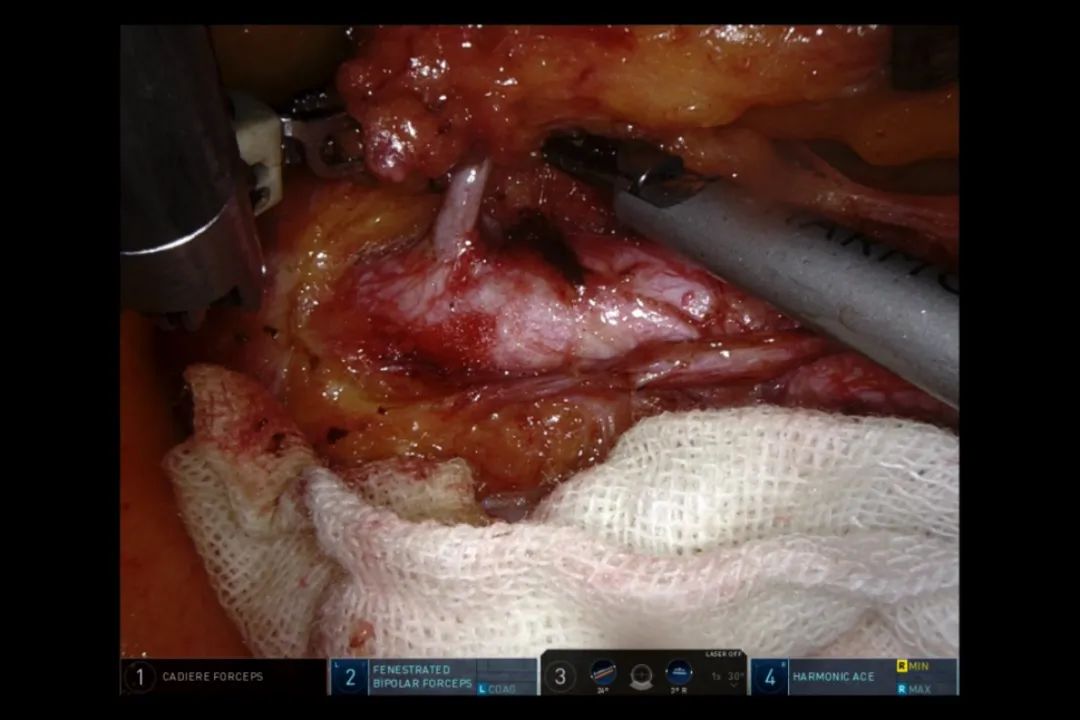
图11 裸化肠系膜下动脉
10. 结扎肠系膜下静脉
沿腹主动脉向左、向上分离,向外侧分离逐渐回归到Toldt平面(由于扩大清扫,腹主动脉前与Toldt是不在一个平面的),可见左侧输尿管和左侧生殖血管;向上、向左外可见肠系膜下静脉走行,并可见乙状结肠系膜无血管区。在平行腹主动脉清扫范围平面水平,结扎切断肠系膜下静脉,并向乙状结肠系膜无血管区少量分离。
11. 清扫左髂总动脉、髂内动脉、髂外动脉
切断肠系膜下静脉后,将肠系膜断端提起,向下分离至髂总动脉上方(图12)。将左侧输尿管分离、提起(可用吊带提起保护)。沿着腹主动脉、左侧髂总动脉表面向下、向左外侧清扫,在左输尿管的后方,向左侧髂内动脉分离清扫,向左侧髂外动脉分离至中部(图13)。系膜下垫上小纱条。
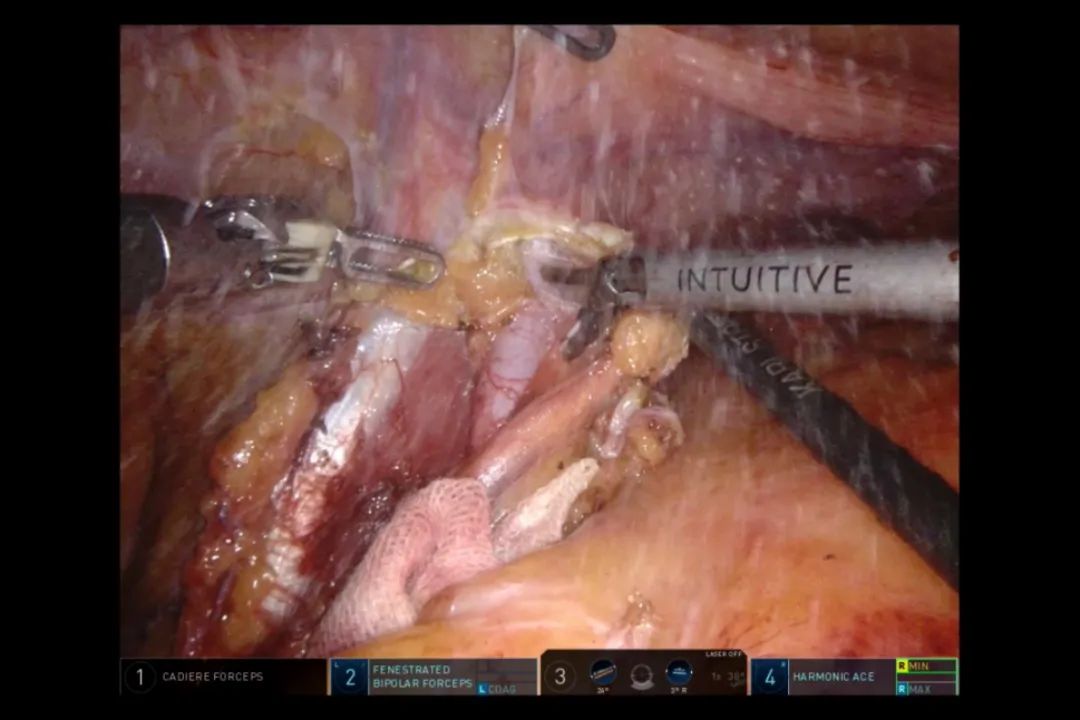
图12 沿左侧髂总动脉上方分离

图13 在左侧输尿管下方,向左侧髂内动脉分离
12. 进一步游离直肠系膜后间隙
当左侧髂内动脉清扫到位后,即可转向游离直肠系膜后壁。后壁游离切忌粗暴,进入神圣平面,可见“天使之发”,尽量多向盆底游离,可见肛提肌平面(图14)。
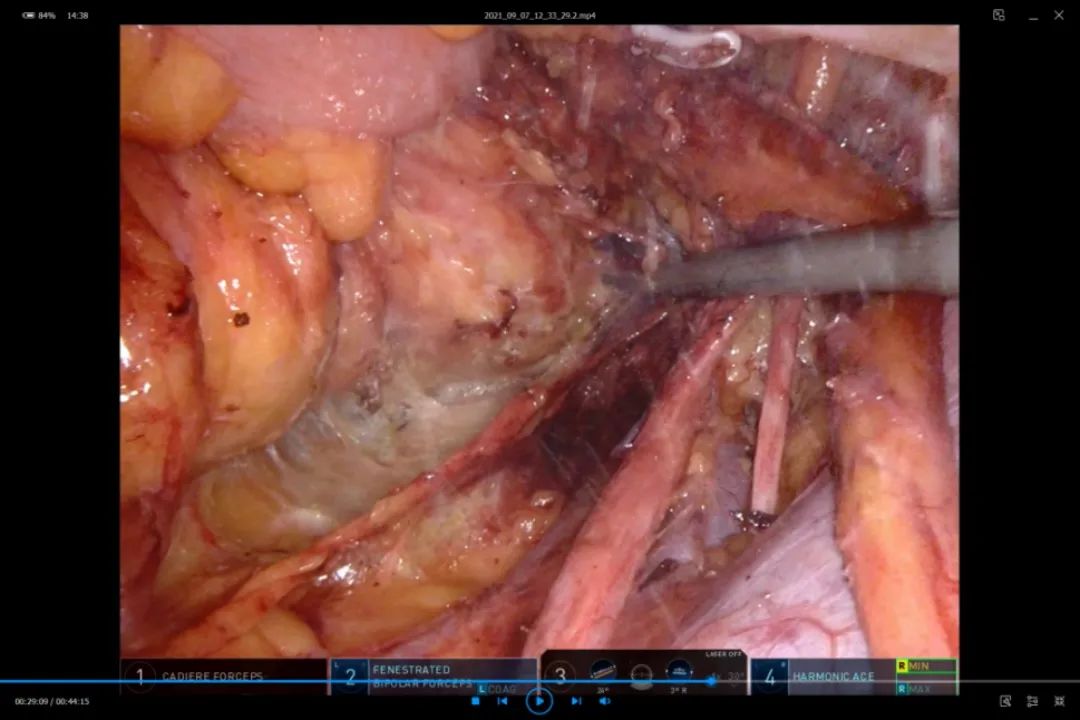
图14 向下游离直肠后间隙直至肛提肌平面
13. 游离乙状结肠粘连带
将乙状结肠翻转至右侧,打开乙状结肠粘连带,进入Toldt间隙。分离扩展平面可见后方用于保护和标志的小纱布。打开筋膜,向上肾前间隙游离,游离至外侧。对降结肠延伸,无牵拉作用时即可。
14. 确定左侧整块扩大清扫腹膜标志
将左侧后腹膜自左侧髂总动脉、向左侧髂外动脉游离至腹股沟返折点(图15)。然后,从此返折点沿左侧输精管,向下向内游离至盆底直肠腹膜返折处,与右侧相通(图16)。至此整块切除范围如同蝴蝶的翅膀。
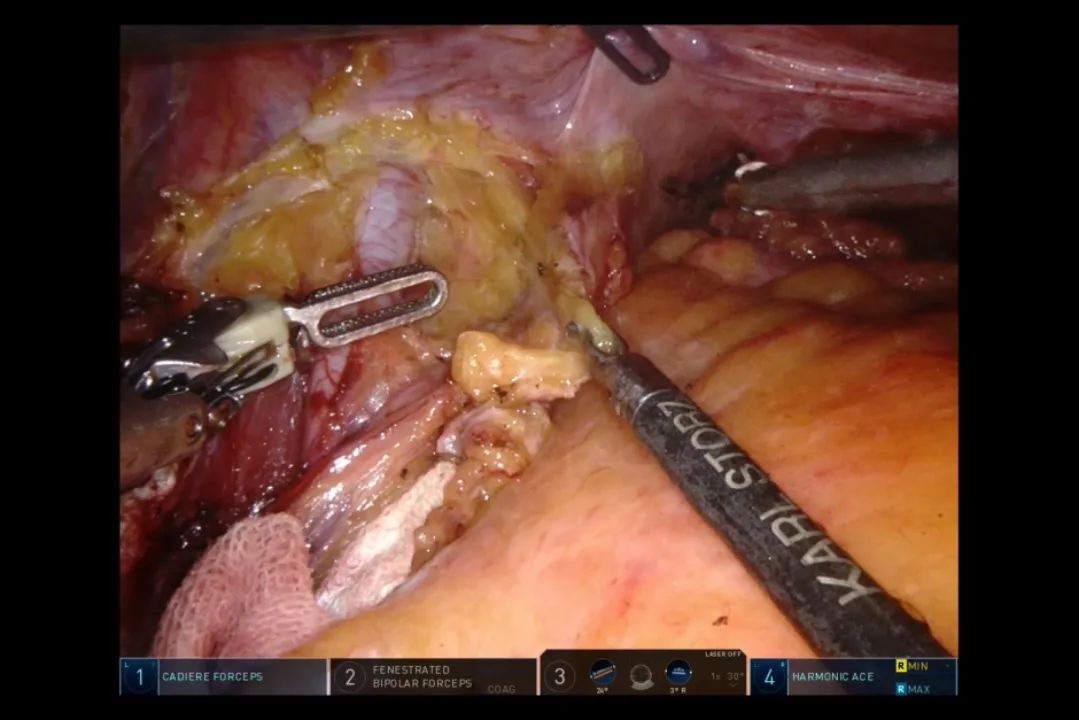
图15 确定左侧腹膜切除范围

图16 左右盆底腹膜相互贯通
15.清扫左侧闭孔区
扩大清扫范围确定后,沿髂外动脉、髂外静脉向闭孔区分离至闭孔神经(图17)。在髂外静脉与髂内动脉夹角处分离,将整个闭孔区淋巴结缔组织推向前方,清楚显露闭孔神经、髂内动脉分支和闭孔动脉等(图18)。可用纱条填塞闭孔区。
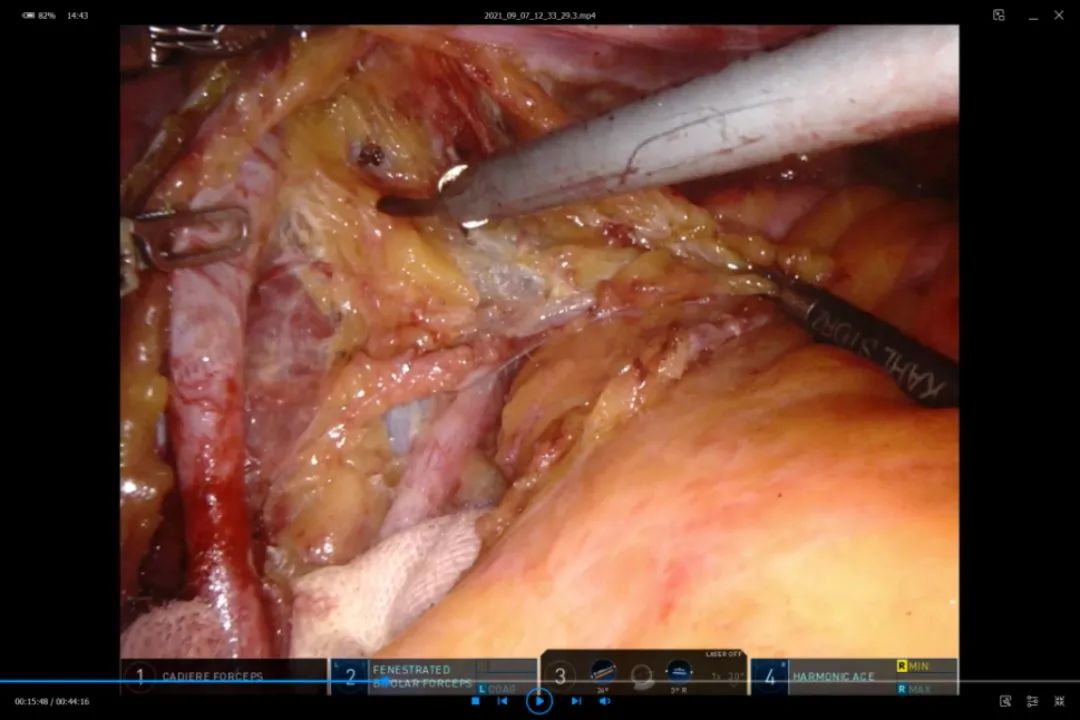
图17 沿髂外动脉、髂外静脉分离闭孔区组织
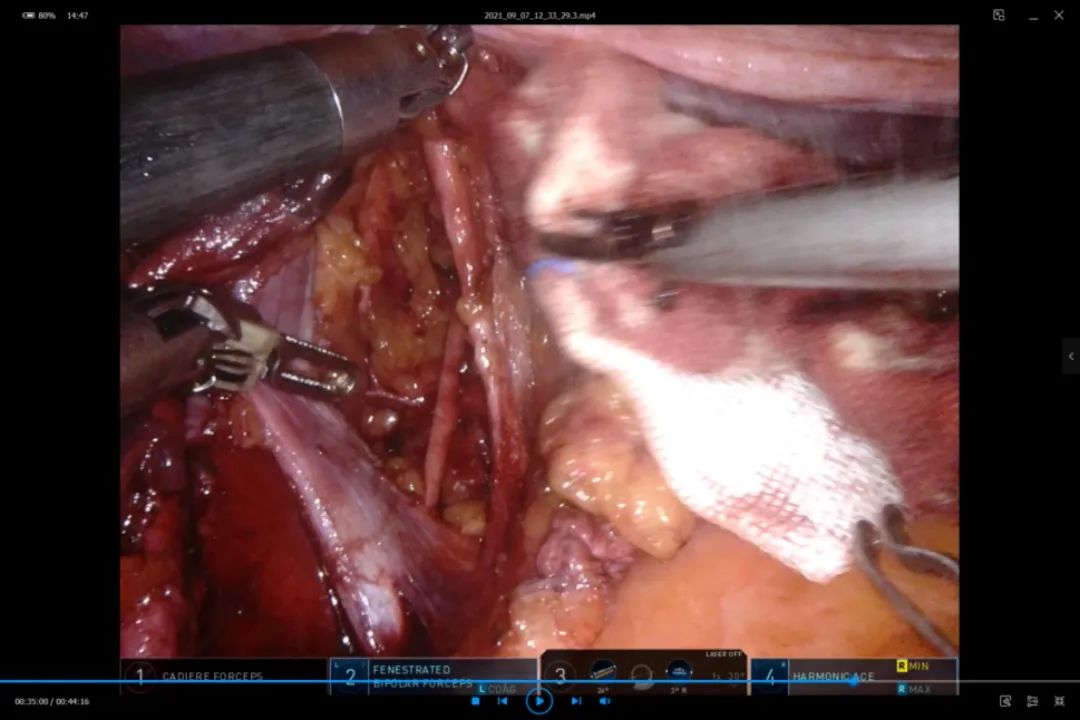
图18 左侧闭孔区各血管分支、神经
16. 游离左侧输尿管
当左侧闭孔侧方淋巴腹腔结缔组织清扫完成后,在左侧髂总动脉处提起输尿管吊带(图19)。在其后方向下分离,同时将侧方清扫的组织经输尿管前方,借助后腹膜连在一起,推向内侧(图20)。向下充分游离输尿管至与输精管相交处。至此,淋巴结整块清扫和直肠系膜游离基本完成。
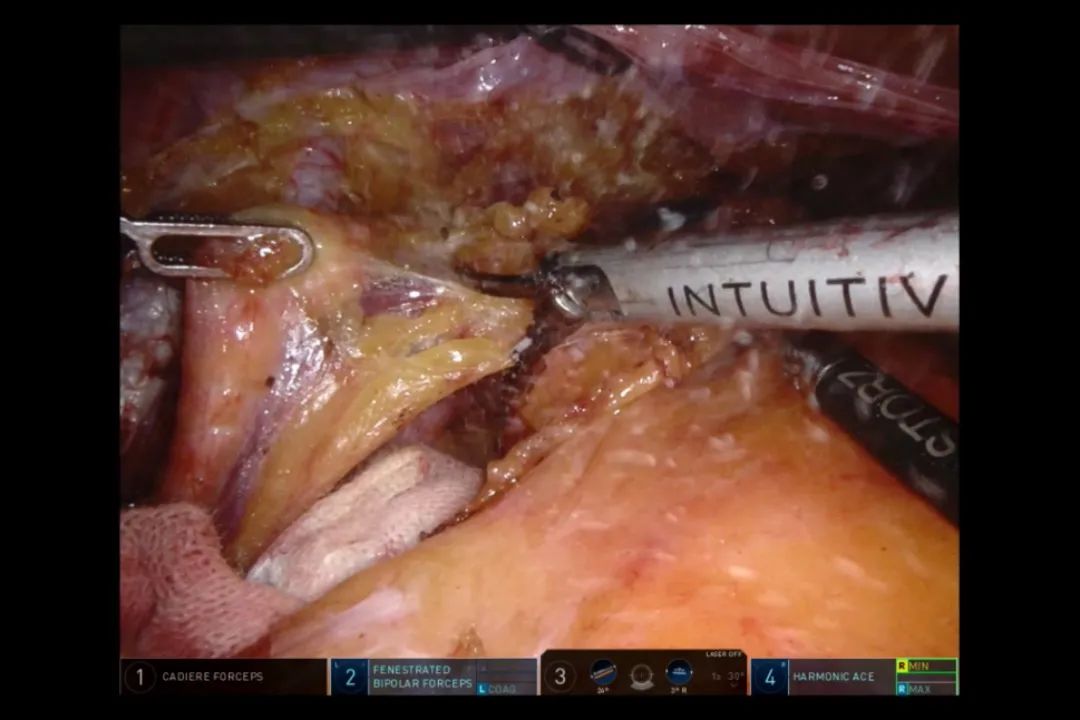
图19 游离左侧输尿管
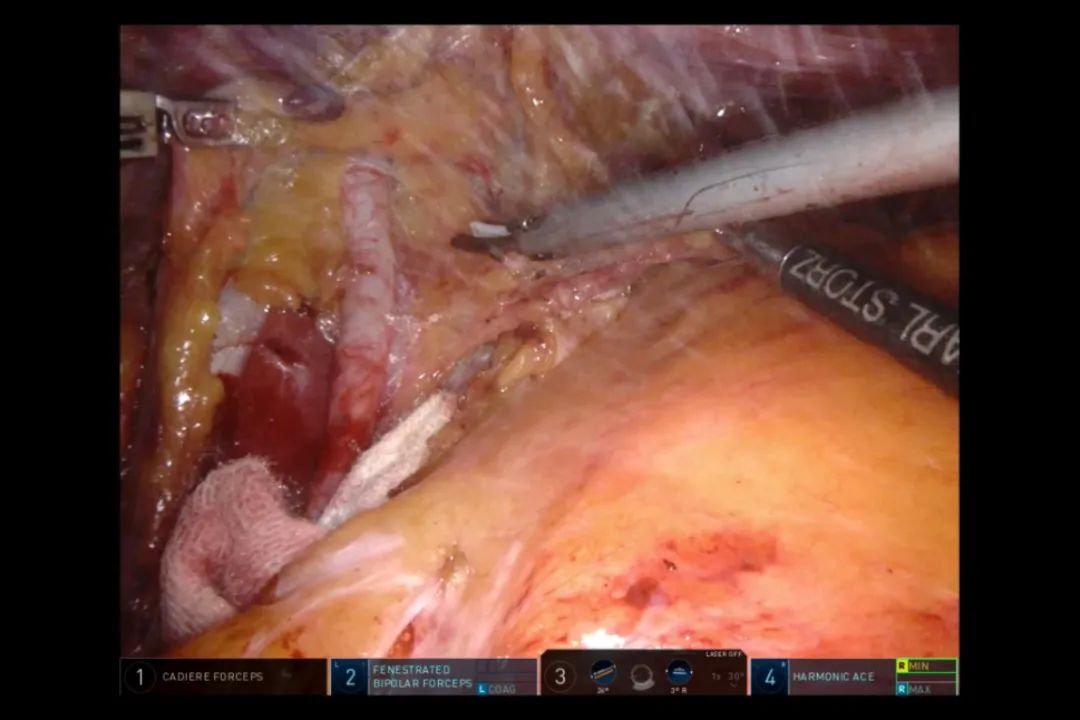
图20 将侧方组织经输尿管前方推向内侧
17. 进一步裸化直肠远端至肿瘤下缘
这一步,将根据肿瘤的位置、大小、病理性质、浸润程度来决定完成。Miles、Dixon以及NOSES Ⅰ式(A法~E法),后续手术操作不再赘述。
4 侧方淋巴结的解剖和主要清扫范围
大量解剖学研究表明,直肠淋巴引流分为向上、侧方和向下3个引流方向。其中,侧方引流又是腹膜返折以下直肠和肛管淋巴引流的重要途径。对于腹膜返折以下直肠癌患者,侧方淋巴结转移的几率约为10%~25%,T3/4期患者侧方淋巴结转移率为20.1%。侧方淋巴结引流主要包括3个方向:向前外侧沿膀胱上动脉、膀胱下动脉、闭孔动脉到髂外动脉内侧缘的淋巴结;向外侧沿直肠中动脉至髂内淋巴结,再经髂总淋巴结至腹主动脉旁淋巴结;向后沿骶正中动脉进入骶淋巴结,再向上进入腹主动脉分叉处淋巴结。此外,日本结直肠协会指南又将侧方淋巴结引流细分为五个区域,分别为髂总血管区、髂外血管区、髂内近端血管区、髂内近端血管区以及闭孔区。这五个淋巴引流区域是侧方淋巴结转移的主要部位,也是淋巴结清扫术的标准手术范围。因此,为了确保肿瘤的根治效果,必须掌握侧方淋巴结引流的解剖特点以及淋巴结清扫的手术范围,这对于中低位直肠癌的外科治疗至关重要。
参考文献
[1]Moriya Y. Treatment of lateral pelvic nodes metastases from rectal cancer:the future prospective[J]. G Chir,2013,34(9-10):245-248.
[2]Kinugasa T,Akagi Y,Shirouzu K. Benefit of lateral lymph node disp for rectal cancer:long - term analysis of 944 cases undergoing surgery at a single center(1975-2004)[J] Anticancer Res,2014,34(8):4633-4639.
[3]Akiyoshi T,Ueno M,Matsueda K,et al. Selective lateral pelvic lymph node disp in patients with advanced low rectal cancer treated with preoperative chemoradiotherapy based on pretreatment imaging[J]. Ann Surg Oncol,2014,21(1):189-196.
[4]李伟,所剑,黄学锋 . 直肠癌根治手术侧方淋巴结是否需要清扫[J]. 中华胃肠外科杂志,2018,21(3):285-287. DOI:10. 3760/cma.j.issn.1671-0274.2018.03.009.
[5]Heald RJ,Husband EM,Ryall RD. The mesorectum in rectal cancer surgery - - the clue to pelvic recurrence?[J]. Br J Surg,1982,69(10):613-616.
[6]黄颖,池畔. 膜解剖引导下的腹腔镜直肠手术[J/CD].中华腔镜外科杂志(电子版),2017,10(6):339-342. DOI:10.3877/cma. j.issn.1674-6899.2017.06.006.
[7]池畔. 膜解剖指导下的腹腔镜全直肠系膜切除术[J].中华胃肠外科杂志,2016,19(10):1088-1091. DOI:10.3760/cma.j.issn. 1671-0274.2016.10.003.
[8]Kinugasa Y, Murakami G, Suzuki D, et al. Histological identification of fascial structures posterolateral to the rectum [J]. Br J Surg,2007,94(5):620-626. DOI:10.1002/bjs.5540.
[9]Kraima AC,West NP,Treanor D,et al. Understanding the surgical pitfalls in total mesorectal excision:Investigating the histology of the perirectal fascia and the pelvic autonomic nerves [J]. Eur J Surg Oncol,2015,41(12):1621-1629. DOI:10.1016/ j.ejso. 2015.08.166.
[10]Peparini N,Caronna R,Chirletti P. The“meso”of the rectum and the“meso”of the pancreas:similar terms but distinct concepts in surgical oncology[J]. Hepatobiliary Pancreat Dis Int,2015,14(5):548-551.
[11]周声宁,韩方海. 腹腔镜下直肠癌根治术保留自主神经的解剖和技术要点[J/CD]. 中华结直肠疾病电子杂志,2019,8(1):6-11.
[12]Watanabe T,MuroK,Ajioka Y,et al. Japanese Societyfor Cancer of the Colon and Rectum(JSCCR)guidelines 2016 for thetreatment of colorectal cancer[J]. Int J Clin Oncol,2018,23(1):1-34. DOI:10.1007/s10147-017-1101-6.
[13]Yagi R,Shimada Y,Kameyama H,et al. Clinical significance of extramural tumor deposits in the lateral pelvic lymph node area in low rectal cancer:a retrospective study at two institutions[J]. Ann Surg Oncol,2016,23 Suppl 4:S552 - 558. DOI:10. 1245/s10434-016-5379-9.


