妊娠期高血压之HELLP综合征
时间:2023-02-19 23:13:13 热度:37.1℃ 作者:网络
前 言
HELLP综合征是以溶血、肝酶升高、血小板减少为特点的一组临床综合征,为妊高症的严重并发症。围产期发病率及死亡率高,多发生在产前。典型的临床表现为乏力、右上腹疼痛及恶心呕吐、体重骤增、脉压增宽。
HELLP综合征发病率约占所有妊娠的0.12%~0. 16%,国外资料表明,重度子痫前患者中,HELLP综合征发病率约占4%~16%。然而,我国报道的发病率仅占重度子痫前期的2.7%,这与其发病率不高,临床表现多变、无特异性且常被妊娠期高血压症状掩盖,易导致该病被漏诊有关[1]。
HELLP综合征的病因和发病机制尚不清楚。多数研究认为,本症是由于血小板被激活和微血管内皮细胞受损害所致;也有研究认为其发生与自身免疫机制有关。HELLP合征延误诊断或治疗会对母婴的预后产生严重影响,病死率高,所以对其诊断与处理日益受到重视。
案例经过
患者,32岁,平素?经规律,末次?经2021-07- 14;患者既往无高血压及糖尿病病史,其父亲及爷爷有高血压病史,孕产史G0P0,孕期定期我院产检。孕5+1周,促甲状腺激素4.88 mIU/L,诊断为妊娠合并甲状腺功能减退;孕13+4周,血常规、肝功正常,?痫前期?险评估低?险;孕25+2周,糖耐量检查提示:糖耐量1?时?糖10.36 mmol/l,补充诊断妊娠期糖尿病。
影像学检查:孕13+3周,NT超声:双顶径24 mm,头臀?72 mm,NT 1.5 mm, 提示胎?与孕周相符;孕23+3周,?胎?系统畸形筛查超声提示未?明显异常;孕30+5周时?成人?脏B超声提示:左室顺应性减低,余未?明显异常。
患者于孕35+6周当日14:00,进食辣物后出现上腹部不适,伴恶?、呕吐4次,头痛不适。19:30患者来我院就诊,测血压:120/70mmHg,22:32?明显诱因出现全身抽搐、意识不清、牙关紧闭、口吐泡沫,持续约60秒,血压164 / 109 mmHg;
实验室急查结果:血小板计数89×109/L;外周血涂片可见破碎红细胞、盔形红细胞、球形红细胞等异形红细胞;尿液:呈浓茶色、潜?3+、蛋?质2+;?丙转氨酶1172 U/L,草转氨酶871 U/L,乳酸脱氢酶1671 U/L,α-羟丁酸781 U/L,肌酸激酶213 U/L,肌酸激酶同?酶87 U/L。
临床拟诊断:HELLP综合征。?即给患者开通?道,紧急行剖宫产术终?妊娠。术后分娩?活男婴,重1800克,评估为极低体重儿,Apgar评分:1分钟评9分;??清,即转入新生儿科观察。患者术后?压升高,波动在172 - 212 / 128 - 149 mmHg 之间,??板持续下降至27×109/L,经评估后给予输注血小板1个治疗量,0.9%氯化钠注射液(250 mL)+地塞?松注射液(10 g)静脉输注进行对症治疗。输?后,复查?浆D - 二聚体为12.84 ug/mL ,血小板逐渐上升,肝酶逐渐下降,并恢复至正常水平,最终病情好转,出院。
案例分析
临床医师:
根据该患者孕35+6周就诊时的临床症状:突发上腹痛,伴恶?呕吐,意识不清、?关紧闭、?吐?沫,抽搐持续约60秒,结合实验室急查的各项指标:??板计数89×109/L,尿液外观呈浓茶?样,潜?3+、蛋?质2+,?丙转氨酶1172 U/L,?草转氨酶871 U/L,乳酸脱氢酶1671 U/L,可确诊:HELLP综合征,为保障孕妇及胎??命安全,于孕35+7周,紧急行剖宫产术终?妊娠。
检验医师:
实验室指标:①全血细胞分析:PLT 89×109/L,HGB 100 g/L ②外周血涂片:镜下可见破碎红细胞、盔形红细胞等异形红细胞③生化指标:肝酶、乳酸脱氢酶急剧升高至检测上限20倍以上、胆红素19.2 umol/L;④尿液分析:呈浓茶色、潜?3+、蛋?质2+。以下是患者病情发展及转归的四项指标:PLT、AST、ALT、LDH。
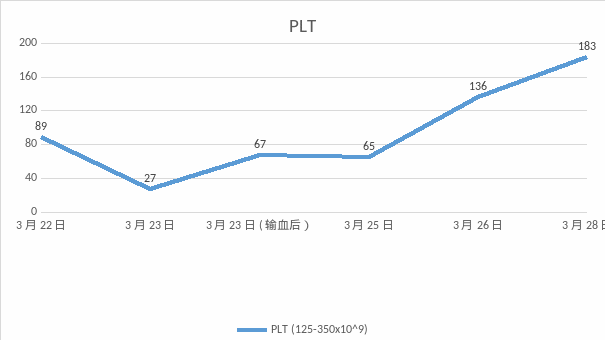
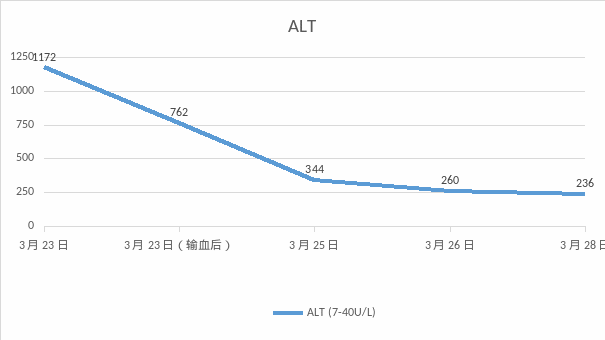

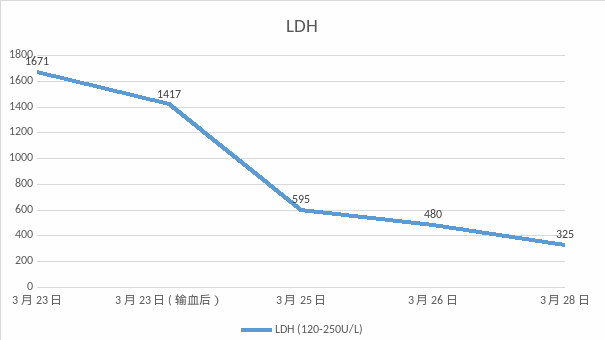
根据我国HELLP综合征诊断标准[2]——微血管内溶血:LDH水平升高;外周血涂片中可以见到破碎红细胞、球形红细胞;胆红素> 20.5 umol/L;血红蛋白轻度下降;转氨酶水平升高(ALT ≥ 40U/L 或AST ≥ 70U/L);血小板计数减少(PLT < 100×109/L),综合本案例检验数据进行分析:
1. 患者出现肝酶升高、血小板减少,高度警惕 HELLP 综合征。
2.LDH 水平升高,是诊断 HELLP 综合征微血管内溶血的敏感指标,常在间接胆红素水平升高和血红蛋白降低前出现。
3.尿液分析:呈浓茶色、潜? 3+、蛋?质2+,提示血管内溶血。
4.本实验室主动进行外周血涂片检查(可见破碎红细胞、盔形红细胞等异形红细胞)并及时与临床沟通,了解患者病情,以排查微血管溶血,协助临床诊断。
5.由于HELLP综合征及HUS-TTP患者均会出现微血管病性溶血性贫血、血小板减少及肾功能衰竭三种症状,但HUS-TTP无血压升高表现。建议实验室今后新增未开展“血浆ADAMTS 13 及vWF”检测项目,更有利于通过数据辅助临床与HUS-TTP进行鉴别。
知识拓展
HELLP综合征是以溶血、肝酶升高、血小板减少为特点的一组临床综合征,为妊高症的严重并发症[3]。围产期发病率及死亡率高。HELLP综合征确切的发病机制不清,目前存在的几个假说包括母胎免疫平衡发生改变,对胎儿产生免疫排斥;胎盘激发的急性炎症反应;补体激活及随后血管生长因子调节异常;血管内皮损伤及血栓性微血管病。
除此之外研究提出类似于溶血性尿毒症和血栓性血小板减少性紫癜的发病机制。促血管生成因子和抗血管生成因子失衡、促炎性细胞因子增多在子痫前期和HELLP综合征发病机理中起重要作用。
研究发现子痫前期患者胎盘分泌较多的抗血管生成因子至血液循环中,比如可溶性酪氨酸激酶1 (sFlt1)、可溶性内皮因子等,可溶性因子进一步激活血管紧张素受体、增加内皮素1,进而导致妊娠期高血压。妊娠20周前发生HELLP综合征大多数与抗磷脂抗体综合征或三倍体异常有关[4]。
HELLP综合征缺乏特异性临床表现,临床中实验室指标为诊断HELLP综合征的重要手段。CT或MRI对于进一步明确有无脑水肿、脑出血及肝包膜下血肿等并发症具有一定优势,但CT不是孕期首选的检查方法,多用于产后妇女。
孕期主要采用彩超或MRI来评估,合并右上腹痛的患者可首选经腹部超声排除肝脏病变。HELLP综合征诊断需与妊娠期急性脂肪肝、产后溶血尿毒综合征、血栓性血小板减少性紫癜、溶血性尿毒症性综合征、抗磷脂综合征、系统性红斑狼疮及肝内胆汁淤积综合征等进行鉴别,相应的实验室检查及专科会诊非常重要。HELLP综合征伴有抗磷脂综合征易发展为灾难性的抗磷脂综合征,需要进行积极的抗凝治疗及多学科管理。
常见的鉴别诊断如下:
(1)妊娠期急性脂肪肝(Acute Fatty Liver of Pregnancy,AFLP):主要表现为胆红素升高(TBIL、DBIL)、凝血功能异常(PT、APTT、FIB、INR)、肾功能损害(以血清Cr升高为主);另外,全血细胞分析:白细胞计数升高,生化指标:GLU及LDL无明显差异[5]。
(2)溶血尿毒综合征(Hemolytic-Uremic Syndrome,HUS):最重的临床表现出现在分娩之后,其特点为严重的肾脏损伤,出现血尿、蛋白尿。患者初次发病通常由妊娠诱发,由补体缺陷所致,通过检测补体C3、C4水平,H因子活性可明确诊断。
(3)血栓性血小板减少性紫癜(Thrombotic Thrombocytopenic Purpura,TTP):实验室检查:贫血,外周血涂片可见破碎红细胞、PLT多低于20×109/L,血清胆红素及LDH升高、BUN和Cr升高。与HELLP综合征鉴别的主要实验室检查是血浆ADAMTS 13活性及抑制物或IgG抗体。
(4)系统性红斑狼疮(Systemic Lupus Erythematosus,SLE):临床表现为多系统损伤(包括血液、消化系统等至少2个及以上系统),实验室表现:血小板减低、部分患者肝酶升高,自身抗体筛查可明确诊断(抗ds-DNA的特异性达95%,抗Sm特异性高达99%[6])。
案例总结
HELLP综合征是指妊娠高血压综合症伴有溶血( hemolysis) 、肝酶升高( elevated liver function) 以及血小板减少( low platelet count) 的一组临床综合征,是子痫前期的严重并发症,危及母婴生命,是孕产妇及围生儿死亡的重要原因之一[7]。
临床上,HELLP综合征患者终止妊娠后,若在1周内症状无自限(血小板减少和溶血进一步恶化),或治疗12 ~ 24 小时后病情仍无好转,则应结合实验室检查,考虑是否为HUS-TTP。HUS-TTP患者病情发展迅速,病程常持续2周以上,神经系统症状和肾功能异常进行性加剧,此类患者应引起临床重视。
临床上因其相似的临床症状和实验室检查,给疾病的诊断和治疗带来困难。因此,正确认识HELLP综合征和HUS-TTP两者鉴别要点,有利于临床诊治,改善母儿预后。HELLP综合征和HUS-TTP的鉴别要点见 表1。
表1 HELLP综合征和HUS-TTP的鉴别诊断

注:PT(凝 血 酶 原 时 间),ATPP(活化部分凝血活酶时间),ADAMTS 13( 血管性血友病因子裂解酶13),vWF(血管性血友病因子),+ (表示:有),± (可疑),-(表示:无)
HELLP综合征的发病时间可从孕晚期到产后,常发生于妊娠28~36周(70%)或产后48h内(30%)[8]。根据ACOG妊高症和子痫前期指南(2019版),HELLP综合征存在隐匿性和不典型性发病,将近15%的患者发病时不伴高血压或蛋白尿。90%的HELLP综合征存在右上腹疼痛或不适,50%的患者出现头晕、呕吐症状[9]。
实验室指标是诊断HELLP综合征的重要手段,诊断标准为:①血管内溶血:外周血涂片中见破碎红细胞、球形红细胞等异形细胞; ②肝酶升高: ALT≥40 U /L 或AST≥70 U /L,LDH水平升高;③ PLT降低: PLT <100 × 109/L[10]。
HELLP综合征根据诊断标准可分为完全性,即上述3项全部符合;不完全性,即上述有1或2项符合。除此之外,Mississippi分类法按照血小板计数将HELLP综合征划分为3级:Ⅰ级:PLT ≤ 50×109/L,Ⅱ级:PLT(50~100)×109/L,Ⅲ级:血小板(100~150)×109/L。
血小板及LDH水平可预示疾病严重程度。目前公认的终止妊娠时机为孕34周,但发生胎儿窘迫及肝破裂、DIC应紧急终止妊娠。终止妊娠的方式视孕妇宫颈成熟度、患者病情以及胎儿宫内情况而定,HELLP综合征不是剖宫产的指征。
相反,HELLP综合征患者存在发生切口血肿和感染的风险。但在临床工作中,可酌情放宽HELLP综合征患者剖宫产的指征。
本案例提示我们,在实验室检测中,我们不仅应该保证实验的准确性,更应该积极与临床沟通,通过了解患者的临床表现,以丰富的实验诊断知识作为支撑,主动为临床提供更优的实验组合方案,对于这类高度疑似的患者,实验室需要主动提供相关的实验室检查,对于实验室无法提供的检测项目,也要尽可能通过鉴别诊断要点,结合实验室数据以及相关临床表现进行仔细鉴别,以协助临床尽早做出正确诊断。
专家点评
HELLP综合征是一种严重妊娠并发症,多数为子痫前期的严重阶段,主要表现为溶血(hemolysis)、肝酶升高(elevated liver enzyme) 和血小板减少(low platelet count),涉及全身多系统,起病急骤、病情凶险,危及母婴生命,是孕产妇及围生儿死亡的重要原因之一。HELLP综合征存在隐匿性和不典型性发病,临床上将实验室指标作为诊断HELLP综合征的重要手段,因此要求实验室不仅要及时精准的提供常规检测指标的结果,还有开展相关鉴别诊断的检测项目,满足临床诊疗的需求。另外,在HELLP综合征的发生发展中,产科医生绝对是发现苗头的第一双眼,因此,定期产检是对孕妇本人的要求,而对患者严密监测、认真阅读实验室相关指标则是对产科医生的最基本要求,做到早识别、早诊断、早治疗及适时终止妊娠,从而降低母儿不良结局发生率,改善母儿预后,为妇幼健康保驾护航。


