血管活性药物治疗脓毒症休克的研究进展
时间:2023-04-21 13:17:02 热度:37.1℃ 作者:网络
2016 年脓毒症与脓毒症休克处理国际指南于 2017 年1 月 17 日在《Critical Care Medicine》在线发表,根据新的定义,脓毒症是指因感染引起宿主反应失调而导致危及生命的器官功能障碍。脓毒症休克是脓毒症的一种,存在循环、细胞/代谢功能异常,有较高病死率。脓毒症与脓毒症休克是临床急症,在初始几个小时内尽快识别与恰当处理可改善脓毒症患者的预后。多方位集束化治疗是目前共识治疗理念,血管活性药物是集束化治疗的重要组成部分。2016 年脓毒症与脓毒症休克处理国际指南血管活性药物的应用推荐2016 年脓毒症与脓毒症休克处理国际指南血管活性药物的应用推荐:
(1)推荐去甲肾上腺素作为首选的血管加压药物(强推荐,中等证据质量)。
(2)建议可以加用血管加压素(最大剂量 0.03 U/min)(弱推荐,中等证据质量)或者肾上腺素(弱推荐,低证据质量)以达到目标的平均动脉压,或者加用血管加压素(最大剂量 0.03 U/min)(弱推荐,中等证据质量)以减少去甲肾上腺素的剂量。
(3)建议只有针对高选择性的患者群体(例如低快速型心律失常风险者、绝对和相对心动过缓的患者),才将多巴胺作为去甲肾上腺素的替代药物(弱推荐,低证据质量)。
(4)反对使用低剂量的多巴胺用于肾脏保护(强推荐,高证据质量)。
(5)在充分的液体复苏及使用血管活性药物之后,如果仍然存在持续的低灌注,建议使用多巴酚丁胺(弱推荐,低证据质量)。
(6)建议所有需要血管加压药物治疗的患者,如果资源许可,应尽快进行动脉置管(弱推荐,极低证据质量)。
笔者对比 2016 年脓毒症与脓毒症休克处理国际指南与 2012 国际严重脓毒症及脓毒症休克诊疗指南发现,血管活性药物与强心药物的应用推荐意见基本一致,只是将去氧肾上腺素完全排除在外,原因为去氧肾上腺素减少每搏输出量(SV)等不利作用;过去 10 余年现有药物临床研究结果未有能超越去甲肾上腺素而成为更优选择。但脓毒症休克患者尽管实施包括血管活性药物、容量复苏、感染源的控制、机械通气等集束化治疗措施,病死率仍居高不下,这一临床顽症迫使人类不断探求治疗对策。此文对近几年血管活性药物与严重脓毒症有关的研究进行概述,部分研究似乎带给我们曙光。
2 血管活性药物研究进展
2.1 血管活性药物与免疫
目前关注点已经从促炎反应的破坏力方面转向不利抗炎方面,即脓毒症相关免疫麻痹——是指患者不能清除初始的感染并增加二重/机会感染的易感性,此现象与不良预后有关。免疫麻痹促使人们重新评估与评定当前治疗脓毒症休克时是否无意之中损害或改变了机体的免疫反应。STOLK 等从脓毒症休克治疗基石的去甲肾上腺素在脓毒症相关免疫麻痹中潜在的不利方面出发,详细阐述了去甲肾上腺素对免疫调节的作用,总结到尽管新的治疗理论力图改变免疫麻痹还在研究中,但应用去甲肾上腺素可能使脓毒症相关免疫麻痹的发生、程度及持续时间恶化。目前在体内或动物资料上显示去甲肾上腺素治疗有产生免疫抑制及促进细菌生长的作用,可能增加感染易感性;不过人类的证据是间接的,去甲肾上腺素免疫学的作用还没有准确在人体进行过试验或临床研究;同时指出替代药物如血管加压素或selepressin(噻利加压素),血管紧张素-Ⅱ,去氧肾上腺素可能在免疫特性方面有超越去甲肾上腺素的固有优势,然而这些药物人类体内的免疫学资料也相当缺乏。因此,研究去甲肾上腺素及目前可及的替代药物在人类体内的免疫调节特点是非常必要的。图 1 汇总了关于去甲肾上腺素在受体及特异性细胞免疫方面来源于人体和动物研究的如何引起脓毒症相关免疫麻痹的示意图。基于去甲肾上腺素免疫方面的多重副作用建议临床合理限制应用。

2.2 血管活性药物严重副作用与病死率的关系
ANANTA⁃SIT 等研究发现应用血管加压素(剂量 0.01 ~ 0.03 U/min)与去甲肾上腺素(剂量 5 ~ 26.7 μg/min)严重副作用发生率为 10.8% ~ 12.6%与 9% ~ 10.2%。严重副作用定义为:与应用血管加压素或去甲肾上腺素有关的、临时出现的、任何危及生命的事件,包括:急性冠脉综合征;新发生的快速心房纤颤;新发生的心率低于 50 次/min 的需要快速干预的心动过缓;心搏停止、室颤、无脉电活动形式之一的心跳骤停;皮肤指趾缺血;肠系膜缺血;急性脑卒中及神经功能缺失;低钠血症(< 130 mmol/L)。出现严重药物副作用患者的病死率是没有发生者的 2 倍;有或无严重药物副作用血管加压药物浓度曲线下面积在两组并无不同。基因检测发 现 患 者 有 AA 基 因 型 rs28418396 SNP(AA 基 因 型 的rs28418396 精氨酸加压素受体 1b 基因附近的单核苷酸多态性)与严重不良事件有关。此研究的重要意义在于:血管加压素与去甲肾上腺素严重不良药物副作用相似;应主动监测药物严重不良反应,因为它们常常与病死率增加有关;建议血管升压药的输注应合理改变(减少剂量、换用替代的血管活性药物、重新评估容量状态,考虑容量管理至允许血管加压药逐渐停用);如果基因 rs28418396 将来被确认标记,那么在未来患者将通过基因测定评估来改变血管加压药的选择。
2.3 血管活性药物应用及脓毒症休克应更多关注微循环
脓毒症导致微循环改变在发展成器官功能障碍方面发挥着重要作用,有研究显示去甲肾上腺素治疗后动脉压增高,在一些患者可以提高微血管灌注,但在另一些患者却未能提高,甚至更加恶化。DANIEL 等分析了 252例严重脓毒症患者发生 24 h 内早期及发生 48 h 后晚期舌下微循环情况:结论是微循环改变在严重脓毒症经常被观察到,并对预后有极大的影响。微循环的改变与一些全身血流动力学改变轻度相关,全身复苏目标的成功不是总能提高微循环的变化。在持续性休克微血管改变的程度随时间变化而不同,早期阶段改变程度大,而晚期阶段改变程度小,尤其在存活者当中。这与既往的研究在存活者随时间微循环灌注迅速提高结果相同,但有另两个额外的发现:(1)在持续性脓毒症休克微循环改变依然是重要的预后因子,即使只是很少的改变;(2)生存者与非生存者差别的重要性随时间进展而更明显。微循环改变在脓毒症晚期阶段更不明显,并很少能正常化,甚至在存活者当中。小血管灌注百分比率(PPV)可能是最好的微循环特异变量,是最强的病死率预测因子。
2.4 需要血管加压药治疗的感染中毒性休克患者的相对心动过缓
SARAH 等回顾性研究了 1 554 例应用血管活性药的脓毒性休克患者,其中 686 例(44%)在一段时间符合分类标准为相对心动过缓组,相对心动过缓的患者年龄稍大(65 岁 vs. 60 岁,P < 0.001),疾病严重程度略低(SOFAP < 0.004和 APCHEⅡ评分 P < 0.008)。发现相对心动过缓与 28 d 病死率明显改善有关(21% vs. 34%,P < 0.001);即使在去除治疗权重、平衡协变量后相对心动过缓与生存之间的关系仍然存在(P < 0.001),两组没有器官衰竭天数及未用血管加压药时间与病死率相一致。尽管心动过缓貌似只是疾病严重度较轻及更低的血管加压药应用剂量患者,但意向校正表明情况并非如此:即使在平衡了疾病严重性、输注血管加压药、并存疾病后,相对心动过缓仍与更高的生存率强相关。这种相对心动过缓与病死率之间的关系可用两个浅显的机制来解释:较明确的可能机制是肾上腺素的过度刺激——心动过速在扩容后持续存在是一个重要标志;此外,心动过缓可能通过减少心脏做功及增加冠脉灌流而改善结局。尽管老年患者变时性功能下降与死亡率增加有关,但此研究未见与脓毒症休克有关。心动过缓的最佳阈值无法被很好的定义,此研究表明影响生存的可能性似乎在 80 次/min 以下。相似的观察结果已经激励有人尝试在脓毒症休克时应用肾上腺素拮抗剂(β-受体阻断剂)减慢心率,这样的努力需谨慎进行,过去的研究以纠正生理学变量,如氧输送到“正常水平”为目标,但很少改善死亡率,甚至可能是有害的。来自意大利部分控制数据的注册资料表明:住院前应用β-受体阻断剂可能与更好的转归有关,但莎拉的研究并不支持这个结果,仍需更大规模的随机双盲研究明确回答这个问题。莎拉研究的意义支持在脓毒症患者临床平衡地诱导相对心动过缓。
2.5 选择性血管紧张素 V1A受体激动剂
Selepressin 的一项动物实验及临床试验 HE 等将成年母绵羊 46 只用腹腔注入粪便导致的腹膜炎性脓毒症休克模型进行晚干预、早干预及对照分组。对比 V1A受体激动剂 Selepressin(噻利加压素)、精氨酸加压素(VAP)、去甲肾上腺素(NE)的疗效。晚干预组:在绵羊 MAP 虽经充分液体复苏但 MAP 低于 70 mmHg 时开始应用。示意图见图 2
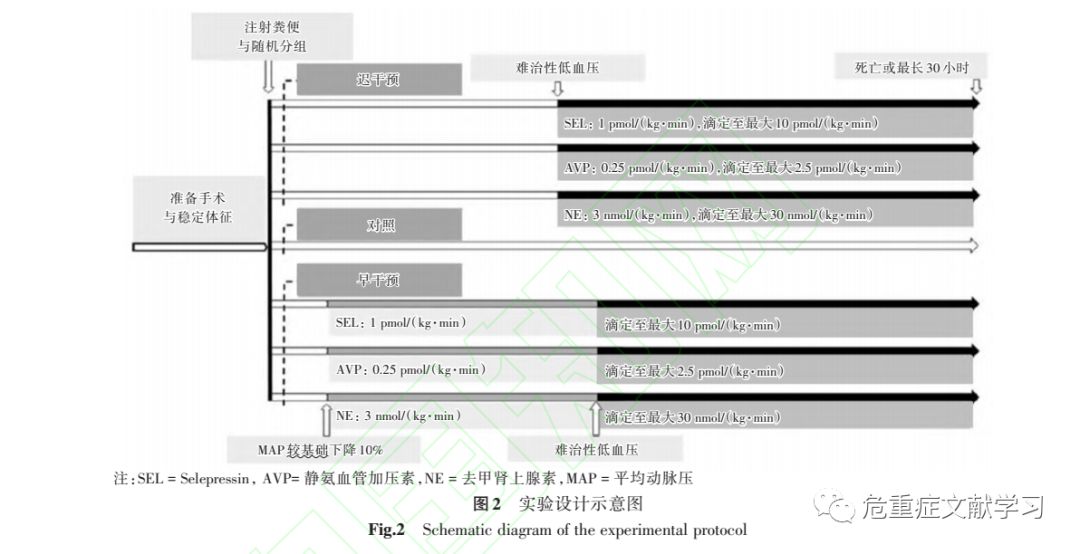
Selepressin 输注组初始剂量 1 pmol/(kg·min)并逐步增加剂量到最大 10 pmol/(kg · min),以维持目标 MAP 70 ~80 mmHg。AVP 输注组初始剂量 0.1 mU/(kg·min)并逐步增加剂量到最大 1 mU/(kg · min)以维持目标 MAP 70 ~80 mmHg。NE 输注组初始剂量 0.5 μg/(kg·min)并逐步增 加剂量到最大 5 μg/(kg · min)以维持目标 MAP 70 ~80 mmHg。早干预组:在 MAP 下降基础值的 10%时,血管加压药物开始应用,初始浓度同晚干预组,仍补充液体,当MAP 低于 70 mmHg 之后,滴定药物浓度同晚干预组,维持目标 MAP 70 ~ 80 mmHg。对照组:应用生理盐水。所有动物被观察至死亡或最多 30 h。生存曲线结果见图 3。
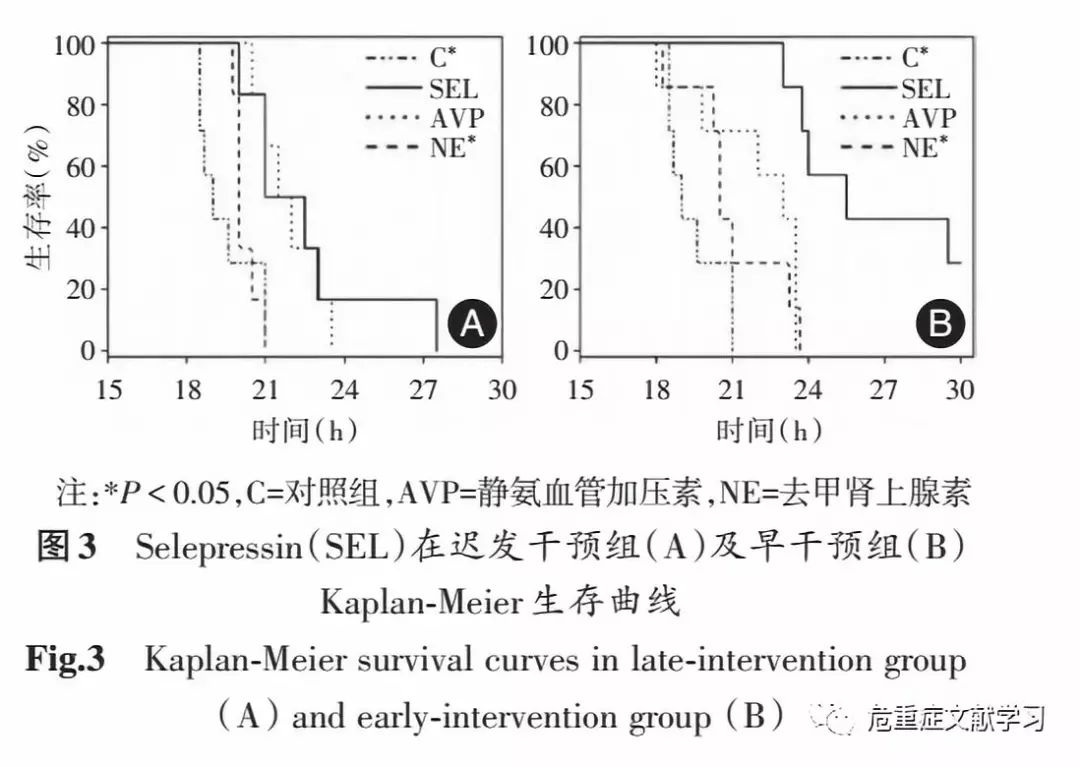
结果显示,晚干预组:Selepressin 比其他两组推迟了MAP下降,降低了肺湿/干重比。早干预组:Selepressin维持MAP 与 CI 优于 AVP 及 NE,血乳酸水平增长放缓,减少肺水,降低液体平衡,降低 IL⁃6水平及亚硝酸盐/硝酸盐水平;Selepressin 治疗组动物存活时间比其他治疗组长。由此在这个临床相关感染性休克模型得出结论:选择性 V1A受体激动剂治疗脓毒症休克优于 AVP、NE;特别是早期应用,提高了全身及肺循环,提高了肺及肾脏功能,减轻了脓毒症相关凝血障碍和系统性炎症反应。RUSSELL 等2017 年发表的一项包含 53 例早期脓毒症休克患者的随机、双盲、安慰剂对照的临床试验表明:在脓毒症休克患者,selepressin2.5 ng/(kg·min)可以迅速替代去甲肾上腺素,有效维持目标平均动脉压(MAP),并能减少休克患者前 5 d 内液体需求量及减少机械通气时间,存活率提高。这些结果支持 V1A受体激动剂在感染中毒性休克做为一线升压药物。
3 未来与展望
回顾近 10余年严重脓毒症的治疗策略,似乎我们遇到了瓶颈。目前脓毒症休克仍是一种病死率非常高的疾病,其病理生理机制是最终导致多器官功能障碍综合征(MODS)。感染损伤是机体炎症反应的始发因素,而机体免疫功能紊乱导致自身免疫破坏是 MODS发生的根本原因,过度炎症反应与免疫抑制贯穿 MODS的全过程,因此恢复全身性炎症反应与代偿性全身炎症反应(SIRS/CARS)的动态平衡是治疗MODS的关键。目前我们应当防治结合,预防为主。重视并积极治疗每个部位及每次的感染,防患于未然;降低易患因素,如防止误吸、解除胆系、肠道梗阻,减少不必要的有创操作,及时切开引流、增强机体抵抗力等为上游治疗。期盼在易感基因筛选;开发预防疫苗;更加有效改善毛细血管渗漏;拮抗由病原体不同,但临床病理生理结果相似的毒素因子;有效恢复 SIRS/CARS的动态平衡等方面找到突破口。在目前可及的血管加压药物的有益作用之外,研究在临床脓毒症患者中如何影响宿主免疫功能,如何减少免疫不利影响;在感染中毒性休克时应用何种控制心率的药物及用什么指标作为靶目标;在应用血管活性药物时如何调整药物应用方法,避免严重副作用等方面仍值得我们深入进行。血管加压素选择性 V1A受体激动剂 Selepressin 在动物实验及小规模临床试验改善生存率方面似乎看到了曙光,但仍需更多大规模实验来验证。
备注:塞莱普林(selepressin)是一种新型的、选择性的血管加压素V1A受体激动剂,是一种有效的血管加压剂,在动物感染性休克模型中,它也被证明可以减少液体需求和限制水肿的形成,目前正在临床上开发用于治疗感染性休克。在第一阶段的人类试验中,30名健康受试者输注塞莱普林,输注速率高达3.0 ng/kg/min,持续6小时,显示出V1A激动性血管加压素特性,安全且耐受性良好,且无加压素V2活性迹象。在第一个IIa期临床试验中,安慰剂对照试验的假设是,在没有去甲肾上腺素的情况下,西来加压素能维持足够的动脉压,并缩短早期感染性休克患者器官功能障碍的持续时间。结果表明,以2.5ng/kg/min的输注速度,选择性加压素可迅速替代去甲肾上腺素,并可改善液体平衡,缩短机械通气时间。还需要对选择性加压素的作用机制进行进一步研究,并进行更多更大规模的随机对照试验来调查其疗效,以评估其改善感染性休克患者治疗结果的能力。


