一例凝血结果异常的揭秘之旅
时间:2023-01-03 15:02:35 热度:37.1℃ 作者:网络
01
前 言
做为一位从事检验工作近十年的“老人”,最头疼项目排行榜NO1—非凝血检查莫属。因为重要,报告不能有误,但它又很不友好,经常给我们出难题,一个异常结果的背后可能隐藏着忽略的真相~~~
本案例患者主诉“右上腹疼痛6日”,外科拟诊“急性胆囊炎”收治入院择期手术,完善术前常规检查时,发现凝血严重异常,是先天性凝血因子缺乏?严重的肝脏疾病?纤溶亢进?抗凝药物干扰?标本不合格?抑或另有原因呢?
02
案例经过
患者,男,77岁,6日前无明显诱因下出现右上腹疼痛,放射至胁肋部,伴恶心,无腹痛腹泻等不适,就诊于当地医院,予以抗炎、补液等对症保守处理,症状未见改善。为求进一步治疗至我院外科门诊,全腹部CT示:1.胆囊炎,胆囊结石;2.左肾轻度积水;3.前列腺增生伴钙化;4.腹膜后稍大淋巴结。拟“急性胆囊炎伴胆囊结石”收治入院。
查体:神志清,精神可,右上腹轻压痛,无反跳痛,墨菲征阳性,移动浊音阴性,肝脾未触及,全身浅表淋巴结未触及肿大。
完善术前相关常规检查,凝血结果严重异常,其中PT、TT不凝固,APTT危急值,但Fbg正常。当日室内质控在控,同一批次检测其余标本结果未见明显异常。
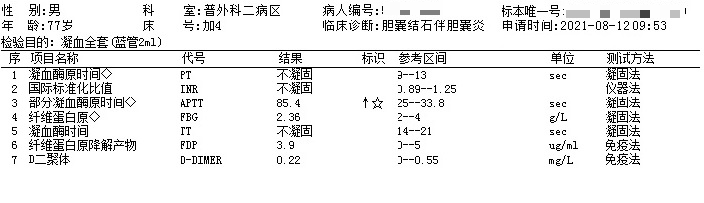
图1 凝血全套
外科手术患者凝血结果如此异常,出血风险极大,电话联系主管医生,了解到患者既往无基础疾病,无家族遗传史,无口服抗凝药物史,全身无瘀血瘀斑。是标本的问题吗?该标本外观正常,血浆澄清,无肉眼可见的凝块;是采集中混入大剂量的肝素?
患者刚入院,无静脉留置针处采样,护士在采血过程中未接触肝素。最后考虑可能是疾病因素干扰:1.凝血消耗性疾病,如DIC等。此类疾病如果出现TT明显延长至不凝固,意味着Fbg被严重消耗,其结果可显着降低至检测下限,并伴有D二聚体的显着升高,该患者不符合。2.肝脏疾病。大部分凝血因子在肝脏中合成,包括纤维蛋白原;肝脏严重病变会导致合成功能降低,但该患者Fbg正常,与结果不符。3.类肝素样抗凝物质干扰。患者刚入院,缺乏相关检查,不能排除。
经过一番分析,凝血异常的原因依然雾里看花,是不是类肝素样的抗凝物质存在于血浆中呢?此路不通那就另辟蹊径。同样加了抗凝剂含有血浆成分的常见检测项目还有血常规,是否会受到干扰出现异常报警呢?我们会不会从中找到蛛丝马迹呢?
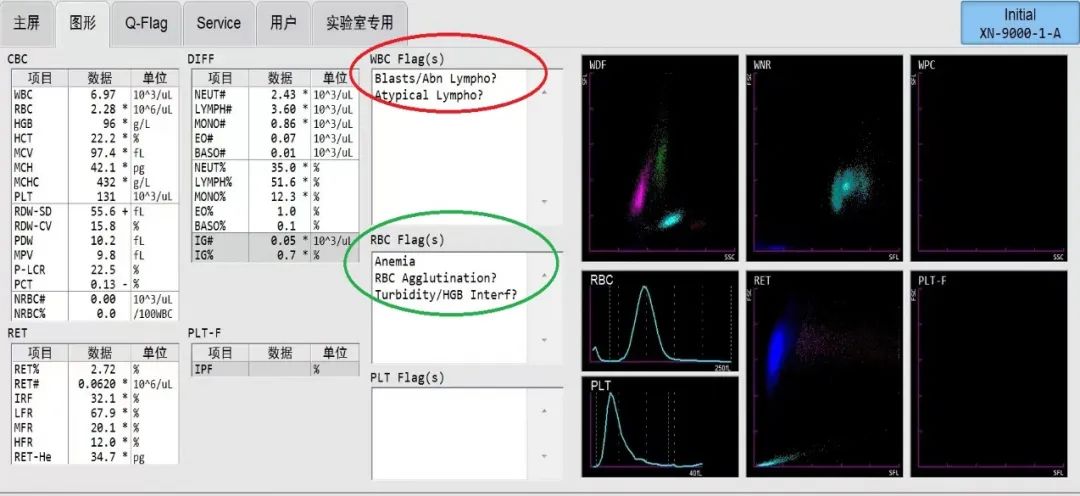
图2 血常规散点图
图2可见血常规分析仪红细胞直方图报警提示“贫血,红细胞凝集?浑浊/血红蛋白干扰?”(绿色标记)。常见原因:1.标本黄疸、脂血的干扰,静置后观察上层血浆澄清,可排除;2.冷凝集。颠倒混匀,肉眼可见标本管壁上有“细砂”样挂壁,不排除冷凝集影响。温箱孵育1h进行处理,但是挂壁现象未消除,检测后红细胞相关参数MCHC依然大于参考范围上限20g/L,达到外周血复核要求,我们进行了推片复检。
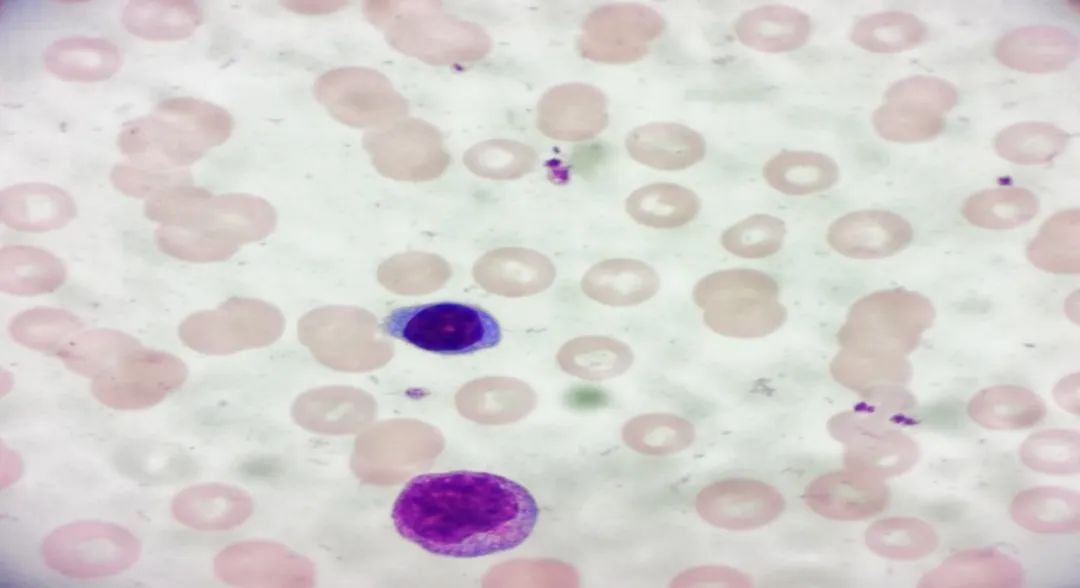
图3 外周血涂片
外周血片中可见红细胞有明显的缗钱状排列,此类情况多见于球蛋白或纤维蛋白原增高,该患者纤维蛋白原正常,至此,我们推测引起凝血常规和血常规结果异常的原因可能是异常球蛋白在作祟。
当血浆中单克隆球蛋白大量增多,血浆的粘滞性会升高,而类肝素样物质的存在可能与M蛋白的分泌有关,从而干扰外周血相关参数的检测。后续的生化检查结果也证实了我们的判断:球蛋白异常升高。电话告知临床医生需考虑浆细胞相关疾病,患者转入血液科,完善相关检查。
图4 生化中套
03
案例分析
检验角度:
球蛋白升高,血清肌酐升高,有贫血症状,是多发性骨髓瘤?浆细胞白血病?我们还要从血象和骨髓象中需找答案。
血象分析:血常规见白细胞和血小板计数正常,白细胞散点图报警提示“原始/异常细胞?异型淋巴细胞?”(图2红色标记)。血片易见成熟红细胞缗钱状排列,另见胞质偏多、染色偏蓝的异常细胞,类似成熟淋巴细胞,初步考虑异常淋巴细胞,未见浆细胞,不考虑浆细胞白血病。
骨髓象分析:骨髓片中的浆细胞比例是多发性骨髓瘤的主要诊断标准之一,也是关注的重点。该患者骨髓增生活跃,红细胞缗钱状排列明显,但计数后浆细胞比例低于10%,不符合多发性骨髓瘤的诊断标准。阅片可见与血片有类似结构的异常细胞,该类细胞胞核为淋巴样,胞质呈浆细胞样改变,需要引起重视。
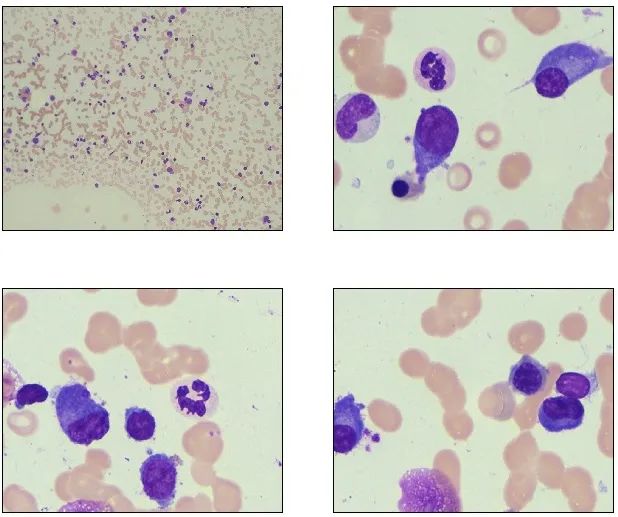
图5 骨髓涂片
该患者虽然球蛋白明显升高但骨髓中浆细胞比例并不高,回顾相关检查,我们发现免疫球蛋白定量检测以IgM升高为主;血清轻链κ异常升高,λ减低;蛋白电泳可见M条带;免疫固定电泳显示为IgM-κ阳性。临床上以IgM升高为主的MM是罕见病例,而另一种需要与之鉴别的疾病为华氏巨球蛋白血症(WM),属于淋巴浆细胞淋巴瘤(LPL),表现为血清免疫球蛋白IgM增高,同时以骨髓中伴有淋巴细胞样浆细胞异常增生为主要的细胞形态特征及诊断的重要依据。
由此,我们可以判断血片和骨髓片中的异常淋巴细胞形态符合淋巴细胞样浆细胞,WM可能性大。骨髓细胞学检查报告单诊断意见为“考虑华氏巨球蛋白血症可能,建议进一步检查”。
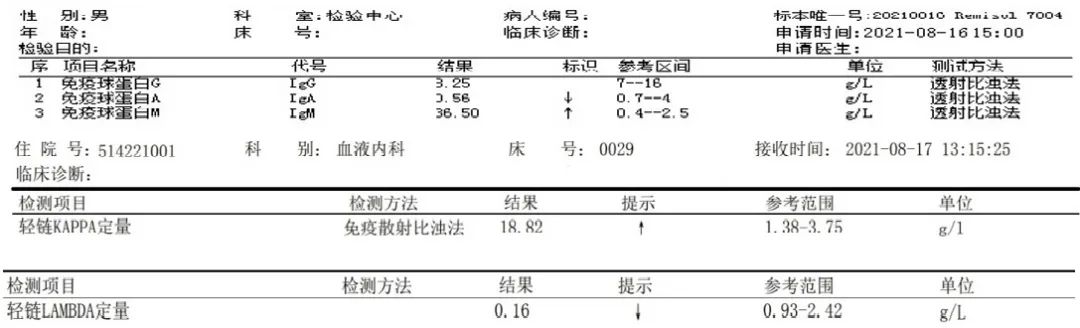
图6 免疫球蛋白定量及轻链定量检测

图7 蛋白电泳和免疫固定电泳
临床角度:
该患者为老年男性,拟“急性胆囊炎”就诊于外科,完善术前检查中发现凝血异常,后证实免疫球蛋白升高,疑多发性骨髓瘤转入血液科。血清检查以IgM升高为主;免疫固定电泳提示为IgM-κ阳性;骨髓涂片发现淋巴细胞样浆细胞。
鉴别诊断:该患者特点为单克隆IgM升高,主要鉴别的疾病有:1.IgM型MGUS。患者有贫血、高粘滞血症等器官功能受损,MGUS诊断不成立;2.IgM型MM。该患者的临床表现看似符合MM的诊断,但仔细分析,MM的诊断有问题,首先,浆细胞比例不到10%,可能为灶性分布,但形态上可见淋巴细胞样浆细胞;其次骨髓流式免疫分型提示“检测到22.66%的单克隆B淋巴细胞和0.65%的单克隆浆细胞,考虑成熟B细胞肿瘤伴浆细胞分化”;另外MM骨质破坏多见,而该患者影像学未见溶骨性病变。3.脾边缘区淋巴瘤。患者无肝脾淋巴结肿大,目前不考虑。4.华氏巨球蛋白血症。单克隆IgM明显升高,骨髓可见淋巴细胞样浆细胞,考虑WM的诊断可以成立。
最终诊断:临床综合骨髓形态,流式细胞免疫表型,血清学检查,分子生物学MYD88基因变异阳性等诊断为WM。
临床治疗及转归:患者确诊为华氏巨球蛋白血症后,采用硼替佐米、地塞米松和来那度胺联合的化疗方案,三个疗程后,凝血常规及球蛋白恢复正常,血红蛋白上升至115g/L,治疗有效。

图8 骨髓细胞形态学报告单
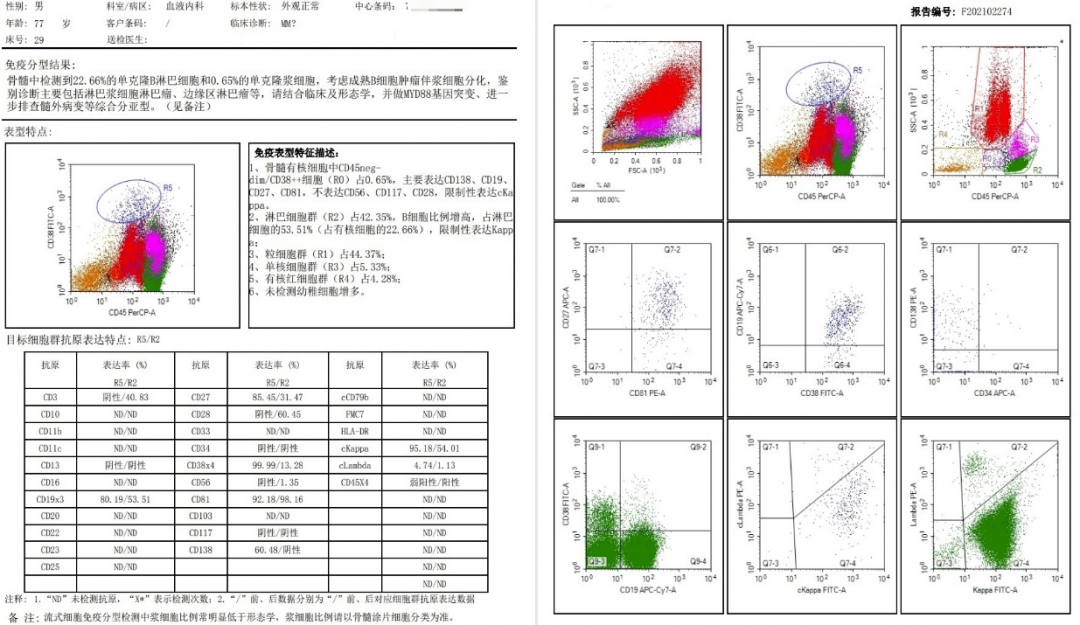
图9 流式细胞免疫分型报告

图10 分子生物学检测报告
04
知识拓展
淋巴浆细胞淋巴瘤/华氏巨球蛋白血症(LPL/WM)是由小B淋巴细胞、淋巴细胞样浆细胞和浆细胞混合组成的淋巴瘤,LPL侵犯骨髓同时伴有血清单克隆性IgM增高时诊断为WM,其中90%~95%的LPL为WM。由于血清中IgM的增高,临床症状多表现为高粘滞血症、凝血障碍、冷球蛋白血症及周围神经病变等。
关于LPL/WM的诊断标准不在此处赘述,作为检验科工作人员,我们重点应该关注WM的形态学特点:1.因免疫球蛋白聚集,成熟红细胞缗钱状排列明显;2.可见较特异的淋巴细胞样浆细胞,兼具淋巴细胞和浆细胞的部分特点,核染色质类似成熟淋巴细胞,常略偏位,核仁不明显,胞质接近浆细胞,不透明,轻度嗜碱性,无核旁空晕。3.骨髓形态特点为裸核样淋巴细胞、浆细胞及淋巴细胞样浆细胞均增生,比例不一,可见肥大细胞增多,PAS染色阳性;4.与MM的形态鉴别:MM可见具有原始或幼稚浆细胞特征的骨髓瘤细胞异常增生;5.与脾边缘区淋巴瘤(SMZL)的形态鉴别:WM中的淋巴细胞单调、偏小且胞质较少,而SMZL淋巴细胞的胞质相对丰富,带有极性绒毛,大小不均。
05
总 结
本案例患者因“急性胆囊炎”就诊于外科门诊,术前完善凝血检查中发现问题,血常规里找到隐藏的元凶,生化检测中得到验证,通过血象和骨髓象提供思路,最后血液内科明确诊断。
该案例中检验工作的“帮手”作用体现在两个关键点上:一是遇到凝血异常的结果,我们没有冷漠忽视,而是积极与临床沟通,寻找原因,最终锁定球蛋白异常;二是面对骨髓阅片结果与预期常见疾病不符合时,以异常细胞——淋巴细胞样浆细胞做为线索,综合相关检查结果,为临床确诊提供方向。做为检验人员,我们不仅要熟悉检测常见的干扰因素,更要保持敏感,杜绝错误报告,避免漏检异常,将检验所得的数据转化为高效的诊疗信息,为报告单上冰冷的数字增添温度。
06
专家点评
该案例为本院真实临床案例,患者就诊外科,看似病情简单,但最终确诊为血液系统疾病,发现问题的契机是凝血异常,提供诊断线索是骨髓涂片,检验科室的作用不言自明。当机体出现疾病或造血系统功能紊乱时,外周血标本的质和量会发生改变,从而影响检验参数的测定,遇到难以解释的异常结果,我们要善于分析,查找原因,严谨求证,及时与临床沟通,本案例中凝血常规受球蛋白干扰出现严重检测异常就是很好的范本,具有典型性和代表性,值得分享。
参考文献
[1]王建中等,《临床检验诊断学图谱(上册)》.北京:人民卫生出版社,2012.
[2]中国抗癌协会血液肿瘤专业委员会等,淋巴浆细胞淋巴瘤/华氏巨球蛋白血症诊断与治疗中国专家共识(2016年版),中华血液学杂志,2016,37(9):729-734.
[3]中国医师协会血液科医师分会等,中国多发性骨髓瘤诊治指南(2022年修订),中华内科杂志,2022,61(05):480-487.
[4]陈竺,陈赛娟等,《威廉姆斯血液学(第9版)》.北京:人民卫生出版社,2018.


